врожденный у новорожденных, беременных, материнство, беременность после туберкулеза легких, клинические рекомендации, симптомы, заболеть во время, лечение, передается ли ребенку
Туберкулез и беременность – явление достаточно распространенное. У женщины в таком положении организм подвергается гормональным перестройкам и различным нагрузкам. Из-за этого происходит ослабление иммунной системы, в результате чего палочка Коха, являющаяся возбудителем заболевания, может легко проникнуть в организм и начать развиваться. Чтобы болезнь не навредила развивающемуся плоду, необходимо избавляться от такой патологии. Однако иногда наблюдается врожденный туберкулез у ребенка.
Беременность после туберкулеза
Если женщина после туберкулеза легких хочет выносить здорового ребенка, то беременеть ей противопоказано в течение 2 лет после выздоровления, т.к. беременность – это сильная нагрузка на организм. Поэтому на этапе планирования она должна посетить гинеколога и фтизиатра. Специалисты оценят состояние организма и порекомендуют, в какие сроки можно приступать к зачатию.
Если беременность после туберкулеза стала неожиданностью, необходимо срочно обратиться к фтизиатру. Он определит, в каком состоянии находится организм будущей мамы и вместе с гинекологом составит индивидуальный прогноз. В случае положительного исхода беременность прерывать не будут.
Туберкулез при беременности
Туберкулез у беременных наблюдается достаточно часто. Заболеть могут женщины, входящие в группу риска. К ним относят:
- переболевших это патологией, если после выздоровления прошло меньше 2 лет;
- имеющих хронические нарушения, угнетающие работу иммунной системы;
- живущих в местах, где много туберкулезных больных;
- контактирующих дома или на работе с людьми, имеющими открытую форму туберкулеза.
Во время беременности при туберкулезе легких около 20% женщин имеют опасные проблемы со здоровьем. Примерно 50% будущих мам являются активными носителями палочки Коха, из-за чего они крайне опасны для окружающих в плане заражения. Кроме того, болезнь нередко приводит к развитию острой дыхательной недостаточности.
Это опасно как для женщины, так и развивающегося плода.
Если заболевание не имеет опасного для жизни течения, то все равно может привести к развитию различных осложнений:
- токсикоз, сопровождаемый недомоганием, тошнотой, снижением массы тела;
- плацентарная недостаточность;
- гестоз во второй половине беременности;
- сильная анемия, которая имеет плохой прогноз лечения;
- проблемы с околоплодными водами;
- задержка внутриутробного развития плода;
- хроническая гипоксия плода.
У многих женщин беременность может протекать без отклонений.
Клинические рекомендации при вынашивании плода на фоне туберкулеза следующие:
- женщина должна весь срок гестации стоять на учете у фтизиатра;
- лечение начинает проводиться только со второго триместра;
- вместе с туберкулезными препаратами будущая мама должна принимать гепатопротекторы и витамины группы B;
- рожать она должна в специальном родильном отделении;
- роды могут проходить естественным путем.
Симптомы
Туберкулез при беременности симптомы имеет такие же, как и у других людей. Наблюдается общая интоксикация, которая вызывается продуктами метаболизма палочки Коха. Проявляется она общим недомоганием, апатией, слабостью. Может повыситься температура до субфебрильных цифр, при этом возникает кашель, понижается аппетит, постепенно снижается масса тела.
Если женщина больна открытой формой, то кашлевой рефлекс сначала сухой, потом становится влажным, появляется желтоватая или зеленоватая мокрота. В дальнейшем возникает кровохарканье, кровавые прожилки в мокроте, боль в груди при глубоком вдохе, одышка, чрезмерное потоотделение по ночам.
Кроме того, выделяют внелегочный туберкулез. При этом бактерии распространяются из первичного инфекционного очага в область половых органов, на глаза, в костные ткани, органы ЖКТ, на кожные покровы. Происходит это в результате снижения иммунитета, стресса, имеющихся хронических болезней, неполноценного питания. При этом возникают симптомы, напоминающие признаки интоксикации организма.
Диагностика
Рекомендованные методы исследования беременной женщины на наличие туберкулеза:
- Туберкулиновая проба. Такой метод информативный и безопасный. При индурации более 10 мм в том месте, где был внутрикожно введен препарат, врач ставит диагноз туберкулез.
- Микробиологическое исследование. Чтобы обнаружить в промывных водах и мокроте бронхов палочку Коха, проводят культуральный посев и микроскопию. После забора материала проводят бактериологический и бактериоскопический анализы. Процедуру выполняют 3 дня подряд. При подозрении на туберкулез почек изучают мочу.
- ПЦР-исследование мокроты. Такой метод позволяет выявить в биологическом материале фрагменты ДНК и единичные клетки микобактерии. Если возникает такая необходимость, исследуют биоптаты, промывные воды бронхов, другие среды, в которых может содержаться палочка Коха.
- Рентгенография легких. Проводят исследование в прямой проекции, в результате чего лучевая нагрузка на плод снижается в 10 раз. При этом используют прорезиненный защитный фартук.
Косвенно подтвердить диагноз может общий анализ крови, в котором наблюдается ускорение СОЭ, снижение уровня лимфоцитов, сдвиг лейкоцитарной формулы влево, увеличение количества нейтрофилов, а также уменьшение активности иммуноглобулинов и повышенная концентрация белка. Чтобы исключить внелегочный туберкулез, проводят УЗИ, МРТ, инвазивные эндоскопические исследования с получением биоптата.
Лечение
Лечение туберкулеза при беременности предусматривает плановую госпитализацию в стационар 3 раза – до 12 недель, на 30-35 неделях и за 1-3 недели до родов. В остальное время наблюдение и лечение беременной женщины проводится в туберкулезном диспансере. Терапия заболевания позволяет:
- купировать инфекционный процесс;
- предупредить легочное кровотечение;
- предотвратить бактериовыделение;
- избежать акушерских осложнений и развития дыхательной недостаточности.
Пациенткам рекомендована фитотерапия, оздоровление в профильных санаториях, употребление пищи, богатой белком.
Лечение медицинскими препаратами проводится в 2 этапа:
- бактерицидный – длится 2 месяца;
- стерилизующий – продолжается 4 месяца.
Препараты для лечения туберкулеза во время беременности ограничены. Врач назначает такие медикаменты, которые оказывают на плод минимальное воздействие. Будущим матерям показаны средства первого ряда:
- Изониазид. Такой препарат оказывает на организм матери и плода наименьший вред. Однако он может вызвать у ребенка различные пороки развития, поэтому применяют его под строгим контролем врача.
- Этамбутол, Пиразинамид, Протионамид. Такие средства не оказывают на плод негативного влияния, но они менее эффективны при лечении туберкулеза.
Течение и ведение родов
Роды у беременных, которые больны туберкулезом, осуществляются в отдельном родильном боксе. Проходят они через естественные родовые пути. Кесарево сечение и родоразрешающие операции (наложение акушерских щипцов и вакуум-экстрактора) проводят только по медицинским показаниям. Это преждевременная отслойка или предлежание плаценты, клинически узкий таз, гипоксия плода, его поперечное положение. Течение родов не должно нарушаться введением наркотических анальгетиков для обезболивания, т. к. они способствуют угнетению дыхательного центра.
В качестве обезболивания применяют эпидуральную анестезию. Если проводится кесарево сечение, рекомендуется избегать использования общей анестезии, потому что это повышает вероятность развития осложнений.
При ведении родов медицинский персонал должен быть в масках, а анестезиолог при интубации обязательно надевает респиратор с угольным фильтром.
Сразу после родов новорожденного изолируют от матери, при этом немедленно проводят прививку БЦЖ. Отлучение от матери длится 8-10 недель. В доме, где будет жить грудничок, осуществляют тщательную дезинфекцию. Мать этот период должна проходить лечение в противотуберкулезном диспансере.
Передается ли болезнь ребенку
Если беременная женщина своевременно получит необходимую медикаментозную помощь, то инфекция практически не передается ребенку. В 85% случаев дети рождаются здоровыми. В некоторых случаях у них может наблюдаться замедленный рост и недостаток массы тела. Эти последствия хорошо корректируются.
Врожденный туберкулез у ребенка встречается редко. Выявляют такую патологию в первые месяцы жизни грудничка. Заражается он через плаценту во время внутриутробного развития. Кроме того, ребенок может инфицироваться во время прохождения по родовым путям, если мать болеет генитальным туберкулезом.
Врожденная форма заболевания имеет различные симптомы. Если инфицирование произошло на раннем сроке беременности, чаще всего случается выкидыш. На поздних сроках у плода поражаются внутренние органы, что приводит к его гибели. Если женщина смогла сохранить беременность, то ребенок может родиться раньше срока с выраженной внутриутробной гипоксией.
Туберкулез у ребенка может иметь следующие симптомы:
- отказ от груди, снижение аппетита;
- повышение температуры тела;
- вялые рефлексы;
- сонливость, апатия;
- потеря веса или недостаточная прибавка массы тела;
- одышка;
- цианоз;
- желтушность или бледность кожи;
- увеличение селезенки и печени;
- увеличение лимфатических узлов.
При врожденной форме заболевания в легких возникают множественные очаги различных размеров, которые могут сливаться между собой. При этом может наблюдаться поражение головного мозга и развитие очаговой симптоматики.
Туберкулез и материнство – такое сочетание требует особого внимания, т. к. заболевание нередко вредит будущему ребенку. Поэтому прежде чем забеременеть, нужно вылечить такую патологию Если беременность все-таки наступила, женщина обязательно должна пройти лечение, чтобы снизить к минимуму развитие у плода различных патологий. Болезнь может быть полностью излечима только после рождения ребенка, т. к. будут использованы мощные антибактериальные средства.
Туберкулез при беременности — симптомы, диагностика, лечение
Благодаря постоянным инновациям в области медицине, у женщин появилась возможность рожать здоровых младенцев, но есть одно условие. Она должна находиться под наблюдением у фтизиатра. Такая патология, как туберкулез при беременности может развиваться на фоне ослабленной иммунной защиты из-за гормональной перестройки и нагрузки на организм. Но можно ли забеременеть при туберкулезе, как лечить, и есть ли шансы родить здорового малыша, рассмотрим далее.
Это инфекционное заболевание, протекающее с образованием гранулем и очагов творожистого некроза во внутренних органах, 35% людей носители возбудителей. Под воздействием негативных факторов, активируется патологический процесс.
Диагностика туберкулеза у беременных выявляет и другие инфекции: гепатит, ВИЧ или сифилис, такое сочетание не редкость. Если будущая мать до конца прошла лечение, не обнаружено никаких осложнений и анализы в норме, для этого нет никаких преград.
Он развивается на фоне слабого иммунитета, у людей с неблагополучным социальным статусом и с протекающими инфекционными болезнями. Такие пациенты в группе риска.
Также склонность к развитию данной болезни курильщицы.
Начальные признаки неспецифичны и слабовыраженные. Классифицируется данное заболевание на легочный и внелегочный.
В первом случае проявляется следующая симптоматика:
При внелегочным, очаг воспаления локализуется за пределами грудной полости.
Его развитие имеет несколько вариаций.
- Поражение сосудов мозга. Сначала проявляются симптомы интоксикации, затем тошнота, рвотный рефлекс, нарушение речи, ригидность затылочных мышц, повышение внутричерепного давления. Инкубация длится от 7 до 30 дней.
- Патология костей и суставов. При заболевании поражается таз и позвоночник. Боли регулярные, подвижность ограничена. Кости хрупкие, увеличивается риск перелома. Возможны осложнения в виде абсцессов, парезов, паралича.
Чаще остальных внелегочных видов диагностируют патологию почек, мочевых и половых органов.
Беспокоит слабость, температура, нарушение терморегуляции, боль в пояснице или внизу живота, учащенное мочеиспускание. Возможны приступы почечной колики, гематурия.
Как протекает
Диагностировать невозможно, потому что нельзя делать флюорографию или рентген. Это связано с тератогенным воздействием лучей на внутриутробное развитие плода.
Спутать туберкулез у беременных симптомы с токсикозом очень легко.
Больше половины женщин сами выделяют микробы и способны инфицировать окружающих. Еще на этапе планирования малыша, учесть риск возникновения этой патологии.
От состояния здоровья будущей матери напрямую зависит развитие плода. Заболевание излечимо, но для этого важна диагностика.
Чем опасно
Если протекает в хронической форме, возможна гипоксия плода, отслоение плаценты, задержание в развитии и патология околоплодной жидкости.
Чтобы принять меры, женщина должна находиться под непосредственным наблюдением врачей.
Последствия для малыша
Они возникают в редких случаях. В 85% никаких отклонений не будет выявлено. Патология околоплодной воды развивается на фоне других заболеваний: сифилис или ВИЧ.
Единственное, ребенок будет медленно развиваться, и набирать вес. Даже эти последствия легко устранимы в условиях родильного дома или перинатального центра.
После рождения, у него будет взята кровь, а на основании полученных исследований, решен вопрос о необходимости лечения или профилактики.
Врожденная форма
Здесь уже может идти речь о заражении малыша через материнскую кровь. Это происходит в том случае, если мать заболела задолго до планирования ребенка.
Есть хорошая новость, эта патология у новорожденных наблюдается в редких случаях.
Проявляется это в виде вялости, лихорадки, сниженного аппетита. Он находится под регулярным наблюдением и проходит лечение.
К терапевтическому процессу подключаются: невролог, гастроэнтеролог, отоларинголог, фтизиолог. При выявлении дыхательной недостаточности, будет назначена кислородная терапия.
Симптомы
Исход беременности зависит от видов и течения вышеупомянутого лечения:
- легочная и внелегочная;
- изолированная и неизолированная;
- милиарная, разлитая, фиброзная, деструктивная.
Опасность представляют внелегочные, остротекущие, деструктивные формы.
Симптоматика форм «перекликается» с токсикозом: головокружение; утомляемость, рвота, тошнота. Затем присоединяются следующие признаки: отхаркивание с кровью, боли в груди, снижение веса, не сильный кашель больше 1 месяца.
Туберкулез и беременность последствия имеют абсолютные и относительные. К последним относятся: ТБ брыжейки, легких, мочевыделительной системы, костей, лимфатических узлов разной степени локализации.
Если будет проведена своевременная терапия, аборта можно избежать. Но при этом, женщина должна сама решить: может ли смириться с таким диагнозом у ребенка.
Прервать беременность придется при наличии абсолютных показателей: здесь нет права выбора:
- сердечная или почечная недостаточность;
- милиарный и разлитой с множественной локализацией во внутренних органах;
- устойчивый к антибиотикам, трудно поддающийся терапевтическому воздействию;
- хронические болезни в виде сахарного диабета;
- генитальный с осеменением плаценты.
Инфильтративная быстро прогрессирующая форма. В некоторых ситуациях, аборт грозит будущей матери тяжелыми последствиями, нежели роды.
Методы диагностики
Осложняет проведение диагностических мероприятий, запрещение рентгена. Несвоевременные меры, связанные со стертой клиникой, приводит к осложнению и риску неполного выздоровления.
Для обследования будущей матери назначают следующие процедуры:
Также производится сбор жалоб и данных анамнеза. Вот как проверяют беременных на туберкулез.
Безопасные методы лечения
Начинать лечение туберкулеза у беременных после 12 недель беременности. Необходимо исключать препараты, которым характерно тератогенное влияние на внутриутробное развитие малыша.
Практически любое антибиотическое средство негативно влияет на плод.
Безопасными препаратами для лечения, являются:
- Рифампицин. Может проникать через плаценту, но не несет вред;
- Этамбутол;
- Изониазид и Стрептомицин — назначаются после 3-х месяцев беременности.
Самое опасное осложнение — гибель плода, недостаточное развитие плацентарного барьера, угроза инфицирования малыша.
В каких случаях прерывание необходимо
Когда вынашивание ребенка грозит женщине тяжелыми последствиями, нежели роды. Это наличие патологических процессов, течение которых ухудшается: менингиальный, милиарный, диссеминированный.
Оставаться в положении опасно, при наличии сочетания с сахарным диабетом, проблемами с почками и в следующих формах:
- прогрессирующий ТБ в легких в стадии распада;
- ТБ почек и мочеиспускательной системой;
- все формы, устойчивые к воздействию антибиотиков.
Если патология выявлена на маленьких сроках, и назначенная терапия приводит к рассасыванию очагов, разрешается делать аборт.
Методы профилактики
Важно вовремя делать вакцинацию и ревакцинацию. Также необходимо проходить систематическое обследование. Только ответственное отношение к здоровью станет лучшей профилактической мерой.
Многих женщин интересует вопрос: через, сколько можно беременеть после туберкулеза. Если окончательно вылечен, не раньше чем через пару лет. Но опять же, если не обнаружен рецидив туберкулеза при беременности, для этого необходимо постоянное обследование, тогда есть уверенность в здоровье будущего малыша.
Туберкулез у беременных — причины, симптомы, диагностика и лечение

Туберкулез у беременных — это специфическое инфекционное заболевание с преимущественной деструкцией ткани легких, вызванное микобактериями туберкулезного комплекса, возникшее до, во время или сразу после гестации. Проявляется слабостью, потливостью, ухудшением аппетита, снижением веса, субфебрилитетом, кашлем, кровохарканьем, одышкой, болями в области грудной клетки. Диагностируется с помощью туберкулиновых проб, обзорной рентгенографии легких, микроскопии и бакпосева биологических материалов. Для лечения применяют производные этиленамидов, изоникотиновой кислоты, ансамицинов. При осложнениях возможно проведение торакальных и коллапсотерапевтических вмешательств.
Общие сведения
Несмотря на внедрение современных методов экспресс-диагностики и успехи комплексной медикаментозной терапии, туберкулезная инфекция остается одной из наиболее распространенных в мире. Заболеваемость туберкулезом в России стабилизировалась и даже начала снижаться, однако частота поражения инфекционным процессом беременных женщин продолжает в 1,5-2 раза превышать аналогичный показатель в общей женской популяции. До 70% пациенток заражаются микобактериями в возрасте 25-34 лет.
Распространенность заболевания составляет 3-7 случаев туберкулеза на 10 тысяч родов. У 78% беременных поражение является односторонним, у 58% больных диагностируются инфильтративные формы процесса, в 18% случаев туберкулез определяется на стадии распада. До 2/3 женщин являются бактериовыделителями. Зачастую патология сочетается с другими специфическими процессами: у 15% заболевших определяется ВИЧ-инфекция, у 10% — сифилис, у 4% — вирусные гепатиты.

Туберкулез у беременных
Причины
Возбудителями инфекционно-воспалительного процесса являются микроорганизмы из семейства микобактерий. У большинства пациенток высеивается Mycobacterium tuberculosis (палочка Коха). Намного реже заболевание вызывают другие представители микобактерийного туберкулезного комплекса — M. africanum, M. bovis, M. caprae, M. microti, M. pinnipedii, часть из которых поражает некоторых животных (крупный и мелкий рогатый скот, ластоногих, птиц, грызунов). В большинстве случаев туберкулез передается воздушно-капельным путем, иногда заражение является алиментарным (при употреблении непастеризованного молока от туберкулезных коров).
По результатам наблюдений большинства исследователей в сфере фтизиатрии, гестация неблагоприятно влияет на течение инфекционного процесса, вызывая его развитие или обострение. У беременных возможно как первичное возникновение заболевания в результате контактов с выделителем микобактерий, так и активация существующего туберкулезного очага. Наиболее часто предпосылками к началу патологического процесса становятся асоциальное окружение, низкий материальный уровень, недостаточное питание, злоупотребление спиртным, неспецифические болезни органов дыхания, обусловленные курением. Однако ряд физиологических изменений, происходящих при беременности и после родов, способствует развитию туберкулеза у социально благополучных женщин. Основными из провоцирующих факторов являются:
- Изменение клеточного иммунитета. Иммунные процессы, происходящие в организме беременной, направлены не только на защиту ребенка и женщины от возможного инфицирования, но и на предотвращение отторжения плода как чужеродного тела. При гестации существенно снижается функциональная активность Т-лимфоцитов, обеспечивающих элиминацию микобактерий.
- Активный расход кальция. Этот микроэлемент в больших количествах требуется для построения костной системы плода, что приводит к его усиленному вымыванию из тканей пациентки. В результате старые кальцинированные очаги туберкулеза размягчаются, что потенцирует реактивацию или обострение патологического процесса у ранее инфицированных больных.
- Послеродовая абдоминальная декомпрессия
- Грудное вскармливание. Секреция молока сопровождается высоким расходом белка, жиров, витаминов. Дефицит питательных веществ снижает резистентность к туберкулезу. Одновременно с этим могут активироваться старые очаги из-за вымывания кальция. Особо значимыми эти факторы становятся при пребывании родильницы в плохой социально-эпидемиологической обстановке.
По мнению специалистов в сфере акушерства, дополнительными предпосылками к развитию заболевания являются мобилизация всех систем у беременных, гормональная перестройка за счет функционирования плаценты. Группу риска составляют пациентки с впервые диагностированным виражом проб на туберкулин, имеющие контакт с бактериовыделителем, страдающие тяжелой экстрагенитальной патологией (сахарным диабетом, ХОБЛ, неспецифическим пиелонефритом, язвенной болезнью желудка или двенадцатиперстной кишки). Вероятность возникновения туберкулеза повышается при длительном приеме кортикостероидов, цитостатиков, иммунодепрессантов, наличии вторичных иммунодефицитных состояний, в том числе ВИЧ-инфекции.
Патогенез
Механизм развития туберкулеза у беременной не отличается от патофизиологических изменений при туберкулезном процессе вне периода гестации. Первичное проникновение микобактерий сопровождается формированием специфического очага воспаления. В ответ на действие микроорганизма и его токсинов альвеолярные макрофаги выделяют интерлейкины и фактор некроза опухоли, потенцирующие пролиферацию T-лимфоцитов — иммунных клеток, которые играют ключевую роль в защите от возбудителя туберкулеза.
Реакция клеточного иммунитета и накопление в очаге поражения активированных макрофагов способствует образованию туберкулезной гранулемы. В специфический процесс вовлекаются внутригрудные лимфоузлы. Одновременно проникновение микобактерий стимулирует синтез плазменных антител. При адекватной защитной реакции очаг первичного туберкулеза заживает и кальцинируется. Снижение иммунитета становится причиной реактивации инфекции с дальнейшим распространением процесса.
Классификация
Точное определение варианта заболевания позволяет выработать оптимальную стратегию ведения беременности. Основными критериями, которые учитывают при систематизации болезни, являются время возникновения (первичный, вторичный туберкулез), фаза развития (инфильтрация, распад, обсеменение, рубцевание и др.), локализация процесса и его протяженность (легочной, внелегочной), наличие или отсутствие бактериовыделения (МБТ+, МБТ-), терапевтическая резистентность возбудителя, осложнения и остаточные явления. Для прогнозирования исхода беременности особенно важно учитывать клиническую форму болезни. У беременных может развиваться:
Симптомы туберкулеза у беременных
Клинические проявления заболевания, возникшего или рецидивировавшего на фоне беременности, неспецифичны. Слабость, недомогание, ухудшение аппетита, снижение веса, субфебрилитет, потливость и другие характерные признаки туберкулезной инфекции в I триместре беременности зачастую расцениваются как физиологические изменения или ранний токсикоз. Высокое стояние диафрагмы в III триместре вызывает лечебный эффект, подобный возникающему при пневмоперитонеуме. В результате типичная симптоматика даже распространенных инфильтративных и казеозно-деструктивных форм туберкулеза практически не проявляется. Наличие инфекции можно заподозрить на основании жалоб на длительный (более 3 недель) кашель с мокротой или без нее, кровохарканье, одышку, боли в грудной клетке.
Осложнения
У 54% беременных с туберкулезом течение беременности является осложненным. На фоне интоксикации, влияющей на секреторную функцию надпочечников, увеличивается частота анемий, ранних токсикозов, поздних гестозов. Нарушение легочной вентиляции и оксигенации крови сопровождается фетоплацентарной недостаточностью с возможной задержкой развития плода. Снижение прочности плодных оболочек, связанное с инфекционным воздействием, приводит к преждевременному излитию околоплодных вод. Микобактерии могут передаваться плоду через пуповину или амниотическую жидкость. В первом случае первичные туберкулезные очаги формируются в печени, во втором — в различных органах. У части пациенток отмечается бурная родовая деятельность за счет повышения активности миометрия под действием накопившей молочной кислоты. Натуживание и усиленное дыхание в период изгнания увеличивают риск возникновения спонтанного пневмоторакса и легочного кровотечения.
Хотя у большинства женщин с туберкулезной инфекцией послеродовый период протекает без осложнений, абдоминальная декомпрессия, обессиливание и кровопотеря в родах могут обострить инфекционный процесс с развитием милиарного туберкулеза, туберкулезного менингита. Несвоевременная диагностика и отсутствие адекватного лечения повышает смертность от заболевания на первом году после родов до 15-18%. 12% новорожденных от матерей с туберкулезом легких имеют признаки гипотрофии и хуже набирают массу тела после рождения. В результате гипоксического поражения мозга у них чаще наблюдаются дыхательные расстройства, изменения со стороны ЦНС.
Диагностика
Сложность своевременного диагностирования туберкулеза у беременных обусловлена неспецифичностью клинической картины, скудностью данных физикального обследования, ограниченным применением традиционного рентгенологического скрининга во время гестации. Рекомендованными методами исследований при подозрении на наличие у пациентки туберкулезной инфекции являются:
- Кожная туберкулиновая проба. Методика считается безопасной и информативной. Показана всем больным из группы риска при отсутствии сведений о недавнем проведении исследования и его результатах. Индурация более 10 мм в месте внутрикожного введения препарата или вираж пробы подтверждает заражение туберкулезом.
- ПЦР-исследование мокроты. Высокочувствительный и специфичный метод диагностики дает возможность обнаружить в биологическом материале единичные клетки и фрагменты ДНК возбудителя заболевания. При необходимости исследуются промывные воды бронхов, биоптаты, другие среды, в которых могут содержаться микобактерии.
- Иммунологические тесты крови. Факт наличия в организме скрытой или активной тубинфекции возможно подтвердить с помощью современных иммуноферментных анализов: интерферонового теста и теста Т-спот. Однако осуществить топическую диагностику инфекционного процесса с помощью этих методов нельзя.
- Рентгенография легких. Рентгенологическое исследование беременной выполняется в прямой проекции, что позволяет снизить возможную лучевую нагрузку на плод в 10 раз. Еще более безопасным считается обследование с использованием прорезиненного защитного фартука или выполненное на цифровых малодозных установках.
Косвенным подтверждением диагноза служат изменения в общем анализе крови (ускорение СОЭ, повышение уровня лейкоцитов с увеличением количества нейтрофилов, сдвигом лейкоцитарной формулы влево и снижением содержания лимфоцитов преимущественно за счет Т-хелперов), повышенная концентрация белка и гиперглобулинемия в плазме крови, уменьшение активности иммуноглобулинов (IgA, IgM). Для исключения внелегочного туберкулеза возможно проведение МРТ, УЗИ, инвазивных эндоскопических исследований с получением биоптата. Дифференциальная диагностика осуществляется с очаговой пневмонией, новообразованиями бронхов и легких.
Лечение туберкулеза у беременных
Дородовое сопровождение пациентки обеспечивают акушер-гинеколог и фтизиатр. Первой задачей после диагностики туберкулезной инфекции является решение вопроса о возможности пролонгации беременности. В настоящее время перечень показаний для искусственного прерывания гестации ограничен прогрессирующими деструктивными формами заболевания, активным костно-суставным туберкулезом и двухсторонним поражением почек с признаками их функциональной недостаточности. Медаборт обычно выполняется до 12-недельного гестационного срока. Более позднее прерывание беременности чревато обострением и быстрым прогрессированием туберкулеза.
Беременные, решившие вынашивать ребенка, трижды планово госпитализируются в стационар (до 12 недели, на 30-36 неделях и за 1-4 недели до родов), а в остальное время наблюдаются и лечатся в туберкулезном диспансере. Основными задачами терапии являются купирование активного инфекционного процесса, прекращение бактериовыделения, предупреждение легочных кровотечений, дыхательной недостаточности, акушерских осложнений. Пациенткам показано оздоровление в профильных санаториях, фитотерапия, богатая белком пища. Медикаментозное лечение проводится в 2 этапа — бактерицидный, длящийся 2 месяца, и 4-месячный стерилизующий. Выбор препаратов для химиотерапии туберкулеза ограничен лекарственными средствами, оказывающими минимальное воздействие на плод. Чаще всего беременным назначают так называемые медикаменты 1-го ряда:
- Производные изоникотиновой кислоты. За счет ингибирования ДНК-зависимой РНК-полимеразы и торможения синтеза миколевых кислот клеточной мембраны оказывают выраженный бактериостатический эффект на микобактерии туберкулеза. В связи с проникновением через плаценту обычно применяются в сочетании с витамином В6 или в виде лекарственной формы, содержащей в составе железо.
- Синтетические производные этилендиаминов. Препараты обладают крайне низкой токсичностью. Фактов, свидетельствующих об их тератогенном воздействии, не обнаружено. Действуют бактериостатически на интенсивно размножающиеся микроорганизмы. Нарушают липидный обмен микобактерий, структуру их рибосом и синтез белка. Используются в комбинированных схемах лечения.
- Ансамицины. Полусинтетические антибиотики этой группы подавляют синтез РНК микобактерией, благодаря чему обладают выраженным бактерицидным действием. Воздействуют на резистентные формы микроорганизмов. Еще более эффективны спиропиперидильные производные ансамицинов. Поскольку средства способны повысить тонус миометрия, в 1-м триместре они практически не назначаются.
Торакопластику, торакостомию, плеврэктомию, оперативную коллапсотерапию и другие хирургические вмешательства проводят только по жизненным показаниям при осложненном течении туберкулеза, выявлении прогрессирующей туберкуломы, деструктивных вариантах заболевания с бактериовыделением. На этапе предоперационной подготовки клинико-экспертной комиссии зачастую приходится решать вопрос о прерывании беременности. При эффективной консервативной терапии гестацию рекомендуется завершать естественными родами с применением обезболивания и спазмолитиков. Родоразрешающие операции (накладывание вакуум-экстрактора, акушерских щипцов) и кесарево сечение выполняются только при наличии соответствующих акушерских показаний (преждевременной отслойки нормально расположенной плаценты, гипоксии ребенка, клинически узкого таза, предлежания плаценты, поперечного положения плода).
Прогноз и профилактика
Еще недавно туберкулез принадлежал к числу наиболее частых медицинских показаний к прерыванию гестации. В наши дни своевременное выявление, систематическое наблюдение, комплексное лечение позволяют большинству женщин с диагностированным мелкоочаговым, ограниченным фиброзно-очаговым, гематогенно-диссеминированным легочным туберкулезом без риска выносить здорового ребенка. Профилактика предполагает планирование гестации пациентками, ранее перенесшими туберкулезную инфекцию, обязательный скрининг заболевания у родственников беременных. Рекомендовано рациональное питание с достаточным количеством белковых продуктов, отказ от курения и злоупотребления спиртным, ограничение тяжелых физических нагрузок и стрессов. Новорожденным с профилактической целью показана вакцинация БЦЖ. Кормление грудью допускается только при неактивном туберкулезе.
Беременность и туберкулез — формы заболевания, способы лечения, профилактика
Любое инфекционное заболевание во время беременности — это риск вреда для здоровья матери и ребенка. Такие патологии вызывают осложнения процесса гестации и различные пороки в развитии плода.
Туберкулез легких не считается фатальным ни для матери, ни для будущего малыша. Однако все зависит от формы и степени тяжести болезни, а также от своевременного обнаружения и лечения инфекции.
О том, как сочетается туберкулез и беременность, и чего ждать будущей матери с таким диагнозом, читайте далее.

В чем опасность туберкулеза в период беременности
Туберкулез (ТВС) — инфекционное заболевание, вызываемое микобактерией Mycobacterium tuberculosis или палочкой Коха. Она поражает органы дыхания, а также кости, суставы, почки, реже – кожу и внутренние органы. Говоря о туберкулезе, мы обычно имеем в виду поражение легких, что в большинстве ситуаций справедливо.
При передаче инфекции воздушно-капельным путем на фоне благоприятных условий для размножения (ослабленный иммунитет, плохое питание) инфекция вызывает обширное поражение легочной ткани.
Дыхательная недостаточность – нежелательный сценарий при беременности, т.к. поступление большого количества кислорода через плаценту в организм плода – жизненно важное условие для его нормального развития.
Поэтому среди прочих осложнений для будущего ребенка, чья мать болеет ТВС, чаще всего встречаются:
- дефицит массы тела при рождении;
- дыхательная недостаточность.
Респираторный дистресс-синдром (РДС) у новорожденных на фоне заболевания легких у матери развивается очень редко.
Формы туберкулеза
Туберкулез легких встречается в различных формах. Основная классификация – деление заболевания на первичную и вторичную форму.
Первичный ТВС возникает чаще всего в детском и подростковом возрасте при заражении палочкой Коха воздушно-капельным путем, в результате чего в альвеолах развиваются очаги размножения микобактерии в гранулематозной форме воспаления. Вторичный туберкулез развивается при попадании инфекции через лимфатическую систему из других очагов поражения.
По области поражения легких заболевание делится на односторонний и двухсторонний.
По степени тяжести ТВС делится на:
- Латентный – состояние, при котором человек выступает носителем микобактерии, но сам не болеет активной формой заболевания.
- Инфильтративный – множественные очаги в альвеолах с участками некроза.
- Туберкулема – образование единичной капсулы, изолирующей очаг с инфекцией от окружающих здоровых тканей.
- Кавернозный – поражение тканей с образованием отдельных полостей с распадом клеток.
- Цирротический – замещение легочных тканей в соединительной с постепенной утратой функции легкого.
У 88% беременных женщин встречается односторонняя форма заболевания. В 58% случаев это инфильтративная форма патологии.
Осложнения беременности из-за болезни
Легочная недостаточность на фоне поражения тканей туберкулиновой палочкой приводит к различным осложнениям беременности:
- анемия – наиболее распространенное состояние, связанное с недостатком кислорода и гемоглобина в крови – встречается у 24% беременных на фоне ТВС;
- различные патологии амниотической жидкости и преждевременное излитие околоплодных вод – 12% случаев;
- ранний токсикоз и гестоз у беременных – наблюдается у 18% будущих матерей.
Однако эти осложнения появляются и при других заболеваниях у женщин во время вынашивания ребенка. У 46% будущих матерей, болеющих активной формой ТВС, перечисленных осложнений не наблюдается вовсе.

Прерывание беременности
Врачи не считают туберкулез тканей легких причиной для прерывания беременности, за исключением прогрессирующей фиброзно-кавернозной формы заболевания.
Аборт назначают до 22 недели, если у беременной:
- активная форма туберкулеза костей таза, особенно с образованием гнойного очага;
- инфекционное поражение позвоночника, а также коленного и тазобедренного сустава;
- ТВС почек.
Внелегочные формы ТВС при беременности встречаются крайне редко.
Последствия для плода
Как видим, большинство побочных явлений на фоне туберкулеза при беременности связано с дыхательной недостаточностью, когда в плацентарном круге кровообращения циркулирует недостаточное количество кислорода.
Это приводит к хронической гипоксии (кислородной недостаточности) плода, которому не хватает питательных веществ для нормального развития. В результате малыши рождаются меньших размеров.
Однако все эти осложнения приводят к родовым травмам и инвалидизации не чаще, чем при других заболеваниях у беременных. Случаев преждевременных родов и недоношенности у детей на фоне ТВС у матери всего 5%. В 80% случаев у беременных женщин рождаются абсолютно здоровые дети.
Роды при туберкулёзе
В акушерстве заболевание легких никак не влияет на физиологию родового акта.
Родовая деятельность – схватки, потуги и прохождение плода по родовым путям женщины — протекает без нарушений, если на ТБС не накладываются другие акушерские патологии (ягодичное предлежание, узкий таз, обвитие пуповиной и другие подобные случаи).
Методы диагностики заболевания
Основные методы диагностики инфекционных заболеваний легких – флюорография (ФОГ). Несмотря на то, что малая доза излучения не может нанести существенный вред плоду, многие врачи либо отказываются от нее в пользу других методов исследования, либо назначают ФОГ после 20 недели беременности, когда жизненно-важные органы у ребенка уже сформированы.
Более информативный вид обследования беременной при подозрении на туберкулез — анализ мокроты и мазок из ротовой полости. Если будет выявлена микобактерия, то проводятся тесты на чувствительность палочки к антибиотикам.
Способы лечения
Лечит ТВС врач-фтизиатр, который ставит беременную на учет в пульмонологии и назначает консервативную терапию. Наиболее эффективные препараты — антибиотики специального спектра действия. Основной противотуберкулезный препарат, назначаемый фтизиатрами — пара-аминосалициловая кислота (ПАСК) в форме натриевой соли.
Другие препараты, которые нужно принимать исключительно по рекомендации врача:
- Изониазид;
- Этамбутол;
- Протионамид.
Многие антибиотики, назначаемые при лечении бронхо-легочных инфекций в обычном состоянии, противопоказаны беременным и кормящим женщинам. Во избежание побочных эффектов и пагубного влияния на плод врач должен тщательно рассчитать дозу.
Самолечение при инфекции бронхо-легочной системы во время беременности недопустимо!
Народные средства и профилактика
Среди народных методов лечения инфекции палочкой Коха нет достаточно эффективных препаратов, способных подавить инфекцию. ТВС лечится исключительно с помощью методов традиционной медицины – консервативной лекарственной терапии на основе антибиотиков и антисептических препаратов.
Прием всевозможных грудных сборов, отваров трав также должен происходить при назначении врача. Не все растительные лекарственные средства безопасны для беременных.
Профилактика заболевания заключается в укреплении иммунитета и усилении защитной функции организма.
Важно! Всем новорожденным, у матерей которых диагностирована любая форма ТВС, сразу после рождения проводится вакцинация БЦЖ – препарата из штамма живой ослабленной туберкулиновой палочки, утратившей вирулентность.
Если у женщины в анамнезе были случаи заболевания ТВС или ослаблен иммунитет, то на этапе планирования беременности ей рекомендуется принимать профилактические меры, направленные на укрепление иммунитета. Это минерально-витаминные комплексы и добавки, санаторно-курортное лечение, физиотерапия. Все мероприятия нужно выполнять только после консультации с лечащим врачом.

В этом видео известный специалист Комаровский делится профессиональным опытом:
Запомнить
- Туберкулез дает осложнения при беременности только в 46% случаев, остальные будущие матери вынашивают детей без каких-либо проблем.
- Всего 6% случаев беременности на фоне туберкулеза заканчиваются преждевременными родами.
- 80% детей, чьи матери болеют активной формой ТВС, рождаются абсолютно здоровыми.
- Среди основных групп осложнений на фоне туберкулеза — малый вес ребенка при рождении, хроническая гипоксия плода, анемия и гестоз у матери.
- Прерывание беременности при туберкулезе показано только при поражении тазобедренного сустава и обеих почек.
- В остальных случаях осложнения у плода, возникшие из-за ТВС, легко корректируются в первые недели и месяцы после рождения.
Будьте здоровы!
беременность после туберкулеза, туберкулез во время беременности, влияние туберкулеза на беременность
Еще недавно туберкулез считался достаточно серьезным показанием для аборта или искусственных родов. Однако благодаря появлению новых методов лечения и диагностики на сегодняшний день можно сохранить плод и поддержать здоровье матери. Женщина обязательно должна находиться на учете у пульмонолога либо у другого подходящего специалиста.
Туберкулез и беременность

Проведение комплексного осмотра является обязательной процедурой для будущих мам, ведь благодаря ему обнаруживаются заболевания, которые в дальнейшем становятся опасными для малыша. Общее состояние женщины оценивается благодаря анализу крови, а флюорографическое обследование родных и мужа помогут определить, входит ли роженица в группу риска по развитию легочного заболевания или нет. Такие мероприятия в первую очередь направлены на профилактику туберкулеза. Это очень опасное заболевание, которое может очутиться у любого человека, в независимости от его социального статуса и рода деятельности. Многие являются носителями недуга и не догадываться об этом, так как даже анализ крови не выявляет его. Инфекция чаще всего находится годами в спящем состоянии и активизируется в момент снижения иммунитета.
У беременных физиологически уменьшены все защитные функции, и они в большей степени подвержены влиянию вирусов.
Необходимо помнить, что беременность при туберкулезе легких является опасным состоянием, так как на фоне такого недуга начинаются серьезные осложнения и патологии, а также может произойти выкидыш. Риск передачи заболевания ребенку от матери минимальный, но исключить его полностью невозможно.
Классификация
Существуют определенные критерии, по которым делится эта болезнь:
— активный и неактивный;
— легочная форма или внелегочная;
— первичный и вторичный, а также более редкий – врожденный.
В тот момент, когда на ранних сроках у будущей матери был выявлен туберкулез, то ведением роженицы должен заниматься не только акушер-гинеколог, но и фтизиатр.
Считается, что если болезнь локализуется в грудной клетке, то риск для плода будет минимальным в отличие от внелегочной формы. Чаще всего такая беременность оканчивается преждевременными родами, детки появляются слабыми и получают минимальный балл по шкале Апгар.
Симптомы
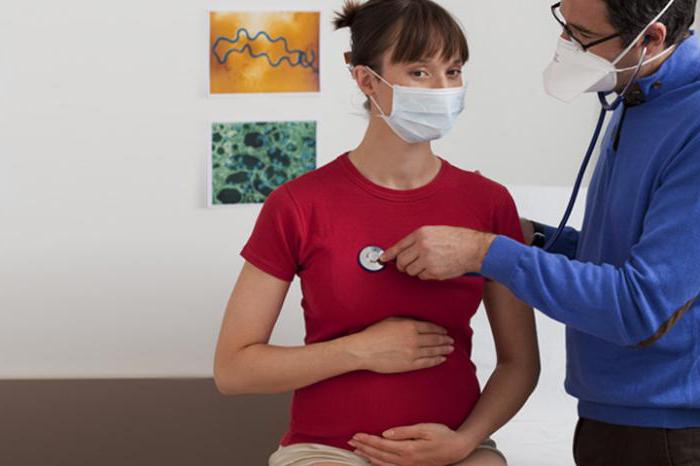
Если недуг поражает пациентку в 1-м триместре, то этот процесс практически не обладает никакими клиническими показателями. Болезненное состояние объясняется токсикозом, что считается основной причиной несвоевременного диагностирования.
Чаще всего патология проявляется как:
— ухудшение аппетита;
— обширная слабость;
— уменьшение массы тела.
Туберкулез при беременности, симптомы которого во 2-м триместре протекают без особых изменений, достаточно опасен, так как в организме уже начинают распространяться инфильтративные и деструктивные процессы.
Причины
В момент вынашивания плода эндокринная система сопровождается перестройкой функционирования.
Изменения происходят:
— в метаболических процессах;
— иммунной и кроветворной системе.
Организм получает значительную нагрузку, связанную в первую очередь с наличием в нем продуктов обмена плода. В результате зачастую увеличивается количество факторов риска. Из-за этого возможно развитие заболевания за счет первичного инфицирования микроорганизмами.
Чаще всего туберкулез во время беременности поражает в 1-м триместре, хотя им заболеть можно в любое время. В группе риска находятся женщины в первые 6 месяцев после родов. В этот период начинается активная лактация и ребенок продолжает получать из матери все необходимые компоненты для своего роста, поэтому организм не перестает быть ослабленным.
К кому обратиться?

Туберкулез и беременность требуют участия нескольких докторов. Если девушка заметила у себя подозрительные симптомы, то необходимо непременно обратиться к своему гинекологу. Он будет задавать вопросы, благодаря которым можно предположить наличие заболевания.
1. Имеется токсикоз?
2. Как давно происходят проблемы с дыхательными путями?
3. Были ли перенесены грипп и ОРВИ в последние месяцы?
4. Ухудшилось состояние здоровья или нет?
Если лечащий врач заподозрил недомогание, то далее пациенткой начинают заниматься фтизиатр, пульмонолог, оториноларинголог и хирург. У женщин с туберкулезом зачастую рождаются здоровые дети, так как внутриутробное поражение встречается достаточно редко. Вскармливание грудью разрешено только тем пациенткам, у которых наблюдается неактивная форма недуга.
Влияние

Как утверждают статистические данные, если присутствует туберкулезный процесс, то в организме будущей матери отмечается увеличение частоты анемий. А также заболевание приводит к поздним и ранним гестозам и излитию околоплодных вод. При этом у 46 % рожениц отсутствуют осложнения при туберкулезе легких. Преждевременные роды наступают лишь в 6 % случаев. Послеродовая картина у таких женщин протекает благоприятно.
Диагностика
Рентгенологические обследования, так же как и флюорография, очень нежелательны в момент беременности. Но в некоторых случаях врачи все-таки могут назначить такие процедуры. Опытный доктор обязательно расспросит женщину о вероятных контактах с больными и о перенесенных ранее болезнях, так как беременность после туберкулеза и в момент его может быть чревата негативными последствиями. Если у врача будут основания предположить наличие данного заболевания, то в обязательном порядке требуется провести рентгенологическое исследование, независимо от срока. На таком этапе это будет считаться оправданным риском, так как запоздалая диагностика приводит к усугублению ситуации и к необратимым результатам. В момент обследования используются специальные защитные средства, чтобы уберечь плод от влияния излучения.
При анализе крови заподозрить наличие недуга практически невозможно, так как повышенный уровень лейкоцитов, СОЭ и сниженный гемоглобин являются полностью характерными для беременных, так же как и для этого заболевания.
Распознавание такого недуга проблемно из-за стертых симптомов, достаточно часто он диагностируется лишь перед выпиской из роддома. Беременность при туберкулезе лимфоузлов опасна, так как это заболевание трудно подается выявлению и его часто можно спутать с другими вирусами, такими как мононуклеоз.
Лечение

В случае выявления требуется немедленная терапия антимикробактериальными препаратами. Сразу же возникает вопрос об их влиянии на ребенка, так как туберкулез и беременность — это два совершенно разносторонних понятия. Среди всех допустимых компонентов тератогенными свойствами владеет «Стрептомицин». Опасен тем, что может вызвать нарушение слуха у малыша. Поэтому он противопоказан для будущих мам.
Остальные лекарственные средства хоть и проникают через плаценту, но не оказывают такого влияния на плод.
Лечение туберкулеза при беременности проводится зачастую препаратами:
— «Рифампицин».
— «Изониазид».
— «Этамбутол».
Эти лекарства считаются самыми безопасными для женщин, которые собираются родить ребенка, они проверены известными мировыми лабораториями. Вместе с ними чаще всего назначают витамин В6, так как он отлично дополняет терапевтический эффект.
Доктор распишет необходимую схему согласно всем инструкциям препарата и требованиям. Нужно понимать, что болезнь, которая не лечится, намного опаснее для ребенка и матери, чем синтетические компоненты. Конечно, туберкулез и беременность — это всегда сложно, поэтому в момент ношения женщина обязана быть под постоянным присмотром у акушера-гинеколога и фтизиатра. Все дополнительные лекарства должны назначаться с осторожностью.
Чаще всего пациенток, которым был поставлен такой диагноз, госпитализируют в плановом порядке три раза за весь срок.
Опасность для плода
Беременность после туберкулеза легких и в момент этого заболевания не является опасной для ребенка в утробе матери. Считается, что сам плацентарный барьер непробиваем для микроорганизмов, поэтому заражение чаще всего происходит в момент родов. Бывают и исключения, когда ребенок рождается уже с пораженными органами. У матери, у которой выявлена активная форма болезни, забирают малыша и изолируют его до момента полного выздоровления.
Прерывание
На сегодняшний день сохранение беременности является возможным у большого количества женщин, зараженных туберкулезом, если систематически лечиться и наблюдаться у специалистов. Своевременное распознавание и прохождение всех терапевтических процедур позволяет сохранить ребенка у больных с ограниченными фиброзно-очаговыми образованиями, свежевыявленными мелкоочаговыми процессами, а также гематогенно-диссеминированным туберкулезом легких.
Но все-таки прерывание показано:
— при заболевании позвоночника в активной форме с появлением каверны;
— травме таза с образованием фистулы или абсцесса;
— фиброзно-кавернозном туберкулезе легких, возникшим как следствие любой формы недуга;
— при инфицировании коленного, тазобедренного и голеностопного суставов.
При присутствии показаний к прерыванию беременности этот процесс нужно проводить на ранних сроках (до 12 недель). Аборт в последующий период является нецелесообразным, так как чаще всего способствует прогрессированию и обострению заболевания.
Роды

Женщины, у которых присутствует активная форма, намного труднее рожают, чем здоровые. В момент интоксикации часто встречаются слабые потуги и большие кровопотери. Сам процесс занимает меньшее количество времени. При таком заболевании малыш выходит естественным путем. Использование щипцов и кесарево сечение рекомендуется только по медицинским показаниям. Появление на свет малыша обязательно должно проходить в специальном роддоме. Если в городе такого не существует, то персонал больницы заранее должен быть оповещен о приезде подобной пациентки. Женщина обязательно надевает защитную маску, чтобы не распространять вирус.
В момент появления малыша требуется выполнять дыхательную гимнастику. Но также доктора зачастую применяют спазмолитические и обезболивающие препараты.
Если лечение было предоставлено пациентке своевременно и она находилась под постоянным наблюдением у специалистов, то угрозы для ее жизни и малыша в момент родового процесса сводятся к минимуму.
Беременность после лечения туберкулеза
Каждая женщина, которая перенесла такое заболевание и планирует рождение малыша, должна уделять особое внимание своему здоровью. Сама болезнь является серьезным препятствием к успешному вынашиванию, так как имеется огромная вероятность внутриутробного развития пороков. Поэтому очень важно посетить фтизиатра и гинеколога и получить от них консультацию, перед тем как зачать ребенка. Заниматься планированием можно не ранее чем через два года после прохождения курса лечения. Это объясняется тем, что организм должен восстановиться и набраться сил. Если не соблюдать рекомендаций доктора, то недуг зачастую возвращается в момент вынашивания плода, так как снижается иммунитет. В случае выявления явных симптомов рекомендуется пройти флюорографию.
Беременность после туберкулеза легких возможна и чаще всего заканчивается положительным исходом, но каждый случай является уникальным, и терапевтические меры принимаются врачами индивидуально.
При самом позитивном раскладе после полного излечения недуга рождение малыша протекает без осложнений и последствия былой болезни не отражаются на здоровье и самочувствии ребенка. Вот почему необходимо своевременно проходить все анализы и полное обследование.
Прогноз
Ранняя диагностика и вовремя начатое лечение обеспечивают благоприятный исход развития плода и дальнейших родов. Чаще всего дети у больной матери рождаются здоровыми, исключением является заражение из-за патологических проблем с плацентой, а также в момент самих потуг. Зачастую инфицирование случается после родового процесса от матери, которая имеет туберкулез при беременности. Последствия не очень благоприятны, но, по мнению экспертов, не стоит отлучать дитя от матери. Исключением являются случаи, когда женщиной переносятся самые тяжелые и безнадежные виды недуга. Если у роженицы не наблюдается бацилловыделения, то ребенка вакцинируют БЦЖ и разрешается грудное вскармливание. После выписки из роддома мать с новоиспеченным членом общества должна находиться под постоянным наблюдением женской и детской консультации и туберкулезного диспансера.
признаки и симптомы, диагностика, лечение, последствия у ребенка

О туберкулезе слышали хотя бы раз в жизни все и для многих это болезнь асоциальных элементов, алкоголиков и заключенных. Но в реальности эта инфекция давно перешагнула границы узких категорий, и ею страдают многие люди, вплоть до беременных женщин из вполне благополучных семей. Бактерия туберкулеза, вопреки расхожему мнению, поражает далеко не только легкие, она не способна к инфицированию только придатков кожи – волос и ногтей, остальные органы и ткани могут быть поражены. Но преимущественно поражаются все-таки легкие, что связано с особенностями их устройства и функционирования. Ситуация с беременностью на фоне туберкулеза не самая позитивная, но вполне вероятная. Как же они сочетаются?
Оглавление: Общие данные о туберкулезе при беременности Причины и условия развития туберкулеза у беременных Поражение легких при туберкулезе Проявления легочного туберкулеза при беременности Внелегочные локализации туберкулеза при беременности Как протекает туберкулез у беременных: особенности болезни Чем опасен туберкулез при беременности Последствия туберкулеза при беременности для плода, ребенка Симптомы врожденной формы туберкулеза Диагностика туберкулез у беременных: норма и расшифровка Лечение туберкулеза при беременности Нужно ли прерывание беременности при заражении? Основы профилактики туберкулеза
Общие данные о туберкулезе при беременности
Практически на всем протяжении прошлого века наличие беременности на фоне туберкулеза было недопустимым, и рекомендовалось прерывание ее в любом сроке из-за высокого риска неблагоприятных исходов. Но с развитием медицины, наличием современных методов выявления инфекции и возможностей ее лечения сегодня женщины при инфицировании туберкулезом вполне могут зачать, полноценно выносить и родить вполне здорового малыша. Но для этого нужно знать определенные особенности инфекционного процесса, подходы к диагностике и лечению.
Обратите внимание
Туберкулез относят к хроническим, медленно прогрессирующим инфекциям, имеющим бактериальную природу. На сегодняшний день инфицировано микобактериями, провоцирующими туберкулез, до трети населения. Но инфицирование не значит – болезнь, это состояние носительства микробов, которое в любой момент может перерасти в инфекцию.
Такое возможно и у женщин репродуктивного возраста, готовящихся стать матерями. Активизация инфекции, длительно дремлющей в организме, формируется при значительном подавлении иммунитета, на фоне постоянных стрессов и снижении общего социального уровня жизни.
Данная болезнь распространена очень широко, пик ее распространения приходится на страны Азии, где наибольший процент болеющих. Риск инфицирования туберкулезом составляет около 10% на протяжении жизни. Женщины при беременности, наряду с другими лицами в силу особенностей иммунитета, относятся к группе высокого риска. Нередко инфекция сочетается с различными опасными инфекциями – гепатитами, сифилисом, особенно среди асоциальных элементов.
Причины и условия развития туберкулеза у беременных
 Основной возбудитель инфекции – микобактерии особого вида Mycobacterium tuberculosis, они широко представлены во внешней среде, живут в воде и почве, активно циркулируют среди животных и людей. Патология передается как любые респираторные инфекции воздушно-капельным путем, а также может быть еще и контактно-бытовой путь передачи.
Основной возбудитель инфекции – микобактерии особого вида Mycobacterium tuberculosis, они широко представлены во внешней среде, живут в воде и почве, активно циркулируют среди животных и людей. Патология передается как любые респираторные инфекции воздушно-капельным путем, а также может быть еще и контактно-бытовой путь передачи.
Возможно заражение через инфицированную пищу. Выделяют факторы риска для развития инфекции, к которым относится наличие врожденного или приобретенного иммунодефицита, в том числе и за счет определенных вирусных инфекций, а также невысокий материальный достаток и неблагоприятные условия жизни, нерациональное плохое питание, наличие вредных привычек, возраст до 12-14 лет.
Обратите внимание
Беременность у ослабленной и болезненной женщины тоже может стать толчком для активизации туберкулезной инфекции в легких, что может грозить неприятностями. Поэтому важно планирование беременности с полноценным предварительным обследованием, в том числе и на эту инфекцию. Это связано с тем, что лечить туберкулез вне беременности гораздо безопаснее и проще, чем на фоне вынашивания крохи.
По заражению этой опасной инфекцией есть группа женщин высокого риска. К ним можно отнести:
- ранее переболевших туберкулезом женщин, если прошло менее 2-х лет
- женщин при наличии хронических болезней, подавляющих работу иммунной системы
- контактирующие с больными открытой формой туберкулеза по работе или дома
- живущие в зонах, где много больных и низкий уровень медицинского обслуживания.
Важно
Важно после перенесенной ранее инфекции отложить планирование на 2-3 года, чтобы полностью избежать рецидива и восстановить работу иммунной системы.
Поражение легких при туберкулезе
Различаются легочные и внелегочные формы инфекции, и у каждого из вариантов инфекции имеются свои отличительные черты. Наиболее распространена именно легочная локализация, о которой поговорим подробнее.
Формы легочного туберкулеза делятся на два варианта – первичный и вторичный.
- первичная инфекция формируется, когда микобактерии проникают впервые в область дыхательных путей, что обычно происходит в детском или подростковом возрасте. Из области легких микробы могут проникать в область лимфатических путей и кровь, разносясь по многим внутренним органам. Крепкий организм и сильный иммунитет справляется с влиянием инфекции самостоятельно, и тогда заболевание не развивается, а у человека образуется специфический иммунитет против туберкулезных микобактерий.
- вторичная инфекция образуется при проникновении возбудителя из различных внутренних органов, преимущественно по лимфатическим сосудам, и такая разновидность патологи наиболее типична для взрослого возраста, в том числе и у беременных.
Также выделяют и различные формы туберкулезной инфекции легких. К ним относят:
- Диссеминированную, при которой образуются множественные очаги поражения легочной ткани,
- острую милиарную, при которой из очагов в легких с током крови инфекция распространяется во многие другие органы,
- очаговую форму, при которой образуются очаги, поражающие один или несколько легочных сегментов,
- инфильтративную, когда образуются воспалительные очаги в области легких, внутри которых развивается некроз ткани и активный распад.
Также типично образование туберкулемы легкого с очаговым, окруженным капсулой образованием внутри легочной ткани, а также кавернозной пневмонией, острым туберкулезным воспалением ткани с активным распадом. Возможна кавернозная форма туберкулеза, образующая многочисленные каверны, полости, где легочная ткань распадается, а также очаги цирроза, с разрастанием вместо легочной ткани соединительной, которая утрачивает функциональность.
Проявления легочного туберкулеза при беременности
В целом симптомы не отличаются от таковых у обычных людей, и для беременных типично наличие общих симптомов на фоне местных поражений легочной ткани. Возникает общая интоксикация, вызванная продуктами метаболизма микобактерий – это вялость со слабостью и апатией, общее недомогание. Также типично повышение температуры до субфебрильных значений на фоне постепенной потери массы тела, снижением аппетита и появлением кашля. Он изначально сухой, но затем переходит во влажный, с появлением зеленоватой или желтоватой мокроты. По мере прогрессирования процесса возникает кровохарканье, наличие в мокроте кровавых прожилок, а также боли в груди на фоне глубоких вдохов и одышка, потливость в ночное время.
Обратите внимание
Во многом степень выраженности симптомов зависит от общего состояния беременной, у части женщин туберкулезное поражение может протекать без каких-либо особенных симптомов, зачастую проявляясь уже при наличии серьезных осложнений.
Внелегочные локализации туберкулеза при беременности
Особого внимания относительно женских вариантов внелегочного туберкулеза заслуживают генитальные поражения. Подобная форма имеет вторичное происхождение, возникая при распространении бактерий в область половых органов из первичной зоны инфекции. Обычно распространяется инфекция в силу сниженного иммунитета, имеющихся хронических патологий, стрессов, неполноценного питания или дополнительных факторов. Проявления поражения гениталий туберкулезом не имеют особых признаков, зачастую возникает только бесплодие или проблемы с вынашиванием беременности, нарушения менструального цикла и проблемы овуляции, аменорея, нерегулярность цикла, кровотечения и болезненность. На фоне спаек, образованных из-за длительного воспаления, могут возникать внематочные беременности, приводящие к кровотечениям и потере трубы.
Как протекает туберкулез у беременных: особенности болезни
 Хотя в целом проявления едины, но есть и определенные особенности в течение туберкулеза у беременных женщин, о которых стоит знать. К ним можно отнести поражение только одного легкого у подавляющего большинства женщин, а также преобладание инфильтративного варианта течения над всеми остальными вариантами. Но, к сожалению, около 20% женщин обращаются с жалобами на проблемы со здоровьем уже в стадии распада части легочной ткани. Около 50% беременных становятся активными выделителями микобактерий, что делает их потенциальным источником заражения для окружающих. А вот внелегочные варианты туберкулеза при гестации встречаются крайне редко, зачастую наличие туберкулеза сочетается с сифилисом, ВИЧ-инфекцией или ИППП, гепатитами.
Хотя в целом проявления едины, но есть и определенные особенности в течение туберкулеза у беременных женщин, о которых стоит знать. К ним можно отнести поражение только одного легкого у подавляющего большинства женщин, а также преобладание инфильтративного варианта течения над всеми остальными вариантами. Но, к сожалению, около 20% женщин обращаются с жалобами на проблемы со здоровьем уже в стадии распада части легочной ткани. Около 50% беременных становятся активными выделителями микобактерий, что делает их потенциальным источником заражения для окружающих. А вот внелегочные варианты туберкулеза при гестации встречаются крайне редко, зачастую наличие туберкулеза сочетается с сифилисом, ВИЧ-инфекцией или ИППП, гепатитами.
Обратите внимание
Также важно знать, что возникает массивное поражение ткани легких у будущих матерей, и при этом формируются признаки острой дыхательной недостаточности, что приводит к нарушению работы многих внутренних органов. При такой ситуации дальнейшее вынашивание беременности будет крайне сложным для обоих.
При распаде легочной ткани опасность представляет подобная ситуация не только для жизни ребенка, но и самой матери.
Чем опасен туберкулез при беременности
Если туберкулез не имеет агрессивного и опасного для жизни течения, при котором важно немедленное родоразрешение или прерывание беременности по жизненным показаниям, он все равно может существенно вредить беременности. На фоне активного туберкулезного процесса возникают такого рода осложнения, как:
- Токсикоз ранних сроков с выраженной тошнотой и недомоганием, потерей массы тела
- Сильно выраженная анемия с плохим прогнозом лечения
- Гетозы второй половины беременности
- Острая и хроническая плацентарная недостаточность
- Состояние хронической гипоксии плода
- Задержка внутриутробного развития малыша по росту и прибавкам веса
- Проблемы с объемом и составом околоплодных вод.
Подобные осложнения гестации не обладают специфичностью по отношению именно к туберкулезу, в связи с чем не могут указать именно на его наличие. У многих женщин беременность до поры до времени протекает без каких-либо вообще отклонений.
Наличие туберкулеза перед родами не влияет на время их наступления, не более 5% детей у женщин с инфекцией рождаются преждевременно, и чаще всего это связано с общим тяжелым состоянием, а также наличием серьезных осложнений, сопутствующих туберкулезу. Период после родов ничем особым не отличается.
Последствия туберкулеза при беременности для плода, ребенка
 Хотя при современном уровне медицины и своевременном оказании помощи до 80% детей рождаются вполне здоровыми, даже если их мать переносила во время беременности туберкулез, но также вероятны и различные виды осложнений, связанные с развитием крохи. Так, вероятно замедление темпов роста крохи, дефицит массы тела и высокий риск родовых травм. Если ребенок рожден здоровым, подобные осложнения быстро исчезают в первые месяцы жизни, дети не отличаются от сверстников.
Хотя при современном уровне медицины и своевременном оказании помощи до 80% детей рождаются вполне здоровыми, даже если их мать переносила во время беременности туберкулез, но также вероятны и различные виды осложнений, связанные с развитием крохи. Так, вероятно замедление темпов роста крохи, дефицит массы тела и высокий риск родовых травм. Если ребенок рожден здоровым, подобные осложнения быстро исчезают в первые месяцы жизни, дети не отличаются от сверстников.
Но совсем другое дело, если формируется врожденный туберкулез. Подобная патология возникнет в крайне редких случаях, и выявляется с первых месяцев после рождения. Обычно заражение происходит транаплацентарно, в период развития плода. Также инфицирование возможно в период родов, если имеется генитальная форма туберкулеза. Подобные случаи типичны для имеющихся диссеминированных форм инфекции у матери, если микобактерии разносятся током крови по телу женщины.
Важно
Обычно плод заражается у тех женщин, которые не получали прививки против туберкулеза в детстве или подростковом периоде.
Симптомы врожденной формы туберкулеза
Проявления врожденной формы туберкулеза разнообразны, в раннем сроке гестации обычно провоцируются выкидыши, в поздних сроках возможно поражение внутренних органов плода, что грозит гибелью внутриутробно или при рождении. При сохранении беременности дети рождаются недоношенными, с выраженной внутриутробной гипоксией. Типична постоянно повышенная температура тела и отказ от груди, резко подавленный аппетит, потеря веса или прибавки его ниже нормы, сонливость с вялостью младенца, слабыми рефлексами и бледностью кожи с желтоватым оттенком. Также могут быть выражены одышка с цианозом лица и конечностей, увеличены селезенка с печенью и практически все группы лимфоузлов.
Микобактерии образуют в области легочной ткани многочисленные крупные очаги воспаления разного размера, зачастую склонные к слиянию. Также поражается легочная ткань с двух сторон, могут присоединяться поражения головного мозга и нервной системы, развивается неврологическая симптоматика.
Диагностика туберкулеза у беременных: норма и расшифровка
Для всех женщин, которые встают на учет в ранние сроки беременности, необходимы результаты ранее проведенной флюорографии легких. При беременности данная процедура не проводится, так как рентгеновские лучи негативно влияют на развитие плода в утробе, особенно в ранние сроки. Последние результаты флюорографии могут обнаружить или снять подозрение относительно очагов в легких. Подобное массовое скрининговое исследование позволяет выявить людей, требующих дополнительного прицельного контроля.
При наличии влажного кашля, подозрений на инфекцию для исследований проводится забор мокроты, полученную мокроту сеют на питательные среды, выявляя бактерии в пробах и определяя чувствительность их к определенным антибиотикам. Также бактерии туберкулеза можно выявить в мазках из полости рта. При этом они выявляются при ПЦР-реакции, обнаруживающей ДНК микобактерий. Подобное исследование проводят при отсутствии явно выраженных признаков поражения. Результат должен быть отрицательным, тогда женщина здорова. При получении позитивного ответа проводят дальнейшие исследования.
Подтверждение туберкулеза при наличии подозрений, сомнительных данных посевов и данных о возможной инфекции, проводится за счет целого ряда исследований:
- туберкулиновые пробы, к которым относят традиционную реакцию Манту и современный ее аналог – Диаскинтест, который обладает более высокоточным результатом. Одним из серьезных недостатков данных методик относится высокая аллергизация организма, которая может в дальнейшем негативно отражаться на здоровье плода.
- квантифероновый тест, который проводится в венозной крови и обладает 100%-ной точностью. Он выявляет особый гамма-интерферон, который типичен только для палочек туберкулеза. Если он положителен, туберкулез есть, если отрицателен – диагноз снимается.
- проведение иммунограммы, отражающей не только заражение туберкулезом, но и состояние иммунитета, возможные его проблемы, из-за которых инфекция активизировалась. Это важно при беременности, когда иммунная защита в целом снижена.
Важно
Флюорография и рентгенография легких при беременности не проводятся в виду их опасности для плода, может быть назначено проведение МРТ, которое не дает облучения плода и может обнаружить опасные очаги в легочной ткани. Рентген или флюорографию проводят всем членам семьи беременной при подозрении на туберкулез.
Лечение туберкулеза при беременности
Лечат данную инфекцию фтизиатр и гинеколог в тандеме, применяют препараты антимикробного профиля, которые воздействуют на микобактерии.
Обратите внимание
Часть из препаратов, применяемых при лечении инфекции безопасны для плода и матери, хотя стрептомицин, этамбутол и канамицин могут грозить проблемами в развитии плода внутриутробно. Применять любые препараты при лечении туберкулеза нужно только после консультации с врачом.
Терапия туберкулеза длительная, она проводится в два этапа. Назначаются препараты против микробов туберкулеза после 14-ой недели беременности. В ранние сроки беременности принятие решения о лечении или прерывании зависит от многих факторов. Показано прервать беременность при наличии фиброзно-кавернозной формы болезни, поражении костей и суставов, двустороннем поражении туберкулезом почек. Все остальные формы допускают продолжение гестации и рождение ребенка по срокам. Основное решение о судьбе плода принимается женщиной совместно с врачом.
Важно
Хирургические методы лечения туберкулеза при гестации не показаны, их проводят только при наличии жизненных показаний, показаны органосохраняющие вмешательства, а также прием мер для того, чтобы выносить беременность до срока.
Каждый конкретный случай лечения беременных со срока 14-ти недель и выбор для них препаратов рассматривается индивидуально.
Часть препаратов против туберкулеза вполне допустима к приему во время гестации, но нужно знать об определенных последствиях для плода:
 прием изониазида наиболее благоприятен относительно самой матери и младенца. Но у плода возможно отставание психомоторного развития, проблемы со спинным мозгом, поражения позвоночного столба, пороки в развитии мочеполовых органов, кровоизлияния разной степени тяжести, снижение обеспеченности витаминами. Применяют препарат только под строгим контролем врача.
прием изониазида наиболее благоприятен относительно самой матери и младенца. Но у плода возможно отставание психомоторного развития, проблемы со спинным мозгом, поражения позвоночного столба, пороки в развитии мочеполовых органов, кровоизлияния разной степени тяжести, снижение обеспеченности витаминами. Применяют препарат только под строгим контролем врача.- менее эффективны протионамид, пиразинамид и этамбутол, нет данных о повышении риска врожденных аномалий и негативных влияний на плод при их приеме во время гестации. При беременности их прием строго контролируется из-за индивидуальных влияний.
- прием этионамида, тиоцетазона, рифабутина, капреомицина и циклосерина приводит к тератогенным эффектам относительно плода, они категорически запрещены при беременности.
В плановом порядке показаны три госпитализации на протяжении гестации, они необходимы для оценки динамики инфекции и состояния плода и матери.
Нужно ли прерывание беременности при заражении?
Заражение туберкулезом опасно на любом сроке, но особенно неблагоприятно оно в первом триместре, на это время приходится до трети обострений инфекции, имеющей скрытое течение. Обострение туберкулеза, ранее протекавшего скрыто, на фоне беременности и родов формируется в силу разных причин:
- Возможные травмы во время родов
- Потеря большого объема крови с развитием анемии
- Активная нейро-гормональная перестройка организма
- Физический и психический стресс, изменение нагрузки на организм.
На фоне постоянного врачебного наблюдения за женщиной в период гестации вполне возможно сохранение и благополучное вынашивание беременности в большинстве случаев. Прерывание беременности в ранние сроки доктора могут порекомендовать только некоторым категориям женщин, у которых гестация может угрожать собственной жизни и здоровью:
- фиброзная и кавернозная форма туберкулеза легких
- активная форма инфекции в области позвоночника и костей скелета
- сочетание легочного варианта туберкулеза с наличием сахарного диабета
- при наличии туберкулезного поражения в области коленного, голеностопного или тазобедренного суставов
- при двустороннем и запущенном поражении почек
- на фоне генитальных поражений инфекцией
- при патологии, которая требует хирургической коррекции.
Прерывание показано в периоде первого триместра, в более поздние сроки это грозит активизацией или обострением туберкулезной инфекции, но решение о вынашивании плода или прерывании беременности остается только за женщиной и врачебной комиссией.
При наличии у женщины активного туберкулезного процесса, при котором она решается на пролонгацию беременности и последующие роды, требуется комплекс мероприятий. Они включают в себя предварительное оповещение роддома о наличии женщины с инфекцией с предоставлением ей отдельного боксированного родзала. Сразу после родов ребенок изолируется от матери и отлучается от вскармливания грудью в целях защиты от инфицирования. Ему сразу же проводят прививку БЦЖ, отделяя его от матери не менее, чем на 8-10 недель. В доме, где будет проживать кроха, проводится тщательная дезинфекция, мать же лечится в условиях противотуберкулезного диспансера.
Наличие туберкулеза не приводит к существенным влияниям на процесс родов, но важны определенные ограничительные меры в связи с риском инфицирования плода или персонала при контакте с кровью.
Основы профилактики туберкулеза
Самая основная специфическая профилактика туберкулеза – это вакцинация от него в детстве, проводимая в периоде новорожденности, а затем в 7 лет и 14 лет. Она показана при наличии отрицательной пробы Манту по результатам которой и решается вопрос о ревакцинации.
Наличие активной формы туберкулеза у матери – это повод для разобщения ее с малышом, при неактивном туберкулезе ребенок находится рядом с матерью. Грудное кормление разрешено в неактивной стадии инфекции, после выписки оба наблюдаются у врача.
Парецкая Алена, педиатр, медицинский обозреватель
8,226 просмотров всего, 4 просмотров сегодня
 Загрузка…
Загрузка… Туберкулез и беременность: лечение или прерывание?

Туберкулез и беременность — это процессы, которые не должны взаимодействовать друг с другом. Однако будущие мамы подвержены заражению этой инфекцией, ведь функция их иммунитета на момент вынашивания плода снижается, и организм становится уязвим. Среди зараженных беременных чаще наблюдается одностороннее инфицирование.
Особенности протекания инфекции при беременности

На рентгеновском снимке отчетливо видны черты развития туберкулеза во время беременности
В организме женщины микробактерии инфекции способны существовать годами, а проявляться исключительно, если есть пагубное влияние на иммунитет. Риск поражения инфекцией плода минимален, но возможен в процессе протекания родов от больной матери или после выписки из роддома от родственников, являющихся переносчиками патогенных микроорганизмов.
Говорят дети! Папа идёт с Варей в магазин, она спрашивает:
— Зачем?
Папа:
— Купить бутылочку.
Варя удивлённо:
— Пустую?
— Нет, с виски.
Варя ещё более удивлённо:
— Папа, ты что, кошка?
Первым симптомом туберкулеза легких в процессе беременности обычно является невысокая температура (до 37 градусов). Спустя несколько дней беременная может ощущать:
- боль в голове и легких;
- затрудненное дыхание;
- кашель и общую слабость;
- чрезмерную потливость;
- снижение веса и отсутствие аппетита.

Туберкулез и беременность не должны протекать совместно, так как это вызывает внутриутробные патологии.
Эти симптомы легко спутать с обычной ОРВИ (которая, кстати, тоже может быть опасной для плода), поэтому настоятельно рекомендуется посетить наблюдающего гинеколога и фтизиатра. Когда организм беременной отравляется инфекционными бактериями, вероятно развитие анемии. Этот процесс нередко приводит к преждевременным родам или гипоксии плода.
Будьте внимательны! Если вы являетесь носителем других хронических заболеваний (инсулинозависимый сахарный диабет, язва желудка, болезни почек и мочевой системы) и решили забеременеть, риск заболеть туберкулезом увеличивается.
Врачебная диагностика туберкулеза при беременности
Своевременная диагностика облегчает процесс лечения, поэтому необходимо провести ее при первых же симптомах, которые заметила беременная. После обращения к врачу женщине назначаются анализы крови и мочи, рентгенография и флюорография.
Эти мероприятия должны проходить с учетом всех возможных рисков для плода. В случае, если туберкулез при беременности подтвердился, назначают дополнительное обследование, направленное на выявление патологий у плода.
Смотрите видео от Е. Комаровского о том, чем опасен туберкулез во время беременность
Лечение туберкулеза и здоровая беременность

Лечить туберкулез и не навредить беременности необходимо. Для этого нужна помощь квалифицированного специалиста
Терапия во время беременности должна проводиться под строгим контролем фтизиатра и гинеколога. Допустимо применение лишь некоторых антибактериальных средств: Изониазида, Рифампицилина, Этамбутола. Запрещено проводить лечение Стрептомицином, так как он способен развить аномалии слуха у плода.
Важно! При лечении инфекции у беременных антибактериальными препаратами назначают в качестве сопровождения основной терапии витамин В6.
Во время терапии подобным способом врачи подбирают индивидуальную схему лечения, учитывая срок беременности и форму туберкулеза. Если у женщины выявлена открытая форма этого заболевания, ее обязательно помещают в стационар в отдельную палату. Если же у будущей матери найдены только микроорганизмы заболевания, ее планово кладут в больницу трижды за всю беременность. При правильно подобранном и своевременном лечении туберкулеза у беременных есть вероятность родить абсолютно здорового малыша.
Говорят дети! Моем руки и заодно знакомимся со строением руки:
— Вот это плечо, это предплечье, это ладошка. А на ладошке что?
Федя:
— Пальчики.
— А что на пальчиках? (подразумеваю ногти)
— Микробы! А на микробах мыло.
Показания к прерыванию беременности при заболевании туберкулезом.
Может случиться так, что туберкулезная инфекция во время беременности сумела пагубно повлиять на плод и его развитие. В таких ситуациях будущим мамам рекомендуют прерывание беременности. Обычно такие рекомендации дают женщинам на ранних сроках (в первом триместре беременности) и аргументируют это следующим:
- осложненная форма болезни у беременных;
- поражение сердечно-сосудистой системы плода;
- отсутствие положительной динамики во время лечения;
- операбельная форма;
- инфекция в суставах.
Обращаем внимание женщин, больных туберкулезом и вынашивающих беременность: после прерывания не рекомендуется заводить малыша еще два-три года, чтобы риск рецидива был минимален.
Родовая деятельность при болезни

Лечение туберкулеза во время беременности может быть медикаментозным только при консультации врача.
Туберкулез во время беременности должен быть вылечен задолго до родов, так как повышается риск инфицирования плода. Роженица должна обязательно находится в марлевой повязке. Если организм матери сильно поражен микроорганизмами недуга, возможна слабая родовая деятельность или большие кровопотери.
С таким диагнозом женщинам рекомендуется рожать в специализированных родильных домах, либо весь медицинский персонал должен быть проинструктирован по поводу предстоящего родоразрешения. С подобной инфекцией роды обычно стремительные и осуществляются естественным путём. Кесарево сечение проводится при условии акушерских показаний.
Беременным с туберкулезом рекомендуется делать дыхательную гимнастику, возможно назначение обезболивающих препаратов.
Восстановление после родов
Важным этапом считается послеродовое наблюдение за женщиной с туберкулезом и новорожденным. По некоторым показаниям возможно раздельное пребывание матери и малыша (например, если у роженицы открытая или осложненная форма туберкулеза).
Крохам, матери которых имеют открытую форму туберкулеза, назначается обследование и делается проба Манту. Повторная проба БЦЖ ребенку осуществляется в три месяца.
Лечение туберкулеза во время беременности должно протекать в сопровождении со сбалансированным питанием, пешими прогулками на свежем воздухе, здоровым сном.
Внимание! Женщинам, перенесшим туберкулез, не рекомендуется планировать беременность до полного выздоровления. С момента окончания лечения должно пройти не менее двух лет.
В качестве итога посмотрите видео от специалистов о предупреждении туберкулеза во время беременности.
Туберкулез и беременность | Грамотно о здоровье на iLive
Влияние беременности на туберкулез
Обострение туберкулеза развивается не у всех беременных. Во время беременности туберкулез редко обостряется в фазах уплотнения и кальцификации, но в фазах активного процесса наблюдается резкое обострение или прогрессирование. Особенно тяжелые вспышки возникают у больных фиброзно-кавернозным туберкулезом. Первая половина беременности и послеродовой период наиболее опасны для обострения туберкулеза.Вспышки в послеродовом периоде носят особо злокачественный характер.
 [1], [2], [3], [4], [5], [6], [7], [8], [9]
[1], [2], [3], [4], [5], [6], [7], [8], [9]
Влияние туберкулеза на течение беременности и родов
Побочные эффекты наблюдаются при тяжелых, деструктивных или диссеминированных формах туберкулеза. На него влияет интоксикация и кислородная недостаточность. Чаще развиваются токсикозы первой и второй половины беременности. Часто возникают преждевременные роды. У новорожденных более выражена физиологическая потеря веса и медленнее восстанавливается.Своевременное назначение специфической терапии позволяет довести беременность до безопасных родов, избежать обострений послеродового периода.
Туберкулез, чаще всего легочный, часто сопровождает беременность. Заболевание может возникнуть как до наступления беременности, так и во время нее. Для плода наиболее опасны вспышки гематогенного туберкулеза (экссудативный плеврит, милиарный туберкулез, туберкулезный менингит и др.). Опасно также образование первичного туберкулезного комплекса при беременности, тем более что оно протекает практически бессимптомно, а бактериемия (бактерии в крови) при нем ярко выражена.
Возбудитель — палочка Коха — может проникать в плаценту и амниотические оболочки двумя путями: гематогенным (кровоток) и контактным. В плаценте развиваются специфические очаги туберкулеза (гранулемы). Разрушение плацентарной ткани создает условия для проникновения микобактерий в кровь плода. Обычно по пупочной вене они попадают в его печень, где и образуется первичный комплекс. Однако даже если этот первичный комплекс отсутствует в печени плода, это не означает, что плод не инфицирован туберкулезом матки.
Из первичного комплекса, расположенного в печени, возбудитель распространяется по организму, но прежде всего попадает в легкие плода, где и возникает специфическое воспаление.
Чаще всего туберкулезные беременные не беременеют, часто рожают мертвеца; часто дети рождаются гипотрофными. Это связано с общей интоксикацией организма беременных, гипоксией и повреждением плаценты (формируется ее недостаточность). Следует отметить, что у большинства новорожденных отсутствуют признаки внутриутробной инфекции.
Если внутриутробная инфекция действительно произошла и вызвала развитие болезни у плода, то клиническая картина ее крайне плохая. Чаще всего (около 75%) — недоношенность. Само заболевание проявляется на 3-5 неделе жизни. Ребенок становится беспокойным, перестает набирать вес, повышается до субфебрильной температуры тела, появляется диарея, рвота, наблюдается увеличение печени и селезенки, сопровождающееся желтушным окрашиванием кожных покровов. Одышка, цианоз (цианоз), кашель — это указывает на развитие пневмонии.Для диагностики решающее значение приобретает обнаружение микобактерий в содержимом желудка. Прогноз для таких детей крайне неблагоприятный, так как болезнь часто заканчивается летальным исходом (смертью). И, в первую очередь, это связано с поздней диагностикой и, как следствие, поздно начатым лечением.
.Туберкулез при беременности: риски для матери и плода, лечение

О туберкулезе слышали хоть раз в жизни, и для многих это болезнь асоциальных элементов, алкоголиков и заключенных. Но на самом деле эта инфекция давно вышла за рамки узких категорий и поражает многих людей, вплоть до беременных женщин из очень обеспеченных семей. Бактерия туберкулеза, вопреки распространенному мнению, поражает не только легкие, она не способна инфицировать только придатки кожи — могут поражаться волосы и ногти, другие органы и ткани.Но чаще всего поражаются еще легкие, что связано с особенностями их строения и функционирования. Ситуация с беременностью на фоне туберкулеза не самая позитивная, но вполне вероятная. Как они смешиваются?
Общие сведения о туберкулезе при беременности
Практически на протяжении всего прошлого века наличие беременности на фоне туберкулеза было недопустимым и рекомендовалось прервать ее в любое время из-за высокого риска неблагоприятных исходов.Но с развитием медицины, современных методов выявления инфекции и возможностей ее лечения женщины, инфицированные сегодня туберкулезом, вполне могут зачать, полноценно вынашивать и родить совершенно здорового малыша. Но нужно знать определенные особенности заболевания, подходы к диагностике и лечению.
Обратите внимание:
ТБ относится к хроническим, медленно прогрессирующим инфекциям бактериального характера. В настоящее время заражена микобактериями, вызывающими туберкулез, треть населения.Но инфекция не означает болезнь, это состояние носителя микробов, которые в любой момент могут перерасти в инфекцию.
Такое возможно и женщинам репродуктивного возраста, которые готовятся стать матерями. Активация длительно спящих в организме инфекций формируется при значительном подавлении иммунитета, на фоне постоянного стресса и более низкого социального уровня жизни.
Заболевание широко распространено, пик его распространения приходится на Азию, где самый большой процент заболевших.Риск заражения туберкулезом составляет около 10% для жизни. Женщины во время беременности вместе с другими людьми из-за природы иммунитета подвергаются высокому риску . Инфекция часто сочетается с различными опасными инфекциями — гепатитом, сифилисом, особенно среди антиобщественных элементов.
Причины и условия развития туберкулеза у беременных
 Первичный возбудитель инфекции — Mycobacterium tuberculosis, особый вид Mycobacterium tuberculosis, они хорошо представлены во внешней среде, обитают в воде и почве, активно циркулируют среди животные и люди. Патология передается воздушно-капельным путем как любая респираторная инфекция, а также может передаваться контактно-бытовым путем.
Первичный возбудитель инфекции — Mycobacterium tuberculosis, особый вид Mycobacterium tuberculosis, они хорошо представлены во внешней среде, обитают в воде и почве, активно циркулируют среди животные и люди. Патология передается воздушно-капельным путем как любая респираторная инфекция, а также может передаваться контактно-бытовым путем.
Заражение через зараженную пищу. Различают факторы риска развития инфекции, к которым относятся наличие врожденного или приобретенного иммунодефицита, в том числе некоторых вирусных инфекций, а также низкий доход и неблагоприятные условия жизни, неэффективность, плохое питание, вредные привычки, возраст 12-14 лет .
Обратите внимание:
Беременность и болезненные ощущения у ослабленных женщин также могут быть толчком к усилению туберкулезной инфекции в легких, что может вызвать проблемы.Поэтому важно планирование беременности с полным предварительным обследованием, в том числе на эту инфекцию. Это потому, что лечить туберкулез вне беременности намного безопаснее и проще, чем во время вынашивания ребенка.
Заражение этой опасной инфекцией относится к группе женщин высокого риска. К ним относятся:
- ранее болеющие туберкулезом женщины, если менее 2 лет
- женщины с хроническими заболеваниями, подавляющими иммунную систему
- контакт с больными активным туберкулезом на работе или дома
- проживающих в районах, где много пациентов и низкий уровень медицинского обслуживания.
Важно
После перенесенной ранее инфекции важно отложить планирование на 2–3 года, чтобы полностью избежать рецидива и восстановить иммунную систему.
Поражение легких при туберкулезе
Различают легочные и внелегочные формы инфекции, и каждый из вариантов заражения имеет свои отличительные особенности. Наиболее распространена локализация в легких, о которой мы поговорим подробнее.
Формы туберкулеза легких делятся на два варианта — первичные и вторичные.
- Первичная инфекция образуется, когда бациллы впервые проникают в дыхательные пути, что обычно происходит в детском или подростковом возрасте. Из легких микробы могут проникать в лимфатические пути и кровь, циркулируя во многих внутренних органах. Сильный организм и крепкая иммунная система справятся с воздействием инфекции самостоятельно, и тогда болезнь не разовьется, и у человека появится специфический иммунитет против туберкулезных микобактерий.
- Вторичная инфекция образуется при проникновении возбудителя из различных внутренних органов, в основном из лимфатических сосудов, и такая патология характерна для большинства взрослых, в том числе беременных.
Существуют также различные формы туберкулезной инфекции легких. К ним относятся:
- Disseminirovanne, которые образовали множественные поражения в легочной ткани
- острые милиарные поражения, при которых в легких поражение кровотоком, инфекция распространяется на многие другие органы
- очаговые формы, в которых образуются очаги, поражающие один или несколько легочных сегменты
- инфильтративные, когда в легких образуются воспалительные очаги, внутри которых развивается некроз тканей и активный распад.
Также типично образование туберкулема легкого с очаговым, окруженным капсульным образованием внутри легочной ткани, а также полостная пневмония, острое туберкулезное воспаление ткани с активным распадом. Возможна кавернозная форма туберкулеза с образованием многочисленных полостей, полостей, в которых распадается легочная ткань, и поражения цирроза, с разрастанием вместо легочной ткани соединительной ткани, которая теряет свою функциональность.
Проявления туберкулеза легких при беременности
В целом симптомы не отличаются от таковых у обычных людей, а для беременных типичны общие симптомы местного поражения легочной ткани. Возникает общая интоксикация, вызванная продуктами обмена бацилл, — вялость со слабостью и апатией, недомоганием. Также типично повышение температуры до субфебрильных значений на фоне постепенного похудания, снижения аппетита и кашля.Сначала она сухая, но затем переходит во влажную с появлением зеленоватой или желтоватой мокроты. По мере прогрессирования заболевания возникает кровохарканье, наличие в мокроте кровянистых вен, а также боли в груди на фоне глубоких вдохов и одышки, потливости по ночам.
Обратите внимание
Во многом выраженность симптомов зависит от общего состояния беременной, у некоторых женщин туберкулезное поражение может протекать без особых симптомов, часто проявляясь даже при наличии серьезных осложнений.
Внелегочная локализация туберкулеза при беременности
Особого внимания к женским вариантам внелегочного туберкулеза заслуживают поражения половых органов . Эта форма имеет вторичное происхождение, возникающее при распространении бактерий в области половых органов начальной зоны заражения. Обычно инфекция переходит в силу пониженного иммунитета, имеющихся хронических заболеваний, стресса, недоедания или других факторов. Проявления поражения генитальным туберкулезом не имеют особых признаков, часто только бесплодие или проблемы с вынашиванием беременности, нарушения менструального цикла и проблемы овуляции, аменорея, нерегулярный цикл, кровотечение и боль.На фоне образовавшихся спаек вследствие длительного воспаления может возникнуть внематочная беременность, что приведет к кровотечению и потере трубы.
Как протекает туберкулез у беременных: особенности заболевания
 Хотя в целом проявления единичные, но есть определенные особенности течения туберкулеза у беременных, о которых стоит знать. К ним относятся поражение только одного легкого, подавляющее большинство женщин и преобладание инфильтративного варианта течения над всеми другими вариантами.Но, к сожалению, около 20% женщин жалуются на проблемы со здоровьем уже в стадии распада части легочной ткани. Около 50% беременных женщин становятся активными очищающими микобактериями, что делает их потенциальным источником инфекции для других. Но внелегочные варианты туберкулеза во время гестации встречаются крайне редко, часто туберкулез сочетается с сифилисом, ВИЧ или ИППП, а также гепатитом.
Хотя в целом проявления единичные, но есть определенные особенности течения туберкулеза у беременных, о которых стоит знать. К ним относятся поражение только одного легкого, подавляющее большинство женщин и преобладание инфильтративного варианта течения над всеми другими вариантами.Но, к сожалению, около 20% женщин жалуются на проблемы со здоровьем уже в стадии распада части легочной ткани. Около 50% беременных женщин становятся активными очищающими микобактериями, что делает их потенциальным источником инфекции для других. Но внелегочные варианты туберкулеза во время гестации встречаются крайне редко, часто туберкулез сочетается с сифилисом, ВИЧ или ИППП, а также гепатитом.
Обратите внимание
Также важно знать, что наблюдается массивное поражение легочной ткани у матери, и в этой форме появляются признаки острой дыхательной недостаточности, что приводит к нарушению работы многих внутренних органов.В такой ситуации повторная беременность для обоих была бы крайне затруднена.
При коллапсе легочной ткани опасна такая ситуация не только для ребенка, но и для матери.
Чем опасен туберкулез при беременности
Если туберкулез не является агрессивным и опасным для жизни течением, что важно для немедленных родов или прерывания беременности по состоянию здоровья, он все равно может сильно навредить беременности. На фоне активного туберкулеза возникают такие осложнения, как:
- Токсикоз ранних периодов с сильной тошнотой и недомоганием, потерей массы тела
- Очень выраженная анемия с неблагоприятным прогнозом лечения
- Хатоси второй половины беременности
- Острый и хроническая плацентарная недостаточность
- Состояние хронической гипоксии плода
- Внутриутробное ограничение роста и веса ребенка увеличивается
- Проблемы с объемом и составом околоплодных вод.
Такие осложнения гестации не имеют специфики по отношению к туберкулезу, поэтому не могут уточнять его в его присутствии. У многих женщин беременность время от времени проходит без каких-либо отклонений.
Наличие туберкулеза до рождения не влияет на время возникновения, не более 5% детей женщин с инфекцией рождаются преждевременно, и чаще всего это связано с общим тяжелым состоянием и наличием серьезных осложнений. связанные с туберкулезом.Период после родов ничем не отличается.
Последствия туберкулеза во время беременности для плода, ребенка
 Хотя при современном уровне медицины и своевременном лечении до 80% детей рождаются совершенно здоровыми, даже если их мать во время беременности перенесла туберкулез, но также Возможны и различные виды осложнений, связанных с развитием малыша. Итак, вероятное замедление роста крохи, недостаточный вес и высокий риск родовые травмы .Если ребенок рождается здоровым, эти осложнения быстро проходят в первые месяцы жизни, дети ничем не отличаются от сверстников.
Хотя при современном уровне медицины и своевременном лечении до 80% детей рождаются совершенно здоровыми, даже если их мать во время беременности перенесла туберкулез, но также Возможны и различные виды осложнений, связанных с развитием малыша. Итак, вероятное замедление роста крохи, недостаточный вес и высокий риск родовые травмы .Если ребенок рождается здоровым, эти осложнения быстро проходят в первые месяцы жизни, дети ничем не отличаются от сверстников.
А совсем другое дело, если есть туберкулез врожденный . Такая патология возникает в крайне редких случаях и выявляется в первые месяцы после рождения. Обычно инфекция протекает трансплацентарно, в период внутриутробного развития плода. Заражение возможно во время рождения, если у вас туберкулез половых органов. Такие случаи являются типичными доступными формами диссеминированной инфекции у матери, если микобактерии распространяются кровотоком по телу женщины.
Важно
Обычно плод заражается у женщин, не вакцинированных против туберкулеза в детстве или подростковом возрасте.
Симптомы врожденного туберкулеза
Проявления врожденного туберкулеза разнообразны, на ранних сроках беременности обычно спровоцированы выкидышами, на более поздних сроках он может повредить внутренние органы плода, что грозит смертью в утробе или при рождении. При сохранении беременности дети рождаются недоношенными, с тяжелой внутриутробной гипоксией . Типичная постоянная температура тела и отказ от груди, резко сниженный аппетит, похудание или прибавка ниже нормы, сонливость с летаргией младенца, слабые рефлексы и бледная кожа с желтоватым оттенком. Также может быть выраженная одышка с цианозом лица и конечностей, увеличением селезенки и печени и практически всех групп лимфатических узлов.
Микобактерии образуют в области легочной ткани многочисленные большие очаги воспаления разного размера, часто имеют тенденцию сливаться.Также поражается легочная ткань с двух сторон, могут присоединяться поражения головного мозга и нервной системы, развиваться неврологические симптомы .
Диагностика туберкулеза у беременных: нормальная и расшифровка
Для всех женщин, стоящих на учете в ранние сроки беременности, необходимы результаты ранее проведенной флюорографии легких . При беременности эту процедуру не проводят, так как рентген влияет на развитие плода в утробе матери, особенно на ранних сроках.Последние результаты рентгена грудной клетки могут выявить или устранить подозрение, что в его легких имеются поражения. Такое массовое скрининговое исследование позволяет выявить лиц, нуждающихся в дополнительном прицельном контроле.
При продуктивном кашле подозрение на инфицирование исследуется на сбор мокроты , полученный путем посева мокроты на питательную среду, выявления бактерий в образцах и определения их чувствительности к определенным антибиотикам. Также бактерии туберкулеза можно обнаружить в мазках из полости рта.Они обнаруживаются в реакциях ПЦР, которые обнаруживают ДНК Mycobacterium. Аналогичное исследование проводят при отсутствии явных признаков повреждения. Результат должен быть отрицательным, значит женщина здорова. При получении положительного ответа проведите дальнейшее исследование.
Подтверждение туберкулеза всякий раз, когда есть подозрение, сомнительные данные, данные о посевах и возможном заражении, проводится с помощью ряда исследований:
- туберкулиновых тестов , которые включают традиционный тест Манту и его современный аналог — Диаскинтест, что дает более точный результат.Одним из основных недостатков этих методов является высокая сенсибилизация организма, что может негативно сказаться на здоровье плода.
- QuantiFERON test , который проводится в венозной крови и имеет 100% точность. Выявляет особый гамма-интерферон, характерный только для туберкулезных палочек. Если он положительный, то туберкулез, если отрицательный диагноз удален.
- Проведение иммунограммы , отражающей не только туберкулез, но и иммунный статус, его возможные проблемы, из-за которых обострилась инфекция.Это важно во время беременности, когда иммунная защита в целом снижена.
Важно
Рентгеноскопия и рентгенография при беременности не проводятся ввиду их опасности для плода, могут быть назначены МРТ, не допускающие обнажения плода и позволяющие обнаружить опасные поражения в легочной ткани. Рентген или рентгеноскопия проводится всем членам семьи беременной с подозрением на туберкулез.
Лечение туберкулеза при беременности
Лечить эту инфекцию туберкулезист и гинеколог в тандеме, использовали препараты антимикробного профиля , воздействующие на микобактерии.
Обратите внимание на
Некоторые из препаратов, используемых для лечения инфекций, безопасны для плода и матери, хотя стрептомицин, этамбутол и канамицин могут вызывать проблемы в развитии плода в утробе матери. Использовать любые препараты для лечения туберкулеза следует только после консультации с врачом.
Лечение туберкулеза длительное, проводится в два этапа. Лекарства от микробов туберкулеза после 14 недели беременности. На ранних сроках беременности принятие решения о лечении или прерывании беременности зависит от многих факторов. Показано прерывание беременности при наличии фиброзно-кавернозной формы заболевания, поражении костей и суставов , двустороннем поражении туберкулезе почек . Все другие формы допускают продолжение вынашивания и рождения ребенка в то время. Главное решение о судьбе плода женщина принимает вместе с врачом.
Важно
Хирургическое лечение туберкулеза беременных не показано, они проводятся только при наличии доказательств жизни, показаны органосохраняющие вмешательства и меры для того, чтобы вынести беременность в срок.
Каждый конкретный случай лечения беременных в сроке от 14 недель и выбор препаратов рассматривается индивидуально.
Частичные лекарства против туберкулеза вполне приемлемы для приема во время вынашивания, но нужно знать об определенных последствиях для плода:
-
 прием внутрь изониазида является наиболее благоприятным в отношении матери и ребенка. Но у плода возможно отставание психомоторного развития, проблемы со спинным мозгом, поражения позвоночника, врожденные дефекты мочевыводящих органов, кровоизлияния разной степени тяжести, сниженный запас витаминов.Применяйте препарат только под строгим контролем врача.
прием внутрь изониазида является наиболее благоприятным в отношении матери и ребенка. Но у плода возможно отставание психомоторного развития, проблемы со спинным мозгом, поражения позвоночника, врожденные дефекты мочевыводящих органов, кровоизлияния разной степени тяжести, сниженный запас витаминов.Применяйте препарат только под строгим контролем врача. - менее эффективен протионамид, пиразинамид и этамбутол , нет свидетельств повышенного риска врожденных аномалий и негативного влияния на плод при введении во время беременности. Во время беременности их потребление строго контролируется в зависимости от индивидуальных особенностей.
- Получение этионамида, тиацетазона, рифабутина, капреомицина и циклосерина приводит к тератогенным эффектам в отношении плода, они категорически запрещены при беременности.
Обычно показаны три госпитализации во время вынашивания, они нужны для оценки динамики заражения и состояния плода и матери.
Можно ли прервать беременность при заражении?
Туберкулезная инфекция опасна в любое время, но особенно опасна она в первом триместре, в это время до трети обострений инфекции с латентным периодом. Обострение туберкулеза, до протекания скрытое на фоне беременности и родов, формируется по разным причинам:
- Возможные травмы при родах
- Значительная потеря крови с развитием анемии
- Активные нейрогормональные изменения в тело
- Физические и психические нагрузки, меняющие нагрузку на организм.
На фоне постоянного врачебного наблюдения за женщиной в период вынашивания беременности в большинстве случаев удается сохранить и благополучную беременность. Прерывание беременности на ранних сроках врачи могут рекомендовать только определенным категориям женщин, у которых беременность может угрожать их собственной жизни и здоровью:
- фиброзно-кавернозная форма туберкулеза легких
- активная форма инфекции позвоночника и кости скелета
- сочетание вариантного туберкулеза легких с наличием сахарного диабета
- при наличии туберкулезного поражения в коленных, голеностопных или тазобедренных суставах
- при двустороннем поражении почек
- на фоне инфекционного поражения половых органов
- в патологии, требующей хирургической коррекции.
Прерывание показано в периоде первого триместра, в более поздний срок это грозит активизацией или обострением туберкулезной инфекции, но решение о вынашивании или прерывании беременности принимает только женщина и медицинская комиссия.
Когда у женщины активный туберкулезный процесс, при котором она находится на продлении беременности и последующих родах, необходим комплекс мероприятий. Они включают в себя предварительное оповещение больницы о наличии инфицированной женщины с выдачей ей отдельной коробки Раджала.Сразу после рождения ребенка изолируют от матери и не кормят грудью, чтобы защититься от инфекции. Ему сразу же проводят вакцинацию БЦЖ, отделяя ее от матери не менее чем на 8-10 недель. В доме, где будет проживать крохотная, тщательная дезинфекция, мать лечится в условиях противотуберкулезного диспансера.
Наличие туберкулеза не приводит к значительному влиянию на процесс родов, но важны определенные ограничительные меры в отношении риска инфицирования плода или контакта персонала с кровью.
Основы профилактики туберкулеза
Основной специфической профилактикой туберкулеза является вакцинация от него в детстве, проводимая в неонатальном периоде, а затем в 7 лет и 14 лет. Показан при отрицательной пробе Манту, по результатам которой решен вопрос о ревакцинации.
Наличие активного туберкулеза у матери является причиной ее разлуки с младенцем, при неактивном туберкулезе ребенок находится рядом с матерью.Кормление грудью разрешено при неактивной стадии инфекции, после выписки обоих на прием к врачу.
Пареска Аллен, педиатр, медицинский обозреватель
Просмотров сообщения: 507
.CDC | ТБ | Информационные бюллетени
Туберкулез и беременность
Введение
Нелеченый туберкулез (ТБ) представляет большую опасность для беременной женщины и ее плода, чем его лечение. Лечение беременных женщин следует начинать, когда вероятность заболевания туберкулезом составляет от умеренной до высокой. Младенцы, рожденные от женщин с нелеченым ТБ, могут иметь меньший вес при рождении, чем дети, рожденные от женщин без ТБ, и в редких случаях ребенок может родиться с ТБ.Хотя препараты, используемые в начальной схеме лечения туберкулеза, проникают через плаценту, они, по всей видимости, не оказывают вредного воздействия на плод.
Тестирование
Туберкулиновая кожная проба считается действительной и безопасной для использования во время беременности. Анализ крови на туберкулез безопасен для использования во время беременности, но не оценивался для диагностики инфекции M. tuberculosis у беременных женщин. Другие тесты необходимы, чтобы показать, болен ли человек туберкулезом.
Лечение
Латентная инфекция ТБ (ЛТИ) — Изониазид (INH), вводимый ежедневно или два раза в неделю в течение 9 месяцев, является стандартной схемой лечения ЛТИ у беременных женщин.Женщины, принимающие изониазид, также должны принимать добавки пиридоксина (витамина B6). Режим из 12 доз INH и рифапентина (RPT) не рекомендуется беременным женщинам или женщинам, которые планируют забеременеть в течение следующих 3 месяцев.
Болезнь ТБ — Беременным женщинам следует начинать лечение, как только появляется подозрение на ТБ. Предпочтительная начальная схема лечения — это INH, рифампицин (RIF) и этамбутол (EMB) ежедневно в течение 2 месяцев, затем INH и RIF ежедневно или два раза в неделю в течение 7 месяцев (всего 9 месяцев лечения).Стрептомицин не следует использовать, поскольку было показано, что он оказывает вредное воздействие на плод. В большинстве случаев пиразинамид (ПЗА) не рекомендуется использовать, поскольку его влияние на плод неизвестно.
ВИЧ-инфекция — ВИЧ-инфицированным беременным женщинам с подозрением на туберкулез следует незамедлительно начать лечение. Схемы лечения туберкулеза для ВИЧ-инфицированных беременных женщин должны включать рифамицин. Хотя рутинное использование PZA во время беременности не рекомендуется в Соединенных Штатах, преимущества схемы лечения туберкулеза, включающей PZA, для ВИЧ-инфицированных беременных женщин могут перевешивать неопределенные потенциальные риски для плода.
Противопоказания
Беременным противопоказаны следующие противотуберкулезные препараты:
- Стрептомицин
- Канамицин
- Амикацин
- Капреомицин
- Фторхинолоны
Женщины, проходящие лечение от лекарственно-устойчивого туберкулеза, должны получить консультации относительно риска для плода из-за известных и неизвестных рисков, связанных с приемом противотуберкулезных препаратов второго ряда.
Грудное вскармливание
Грудное вскармливание не следует препятствовать женщинам, получающим противотуберкулезные препараты первого ряда, поскольку концентрации этих препаратов в грудном молоке слишком малы, чтобы вызвать токсичность у грудного новорожденного.По той же причине препараты, содержащиеся в грудном молоке, не являются эффективным средством лечения туберкулеза или ЛТИ у грудных детей. Кормящие женщины, принимающие изониазид, также должны принимать добавки пиридоксина (витамина B6).
Для получения дополнительной информации
,Лечение туберкулезной инфекции во время беременности — Туберкулезный центр
Каждому, у кого диагностирован туберкулез, необходимо лечение, чтобы туберкулезная инфекция не превратилась в смертельную болезнь, и беременные женщины не исключение. Однако во время беременности лечение усложняется, поскольку некоторые лекарства, обычно используемые для лечения туберкулезной инфекции, могут нанести вред развивающемуся плоду или грудному новорожденному.
Безопасное лечение туберкулеза для беременных
Для будущих мам совершенно безопасно пройти кожную пробу на туберкулез во время беременности.Важно получить ранний диагноз, чтобы лечение можно было начать сразу же, даже во время беременности.
Лечение туберкулеза у беременной женщины может быть немного сложным, но это не так опасно, как оставить инфекцию без лечения. При отсутствии лечения активный туберкулез может вызвать проблемы у плода. Многие дети, рожденные от матерей с нелеченым ТБ, имеют низкий вес при рождении; в редких случаях у ребенка может быть туберкулез.
Для мамы оставление болезни без лечения может убить ее.Правильная комбинация лечения представляет небольшой риск для ребенка и помогает спасти жизнь мамы.
Лечение латентного туберкулеза
Если возможно, беременной женщине с диагнозом латентный туберкулез (то есть симптомов пока нет) следует отложить лечение примерно до двух или трех месяцев после рождения ребенка.
Однако при определенных обстоятельствах беременной женщине может потребоваться лечение от латентной туберкулезной инфекции. Если это так, ее можно безопасно лечить изониазидом или INH.Эти таблетки нужно принимать один раз в день или два раза в неделю в течение примерно девяти месяцев. Принимая INH при латентной туберкулезной инфекции, важно, чтобы женщины также принимали добавки витамина B6 (пиридоксин), чтобы плод получал необходимые витамины.
Лечение активного туберкулеза
Активный туберкулез лечится комбинацией противотуберкулезных препаратов, включая изониазид. Беременным женщинам с активным туберкулезом также необходимо принимать миамбутол (этамбутол) и рифампицин (RIF) каждый день в течение двух месяцев.После этого раунда ежедневные дозы (или два раза в неделю) INH и RIF рекомендуются еще в течение семи месяцев, в результате чего общее время лечения составит девять месяцев.
Беременным женщинам с активным туберкулезом необходимо немедленно лечить, чтобы предотвратить серьезные осложнения. Беременные женщины, инфицированные ВИЧ и у которых был диагностирован туберкулез, также нуждаются в немедленном лечении.
Беременные женщины с ВИЧ также нуждаются в лечении рифамицином и, возможно, также PZA (пиразинамидом), хотя риски, которые эти два антибиотика представляют для плода, еще не изучены.
Лекарства от туберкулеза, которых следует избегать
Определенные антибиотики и лекарства, которые иногда используются для лечения туберкулеза, , а не следует использовать во время беременности. К ним относятся:
- Канамицин
- Циклосерин
- Этионамид
- Стрептомицин
- Амикацин
- Ципрофлоксацин
- Офлоксацин
- Спарфлоксацин
- Левофлоксацин и все еще проходят лечение от туберкулеза, могут безопасно это делать.Матери, принимающие изониазид для лечения туберкулеза, будут передавать ребенку лишь очень небольшое количество лекарства с грудным молоком — количество, которое не было обнаружено как вредное. Грудное вскармливание всегда лучше, даже если вы принимаете лекарства от туберкулеза, и кормящие мамы, принимающие INH, также должны продолжать принимать добавки витамина B6.
Если ребенок родился с туберкулезом, крошечного количества INH в грудном молоке матери недостаточно для лечения инфекции ребенка. Младенцам потребуется собственный режим лечения, и они не могут рассчитывать на то, что им предоставит мама.
Здоровье женщины во время беременности важнее, чем когда-либо — забота о собственном здоровье означает, что заботятся и о вашем ребенке.
.
 прием изониазида наиболее благоприятен относительно самой матери и младенца. Но у плода возможно отставание психомоторного развития, проблемы со спинным мозгом, поражения позвоночного столба, пороки в развитии мочеполовых органов, кровоизлияния разной степени тяжести, снижение обеспеченности витаминами. Применяют препарат только под строгим контролем врача.
прием изониазида наиболее благоприятен относительно самой матери и младенца. Но у плода возможно отставание психомоторного развития, проблемы со спинным мозгом, поражения позвоночного столба, пороки в развитии мочеполовых органов, кровоизлияния разной степени тяжести, снижение обеспеченности витаминами. Применяют препарат только под строгим контролем врача. прием внутрь изониазида является наиболее благоприятным в отношении матери и ребенка. Но у плода возможно отставание психомоторного развития, проблемы со спинным мозгом, поражения позвоночника, врожденные дефекты мочевыводящих органов, кровоизлияния разной степени тяжести, сниженный запас витаминов.Применяйте препарат только под строгим контролем врача.
прием внутрь изониазида является наиболее благоприятным в отношении матери и ребенка. Но у плода возможно отставание психомоторного развития, проблемы со спинным мозгом, поражения позвоночника, врожденные дефекты мочевыводящих органов, кровоизлияния разной степени тяжести, сниженный запас витаминов.Применяйте препарат только под строгим контролем врача.