Определение срока беременности на УЗИ в Санкт-Петербурге. записаться на УЗИ
Можно ли с помощью УЗИ точно установить срок гестации?
Да, это возможно, но только в сроке до 10-12 недель. Обусловлено это тем, что только в этот период внутриутробного развития все дети развиваются одинаково. После 12 недель гестации у каждого плода этот процесс происходит по-своему: один растет быстрее, другой – медленнее. Соответственно, после 12 недель определение срока беременности уже не будет настолько точным. Однако современное оборудование позволяет оценить все необходимые параметры максимально объективно.
Как определяется срок беременности на УЗИ?
Существует ряд определенных критериев, которые помогают врачу-диагносту точно определить срок гестации. В ходе исследования выполняются замеры такого параметра плода, как КТР – копчико-теменной размер. Его определение соответствует конкретному сроку беременности. Чем больше КТР, тем больше период гестации.
К примеру, на 5 неделе этот показатель равен 5 мм, а в 12 недель КТР составляет 52 мм.
Иногда в ходе УЗИ размеры КТР и соответственно срок беременности не совпадают с теми, которые установил врач-гинеколог на основе даты последнего менструального цикла и результатов объективного осмотра. Подобное несоответствие может свидетельствовать о возможных врожденных аномалиях.
УЗИ для определения срока беременности. Беременность 6 недель и 4 дня
Подготовка к УЗИ для определения срока беременности
Процедура не требует специальной подготовки со стороны женщины. Если вы записаны на УЗИ, при походе в клинику не забудьте взять с собой:
- полотенце или пеленку, чтобы постелить себе под спину на кушетке;
- бумажные или влажные салфетки – потребуются для стирания геля, который используется для увеличения проводимости;
- документы.
В некоторых поликлиниках также требуются одноразовые бахилы.
В остальном процедура не нуждается в какой-либо подготовке, является абсолютно безболезненной и безопасной.
Сроки выполнения УЗИ при беременности
Если говорить об определении срока беременности, то выполнять процедуру оптимально до 10-12 недель гестации, чтобы получить максимально объективные данные.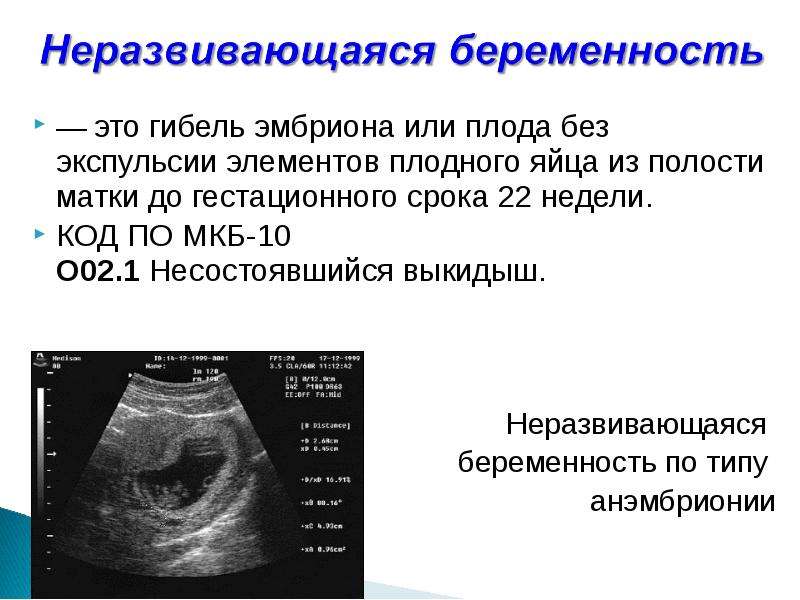 Плановые УЗИ назначаются будущим мамам в такой последовательности:
Плановые УЗИ назначаются будущим мамам в такой последовательности:
Скрининг I триместр
11-13 недель. Первичное УЗИ используется для уточнения срока беременности, а также определения новообразований в полости матки и других патологий, которые могут помешать нормальному вынашиванию. Также проводится измерение параметров плода, ранний скрининг врожденных патологий, принимается во внимание размер воротниковой зоны.
Скрининг II триместр
18-22 недели. Во время УЗИ оценивается состояние плода и его внутренних органов, соответствие развития малыша сроку гестации. Врач убеждается в отсутствии хромосомных аномалий у ребенка, указывает его положение в матке. Также оценивает состояние плаценты, измеряется уровень околоплодных вод. В ходе второго планового УЗИ удается определить пол будущего ребенка.
Скрининг III триместр
32-34 недели. Показывает положение плода и его состояние перед родами. Важными критериями являются предлежание плода (тазовое или головное), наличие или отсутствие обвития пуповиной, врожденных пороков, проявляющихся на позднем сроке.
Сколько УЗИ выполняется на протяжении всей беременности?
При нормальном течении беременности женщина проходит только плановые процедуры. Внеплановое исследование может потребоваться на любом сроке гестации, если присутствуют патологические проявления со стороны будущей мамы или ребенка. Гинеколог назначает дополнительные УЗИ при таких состояниях:
- необходимость уточнить положение плода;
- подтекание околоплодных вод;
- угроза прерывания беременности;
- кровотечение, кровомазание;
- патология шейки матки;
- несоответствие размера матки сроку беременности;
- болезненные ощущения внизу живота.
Любые отклонения от нормального течения беременности могут послужить показаниями для внепланового выполнения УЗИ. Своевременное обследование позволит сохранить здоровье матери и плода, предупредив нежелательные последствия.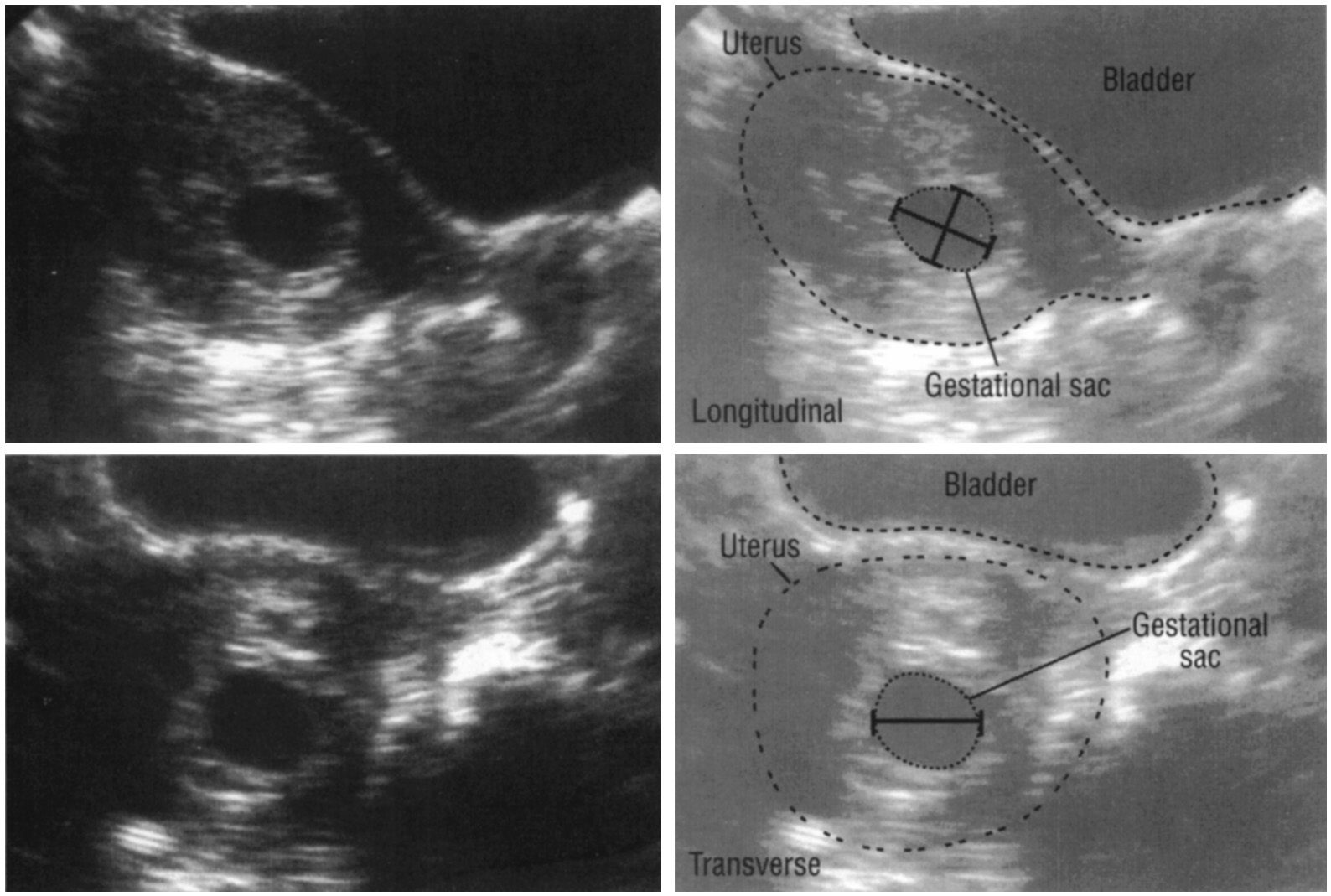
Другие способы определения срока беременности
Наиболее достоверный метод установки срока беременности – УЗИ, выполненное в первом триместре. Также с этой целью женщины могут использовать и другие методики:
- последняя менструация – срок беременности высчитывается от первого дня последней менструации;
- гинекологический осмотр – заметить увеличение матки можно в 3-4 недели гестации;
- первый «стук» – при первой беременности плод начинает шевелиться примерно с 20 недели, при второй – с 18.
Эти методы можно использовать, однако они имеют гораздо меньшую точность, чем ультразвуковое исследование.
Залог благоприятного течения беременности – ранняя постановка на учет и строгое соблюдение рекомендаций врача-гинеколога. Если вы подозреваете зачатие, лучше сразу же записаться на прием. Пройти УЗИ, а также воспользоваться консультацией гинеколога вы можете в нашей клинике.
Определение срока беременности. Таблица сроков беременности
Существует несколько способов определения срока беременности и даты родов.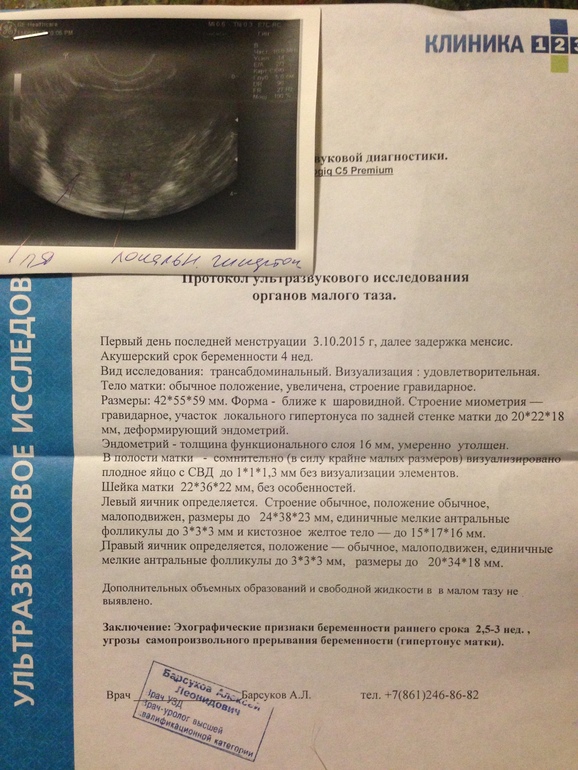 Ни один из них не поможет со 100% уверенностью назвать точный день родов, но сориентирует врача и вас во времени, поможет в подготовке к рождению ребенка.
Ни один из них не поможет со 100% уверенностью назвать точный день родов, но сориентирует врача и вас во времени, поможет в подготовке к рождению ребенка.
ПДР будут определять несколько раз разными методами на протяжении беременности. Рассмотрим самые популярные из них.
По началу последних месячных
В акушерстве срок беременности и ориентировочную дату родов рассчитывают по первому дню последней менструации. Чтобы определить ПДР этим методом, нужно помнить дату начала последних месячных до задержки.
Для девушек, которые ведут календарь своего цикла, это не составит труда. Далее высчитать ПДР можно по простой формуле:
- (Число начала последних критических дней) + 280 дней.
- (Число первого дня критических дней) — 3 месяца + 7 дней.
Метод подходит девушкам с регулярным циклом, который составляет +/- 28 дней.
По первым движениям плода
Если у вас первая беременность, к дате первого шевеления плода прибавьте 20 недель. При последующих нужно плюсовать 22 недели.
При последующих нужно плюсовать 22 недели.
Это вспомогательный метод, так как женщина, которая беременна впервые, не знает, каких ощущений ожидать от шевелений плода, поэтому может спутать их с газами в кишечнике, к примеру.
По данным УЗИ
Часто акушеры-гинекологи определяют дату родов на основании результатов УЗИ. Определение сроков беременности и даты родов по УЗИ — наиболее точный метод. Определить дату рождения малыша можно одним из 2 методов:
- По первому УЗИ на сроке 11-14 недель доктор определит точный срок беременности, останется отсчитать от срока период до родов.
- На основании результатов 3-го УЗИ на сроке 32-34 недели. В этом случае гинеколог будет ориентироваться на состояние плаценты, расположение плода по отношению к малому тазу женщины, готовность шейки матки к раскрытию, зрелость плода и другие факторы, которые указывают на готовность женщины и ребенка к родам.
Так же один из вариантов — пройти профессиональное обследование , которое проходят молодые мамы в центрах суррогатного материнства.
По дате зачатия
Данный способ не подходит для женщин с регулярной половой жизнью. Метод подойдет девушкам, у которых перед задержкой были редкие половые контакты и она помнит точные даты. Способ также подходит для женщин, которые прошли процедуру ЭКО.
К дате зачатия прибавьте 2 недели, чтобы узнать сроки беременности. Дату родов считаем по формуле: дата овуляции — 3 месяца 7 дней.
По величине матки
В первые три месяца определить срок беременности гинеколог может, ориентируясь по размеру матки. По величине матки можно определять срок беременности с 5 недель.
К этому времени орган становится округлым. Далее происходят следующие изменения:
- 8 нед. — размер гусиного яйца,
- 12 нед. — размер мужского кулака.
С 12 недель увеличенную матку можно прощупать через живот. С этого времени срок беременности определяют по расстоянию дна матки до верхнего края лобка:
- 16 нед. — 6 см,
- 20 нед. — 12 см,
- 24 нед.
 — до 20 см,
— до 20 см, - 28 нед. — до 26 см,
- 32 нед. — до 30 см,
- 36 нед.- до 36 см.
Расстояние дна матки до лобка немного отличается у первородящих и повторнородящих женщин.
Рассчитать дату родов со 100%-й точностью не получится, потому что зачатие может произойти позже дня последнего полового акта. К тому же, не каждая женщина может похвастаться регулярным циклом, он может составлять больше/меньше 28 дней.
ПДР можно определить, если полученные данные дополняют друг друга. Вероятность ошибки повышается также по той простой причине, что беременность может длиться не в диапазоне от 38 до 42.
УЗИ при беременности
Однако есть и другие причины, просто обязывающие и врачей, и пациенток к проведению УЗИ при задержке менструации и первых признаках беременности раннего срока (БРС). Основные из них таковы:- необходимо исключить внематочную беременность и убедиться, что она — маточная;
- необходимо исключить пузырный занос, по всем клиническим и лабораторным признакам похожий на беременность, однако являющийся опасным заболеванием;
- при наличии маточной беременности необходимо определить качество гестационного процесса, в случае выявления патологии беременности необходимо своевременно выяснить причины патологии и своевременно начать лечение;
- УЗИ с достоверностью определяет срок беременности: эта информация определяет и срок родов;
- в том случае, если задержка менструации происходит, но беременность не выявлена, УЗИ поможет определить гинекологическое заболевание, явившееся причиной задержки месячных.

Таким образом, УЗИ при беременности на раннем сроке совершенно необходимо, однако до сих пор бытуют представления о вреде УЗИ. Тем не менее, безопасность медицинского ультразвука доказана и отражена в международных документах. Рекомендации к сокращению продолжительности каждого исследования БРС, носят этический характер, учитывающий опасения будущих мам в отношении УЗИ.
Принятый в акушерстве отсчет от первого дня последней менструации может быть неточным, по нему сложно определить предполагаемый момент родов. Чтобы перевести эмбриологический срок беременности в акушерский, необходимо к эмбриологическому сроку прибавить 2-2,5 недели.
С этого момента она называется плодным яйцом и становится доступной для исследования. В этом сроке бластоциста или эмбриональная камера выглядит как темное округлое или каплевидное образование, 4-5 мм в диаметре. Эмбриональная камера окружена оболочкой и не отражает ультразвуковых волн, т.е. она эхонегативна. Эмбрион и внезародышевые органы имеют микроскопическое строение и пристеночную локализацию, поэтому пока не видны при помощи ультразвука: в этом сроке плодное яйцо выглядит как однородная жидкость. Место имплантации плодного яйца чаще всего находится в области одного из трубных углов, но иногда локализация плодного яйца расположена низко, ближе к перешейку. Такая проксимальная локализация происходит в том случае, если бластоциста перемещается в полости матки в течение нескольких дней после выхода из маточной трубы и лишь потом имплантируется в стенку матки.
Если при задержке менструации в матке с помощью УЗИ не обнаруживается плодное яйцо, необходимо пройти обследование через одну-две недели, чтобы плодное яйцо увеличилось в размерах.
В некоторых случаях, когда в полости матки обнаруживается округлое жидкостное образование, но лабораторные и клинические данные не подтверждают наличие беременности, повторное обследование поможет диагностировать наличие железистого полипа, кисты или миоматозного узелка, выдающегося в полость матки. Округлое жидкостное образование может оказаться небольшим. Подобные проблемы необходимо решать только в специализированном учреждении, имеющим лицензию на работу с беременными. Там же необходимо проходить и УЗИ БРС (и любого другого срока беременности).
В женской консультации, родильном доме, перинатальном центре только профессионал – врач-эхоскопист – компетентен в области физиологии и патологии женской половой сферы, акушерства и прикладной эмбриологии. В настоящее время очень распространены центры, оказывающие услуги по принципу «УЗИ всего на свете» – эти центры не обеспечивают профессиональное обследование на должном уровне и допускают большое количество ошибок при постановке диагноза.
В настоящее время очень распространены центры, оказывающие услуги по принципу «УЗИ всего на свете» – эти центры не обеспечивают профессиональное обследование на должном уровне и допускают большое количество ошибок при постановке диагноза.
Итак, беременность обнаружена, плодное яйцо имплантировалось в стенку матки и очень быстро увеличивается в размерах. 17-20 мм – такой диаметр плодного яйца в четыре недели беременности. Плодное яйцо становится овальным, размеры матки немного увеличиваются, и появляется асимметрия ее стенок — одна стенка становится толще другой. Эмбрион станет виден только в 5 недель беременности, а пока хорошо различается желточный мешок, в котором хранится запас питательных веществ для развивающегося эмбриона. Продолговатый 5-недельный эмбрион имеет в длину несколько мм, к внутренней поверхности плодного яйца от эмбриона тянется амниотическая ножка – будущая пуповина. С этого момента эмбрион может свободно передвигаться в жидкости эмбриональной камеры – он покидает свое пристеночное положение.
При 5-недельной беременности уже можно определить, один эмбрион или два поселились в эмбриональной камере. Количество и строение амниотических оболочек и хориона — будущей плаценты – определяют вид будущей двойни. Если зародышевый материал в бластоцисте удвоен – развивается однояйцевая (монохориальная) двойня с полностью идентичным набором хромосом. Дети из такой двойни всегда однополые и абсолютно похожи друг на друга.
Но если перед зачатием в разных яичниках овулируют два фолликула, то сливаются две пары половых клеток и образуются две бластоцисты, которые имплантируются и формируется два плодных яйца с двумя эмбрионами. В таком случае образуется разнояйцевая двойня – бихориальная или дихориальная. Такие дети не являются близнецами в строгом смысле слова, потому что у них разные наборы хромосом, они могут быть разного пола и ничуть не похожими друг на друга. 70% родившихся двоен являются разнояйцевыми. Но, кроме двоен, существуют еще тройни, и вообще многоплодная беременность. Возможны различные варианты сочетаний амниотических оболочек и хорионов: так, тройня может состоять их двух близнецов и одного разнояйцевого с ними ребенка. УЗИ БРС легко идентифицирует тип двойни или тройни, но на поздних сроках это сделать труднее, т.к. эмбриональные камеры заполнят всю полость матки. Но кроме двоен и троен такого типа (каждый эмбрион находится в отдельной эмбриональной камере), существует патологический вариант многоплодной беременности (монамниотическая монохориальная беременность), когда эмбрионы не разделены межамниотической перегородкой. В этом случае возможен вариант появления сросшихся (сиамских) близнецов и развития генетически неполноценного плода. Такую беременность необходимо прервать на самом раннем сроке и предотвратить развитие подобной катастрофы. Именно УЗИ БРС позволяет предвидеть и предотвращать трагическое развитие беременности.
Возможны различные варианты сочетаний амниотических оболочек и хорионов: так, тройня может состоять их двух близнецов и одного разнояйцевого с ними ребенка. УЗИ БРС легко идентифицирует тип двойни или тройни, но на поздних сроках это сделать труднее, т.к. эмбриональные камеры заполнят всю полость матки. Но кроме двоен и троен такого типа (каждый эмбрион находится в отдельной эмбриональной камере), существует патологический вариант многоплодной беременности (монамниотическая монохориальная беременность), когда эмбрионы не разделены межамниотической перегородкой. В этом случае возможен вариант появления сросшихся (сиамских) близнецов и развития генетически неполноценного плода. Такую беременность необходимо прервать на самом раннем сроке и предотвратить развитие подобной катастрофы. Именно УЗИ БРС позволяет предвидеть и предотвращать трагическое развитие беременности.
Поскольку развитие би-двойни происходит вследствие овуляции двух фолликулов, в яичниках находится два желтых тела (ЖТ).
Что же такое желтое тело?
ЖТ возникает в яичнике на месте овулировавшего фолликула: ЖТ — это временный гормональный орган. ЖТ отвечает за продукцию прогестерона – основного гормона беременности, при УЗИ ЖТ выглядит как округлое образование из неоднородных мягких тканей. По изображению, полученному при УЗИ, невозможно определить прогестероновую недостаточность, однако клинические, лабораторные исследования вполне дают возможность диагностировать эту недостаточность.
При развитии беременности в ЖТ иногда могут образовываться кисты. Причина образования кист заключается в том, что желтое тело вырабатывает небольшие количества жидкости. Часть этой жидкости резорбируется кровеносными сосудами яичника, а часть — остается внутри яичника, образуя пузырьки, которые и формируют кисты (от греческого корня «cyst» — «пузырек»). К 10-15 неделе беременности киста ЖТ полностью рассасывается, поскольку уменьшается и само ЖТ. Кисты ЖТ не представляют угрозы для беременности, но иногда женщина может ощущать боли внизу живота, принимая их за симптом угрожающего выкидыша.
Может ли УЗИ определить признаки угрожающего выкидыша?
При выкидыше происходит отслоение плодного яйца от внутренней стенки матки и в результате сокращения миометрия изгнание его из полости матки. Этот процесс делится на фазы: угрожающий выкидыш, начавшийся, «в ходу» и свершившийся. Избыточное напряжение (гипертонус) мышц матки определяются УЗИ.
Каковы УЗ-признаки начинающегося выкидыша?
- УЗ-признак, показывающий утолщение одной из стенок матки, может быть обманчив, так как существует физиологическая асимметрия стенок матки, обнаруживаемая еще при УЗИ БРС. Кратковременное сокращение матки может возникнуть из-за давления вагинального датчика на область перешейка матки. Такое кратковременное сокращение может быть принято за признак угрожающего выкидыша. Длительный гипертонус от кратковременного различается с помощью трансабдоминального датчика с пустым мочевым пузырем. Застойный гипертонус, свидетельствующий об угрозе выкидыша, существует долго, а кратковременный скоро исчезает.

- Изменение конфигурации плодного яйца, превращение ее формы в ладьевидную или каплеобразную, изменение наружного контура матки (над ровным контуром матки приподнят бугорок над сократившимся участком миометрия).
- Самый грозный признак угрожающего и начавшегося выкидыша – кровянистые выделения, образующиеся из-за того, что в полость матки изливается некоторое количество крови рядом с плодным яйцом — субхориальная гематома (гравидарная гематометра). Плодное яйцо при инвазии в стенку матки разрушает мелкие сосуды, при этом увеличивающаяся гематома оказывает давление на плодное яйцо, в результате чего теряется связь меж ним и стенкой матки. УЗИ определяет объем и локализацию гравидарной гематометры, время ее образования и тенденцию к прогрессированию. Таким образом, причина болей и кровянистых выделений при угрожающем выкидыше может быть определена ультразвуком, что поможет спланировать стратегию лечения (при гипертонусе матки с гематомой и без нее она будет разной и даже взаимоисключающей).
 Но при отсутствии болей внизу живота, кровянистых выделений и других признаков угрожающего выкидыша ультразвуковые данные, свидетельствующие об угрозе, необходимо интерпретировать, как чисто аппаратный феномен. Аналогом выражения «угроза по УЗИ» может быть выражение «головная боль по анализу мочи».
Но при отсутствии болей внизу живота, кровянистых выделений и других признаков угрожающего выкидыша ультразвуковые данные, свидетельствующие об угрозе, необходимо интерпретировать, как чисто аппаратный феномен. Аналогом выражения «угроза по УЗИ» может быть выражение «головная боль по анализу мочи».
Однако самопроизвольный выкидыш бывает без болей и гипертонуса. Этот случай носит название несостоявшийся выкидыш («анэмбриония», «неразвивающаяся» или «замершая беременность»). При замершей беременности жизнедеятельности эмбриона прекращается, а сократительная деятельность матки, направленная на изгнание нежизнеспособного плодного яйца из ее полости, отсутствует.
Эмбрион и все элементы эмбрионального комплекса при УЗИ на 5 неделе беременности в случае анэмбрионии не визуализируются. Это свидетельствует о том, что развитие зародыша прекратилось до того, как эмбрион достиг размеров в 1-2 мм. Повторное исследование с интервалом в неделю при подозрении на анэмбрионию позволит уточнить диагноз. Когда эмбрион отчетливо виден (например, при короткой амниотической ножке и пристеночном расположении эмбриона), возникает возможность исключить анэибрионию, при которой плодное яйцо растет из-за накапливающейся в нем жидкости, но изображения эмбриона получить по-прежнему не удается.
Когда эмбрион отчетливо виден (например, при короткой амниотической ножке и пристеночном расположении эмбриона), возникает возможность исключить анэибрионию, при которой плодное яйцо растет из-за накапливающейся в нем жидкости, но изображения эмбриона получить по-прежнему не удается.
В случае анэмбрионии одного из плодных яиц при двойне, так называемой биамниотической монэмбриональной беременности, один из эмбрионов не развивается (несостоявшаяся двойня). Рядом с нормальной обнаруживается «пустая» амниотическая полость, затем, по мере роста плодного яйца, она серповидно огибает изображение нормальной амниотической полости и затем сливается с ней полностью. УЗ-феномен, описывающийся как «двойной контур плодного яйца» или «амниотическая нить в полости матки» – это признак несостоявшейся двойни. Этот признак не нарушает течения одноплодной беременности.
Несостоявшийся выкидыш в сроке 5 и более недель носит название замершей беременности. При замершей беременности эмбриональный комплекс виден (в отличие от анэмбрионии). Однако эмбриональный комплекс состоит из слабодифференцируемых линейных объектов, в котором отсутствуют признаки жизнедеятельности — сердцебиение и двигательная активность, характерные для нормального эмбриона при прогрессирующей беременности.
Однако эмбриональный комплекс состоит из слабодифференцируемых линейных объектов, в котором отсутствуют признаки жизнедеятельности — сердцебиение и двигательная активность, характерные для нормального эмбриона при прогрессирующей беременности.
В норме при 5-недельной беременности эмбрион достигает размеров 7-8 мм, при 6-недельной — 12-13 мм и 18-19 мм — при 7 недельной беременности. «Рост» эмбриона называется копчико-теменным размером (КТР). Увеличивается и «окружность талии» эмбриона — от 2-3 мм до 6-8 за две недели. «Пульсация эмбриона» — сердечные сокращения определяются, начиная от 5 недели, но сердце на экране пока различить невозможно. На 5-6 неделе беременности частота сокращений — 120-130 уд/мин, к 7-8 неделе она достигает до 200 уд/мин. В этом сроке при УЗИ уже видны разгибательные движения эмбриона.
Головной конец от тазового можно отличить уже к 5 неделе от зачатия, а к 6 неделе на месте будущих конечностей появляются бугорки. После 8 недели беременности видны внутренние органы плод, позвоночник и кости черепа видны к концу 7 недели.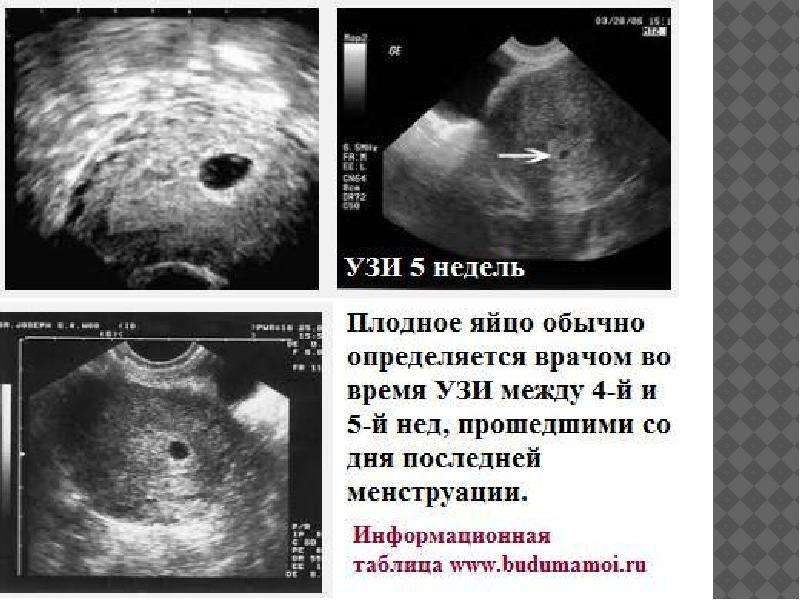 Живой, здоровый и подвижный эмбрион встретится с будущей мамой и врачом в кабинете УЗ-диагностики в сроке 10-14 акушерских недель (то есть 8-12 неделе от зачатия). Рассказ об этой встрече еще впереди. В течение беременности эмбриона ждет много событий и опасностей, которых он успешно избежит с помощью помощи мамы, врача и, конечно, медицинского ультразвука. Вскоре он станет не эмбрионом, а плодом, а несколько позже — и новорожденным!
Живой, здоровый и подвижный эмбрион встретится с будущей мамой и врачом в кабинете УЗ-диагностики в сроке 10-14 акушерских недель (то есть 8-12 неделе от зачатия). Рассказ об этой встрече еще впереди. В течение беременности эмбриона ждет много событий и опасностей, которых он успешно избежит с помощью помощи мамы, врача и, конечно, медицинского ультразвука. Вскоре он станет не эмбрионом, а плодом, а несколько позже — и новорожденным!
Наше оборудование
В своей работе мы используем последние достижения мировой практики. Наши врачи проводят УЗИ исследования на аппаратах экспертного уровня, таких как GE LOGIQ E9, GE VIVID 9, GE VOLUSON E8, GE VOLUSON E10.
УЗИ-аппарат VOLUSON E10 оснащен особым электронным датчиком, позволяющим докторам с максимальной точностью проводить диагностику пороков развития плода, оценку риска наследственной патологии, осложнений беременности.
Уже с самых ранних сроков, используя уникальные режимы Radience Flow, можно с максимальной точностью оценить структуры сердца плода, исключить пороки развития, а широчайший спектр возможностей 3D и 4D, в том числе, режим HD life визуализации, дает возможность не только детально оценить анатомию внутренних органов плода, но и с максимальной реалистичностью увидеть своего малыша с самого начала беременности.
Ведение беременности
Когда долгожданная беременность наступает, нужно найти по-настоящему своего врача. Это должен быть человек, которому можно будет доверять, с которым легко получится найти взаимопонимание, который с уважением относится к приватности и конфиденциальности. Именно такие акушеры-гинекологи работают в «Скандинавии», чтобы беременность протекала как можно легче, а рождение малыша осталось радостным воспоминанием.
С нашими программами ведения беременности вы можете ознакомиться здесь.
Отделение патологии беременности
Несмотря на всю естественность процесса, не всякая беременность проходит гладко, и к этому нужно быть готовыми. Поэтому в «Скандинавии» круглосуточно работает отделение патологии беременности : сюда можно обратиться с возникшими симптомами или осложнениями и рассчитывать на своевременную и качественную помощь.
Наши врачи
Цены на услуги:
Услуга доступна
+7 (812) 600-77-77
Санкт-Петербург, 197372, ул. Ильюшина, 4, к. 1
Ильюшина, 4, к. 1
Комендантский проспект
+7 (812) 600-78-25 (взрослое отделение) +7 (812) 600-78-52 (детское отделение)
Санкт-Петербург, 194354, Учебный пер., 2
+7 (812) 600-77-77
Санкт-Петербург, 191014, Литейный пр. , 55А
, 55А
Гостиный двор
Маяковская
+7 (812) 600-77-77
Санкт-Петербург, 196066, Московский пр., 193/2
| УЗИ беременности | ||
| У0001 | Запись на флешку | 200 |
| У0002 | УЗИ тазобедренного сустава новорожденных | 1000 |
| У0003 | УЗИ плода | 2000 |
| У0004 | УЗИ определение пола плода | 1500 |
| У0005 | Узи плода+ допплерометрия | 2700 |
| У0006 | УЗИ Допплерометрия сосудов маточно-плацентарного кровотока | 1100 |
| У0007 | УЗИ Многоплодная беременность 1 триместр (3-14) | 1700 |
| У0008 | УЗИ по беременности I триместр | 1500 |
| У0009 | УЗИ Многоплодная беременность 2 триместр(14-28) | 3000 |
| У0010 | УЗИ по беременности II триместр | 1800 |
| У0011 | УЗИ Многоплодная беременность 2 триместр + допплерометрия (14-28) | 3700 |
| У0012 | УЗИ по беременности II триместр с доплерометрией | 2800 |
| У0013 | УЗИ Многоплодная беременность 3 триместр (28-40) | 2800 |
| У0014 | УЗИ по беременности III триместр | 2200 |
| У0015 | УЗИ Многоплодная беременность 3 триместр + допплерометрия (28-40) | 3800 |
| У0016 | УЗИ по беременности III триместр с доплерометрией | 3000 |
| У0017 | УЗИ цервикометрия | 600 |
| У0018 | УЗИ яичника с контролем фолликула (фолликулометрия) | 700 |
| У0019 | УЗИ органов малого таза (трансабдоминально) | 900 |
| У0020 | УЗИ органов малого таза (трансвагинально) | 1400 |
| У0021 | УЗИ молочных желез и регионарных лимфоузлов + ЦДК | 1000 |
| У0022 | УЗИ почек+ЦДК | 1000 |
| У0023 | УЗИ почек и надпочечников +ЦДК | 1250 |
| У0024 | УЗИ надпочечников | 700 |
| У0025 | УЗИ мочевого пузыря | 800 |
| У0026 | УЗИ мочевого пузыря + ЦДК | 900 |
| У0027 | УЗИ мочевого пузыря с определением остаточной мочи | 1000 |
| У0028 | УЗИ мочеточников | 700 |
| У0029 | УЗИ мошонки | 1100 |
| У0030 | УЗИ Цветовое дуплексное сканирование сосудов мошонки | 2000 |
| У0031 | УЗИ полового члена | 1500 |
| У0032 | Трансректальное ультразвуковое исследование предстательной железы (ТРУЗИ) с исследованием в режиме ЦДК | 1500 |
| У0033 | Трансректальное ультразвуковое исследование предстательной железы (ТРУЗИ) с исследованием в режиме ЦДК с определением остаточной мочи | 1700 |
| У0034 | Трансабдоминальное ультразвуковое исследоватие (ТРУЗИ) предстательной железы | 1400 |
| У0035 | Трансабдоминальное ультразвуковое исследование предстательной железы с определением остаточной мочи | 1500 |
| У0036 | УЗИ щитовидной железы с регионарными лимфоузлами | 1000 |
| У0037 | УЗИ регионарных лимфоузлов (1 область) | 700 |
| У0038 | Цветовое дуплексное сканирование артерий верхних конечностей | 2000 |
| У0039 | Цветовое дуплексное сканирование артерий нижних конечностей | 2000 |
| У0040 | Цветовое дуплексное сканирование вен верхних конечностей | 2000 |
| У0041 | Цветовое дуплексное сканирование вен нижних конечностей | 2000 |
| У0042 | Цветное дуплексное сканирование нижней полой вены и подвздошных вен | 1300 |
| У0043 | Цветное дуплексное сканирование сосудов головы | 2000 |
| У0044 | Цветное дуплексное сканирование магистральных артерий, внутренних органов | 1800 |
| У0045 | Цветное дуплексное сканирование экстракраниальных сосудов шеи (шея, подключичные артерии, вены, общая сонная артерия, наружная сонная артерия, внутренняя сонная артерия) | 2300 |
| У0046 | Цветное дуплексное сканирование брюшного отдела аорты | 1300 |
| У0047 | Цветное дуплексное сканирование брюшной аорты, подвздошных артерий | 1800 |
| У0048 | УЗДС сосудов головы и шеи | 3700 |
| У0049 | УЗИ мягких тканей | 700 |
| У0050 | УЗИ глаза и орбит | 1500 |
| У0051 | УЗИ слюнных желез | 600 |
| У0052 | УЗИ крупных суставов | 1000 |
| У0053 | УЗИ прочей локализации | 600 |
| У0054 | УЗИ нерва (логтевой, лучевой, срединный) | 1000 |
УЗИ брюшной полости | ||
| У0055 | УЗИ органов брюшной полости(печень, желчный пузырь, подж. железа, селезенка) железа, селезенка) | 1500 |
| У0056 | УЗИ органов брюшной полости (печень, желчный пузырь, подж. железа, селезенка) и почек. | 2100 |
| У0057 | УЗИ печени | 700 |
| У0058 | УЗИ сосудов портальной системы | 1600 |
| У0059 | УЗИ селезенки | 700 |
| У0060 | УЗИ желчного пузыря | 700 |
| У0061 | УЗИ желчного пузыря с определением функции | 800 |
| У0062 | УЗИ поджелудочной железы | 1000 |
| У0063 | УЗИ плевральной полости | 700 |
| У0064 | УЗИ полых органов | 1200 |
| У0065 | УЗИ почек и почечных артерий | 2400 |
| У0066 | ЭХОКГ (взрослые) | 1900 |
| У0067 | ЭХОКГ (дети от 0 до 18) | 1600 |
| У0068 | НСГ( нейросонография) | 1200 |
| У0069 | УЗИ тазоберенных суставов | 1000 |
| У0070 | Водно-сифонная проба | 600 |
Базовая информация, которую следует получить при УЗИ в первом, втором и третьем триместрах беременности
УЗИ сканер WS80
Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Введение
Широкое применение эхограмм в акушерской практике, большой объем информации, получаемой оператором в процессе ультразвукового исследования, даже при работе на самом простом оборудовании, потребовали разработки стандартных подходов к методике проведения обследования. Разработанные рекомендации нацелены на адекватное использование ультразвукового метода диагностики, поскольку как слишком простое и кратковременное исследование, так и слишком сложное и долговременное могут привести в итоге к неправильному ведению пациентки, неправильной оценке состояния плода.
В настоящее время доказано, что надлежащее обследование в соответствии с определенным стандартом является полезным инструментом во многих учреждениях мира, поэтому необходимо способствовать широкому использованию такого рода руководств по проведению ультразвуковых исследований. Всемирная организация здравоохранения, многие национальные научные ассоциации разработали представленные ниже рекомендации по обследованию женщин на различных сроках беременности, не вводя ограничений ни по квалификации персонала, проводящего исследование, ни по возможностям используемого оборудования. Рекомендации состоят из списка положений, которые, как минимум, следует включать в каждый законченный отчет об ультразвуковом исследовании. Кроме того, в отчет помещают любые дополнительно полученные данные. Нет сомнения в том, что в ближайшем будущем в результате разработки новых научных подходов, благодаря подготовке более квалифицированных операторов, появлению новых видов оборудования эти минимальные требования будут усовершенствованы для улучшения качества лечения больных.
Всемирная организация здравоохранения, многие национальные научные ассоциации разработали представленные ниже рекомендации по обследованию женщин на различных сроках беременности, не вводя ограничений ни по квалификации персонала, проводящего исследование, ни по возможностям используемого оборудования. Рекомендации состоят из списка положений, которые, как минимум, следует включать в каждый законченный отчет об ультразвуковом исследовании. Кроме того, в отчет помещают любые дополнительно полученные данные. Нет сомнения в том, что в ближайшем будущем в результате разработки новых научных подходов, благодаря подготовке более квалифицированных операторов, появлению новых видов оборудования эти минимальные требования будут усовершенствованы для улучшения качества лечения больных.
Первый триместр
- Подтвердить наличие беременности.
- Провести точное определение срока беременности.

- Определить локализацию плодного яйца (внутри- или внематочная).
- Количество плодов (один или более).
- Исключить пузырный занос.
- Исключить объемное образование в полости малого таза, имитирующее беременность.
- Подтвердить жизнеспособность эмбриона.
Подтвердить наличие беременности. Возможность визуализации плодного мешка в полости матки появляется на 5-й неделе. Все оценки срока беременности с помощью ультразвукового исследования проводят, начиная с первого дня последнего менструального периода (в книгах по эмбриологии в качестве точки отсчета используется первый день появления плодного яйца, так что эта 5-я неделя, по данным ультразвукового исследования является 3-й — с точки зрения эмбриологии).
Провести точное определение срока беременности. Самое точное определение срока беременности в этот ранний период (с точностью 2-3 дня) производится главным образом благодаря измерению копчико-теменного размера, начиная приблизительно с 6 недель. Более ранние сроки определения можно устанавливать с помощью измерения размеров плодного мешка. С 12-13-й недели следует отказаться от определения копчико-теменного размера и перейти к измерению бипариетального размера, который на ранних стадиях беременности имеет точность 5-7 дней.
Более ранние сроки определения можно устанавливать с помощью измерения размеров плодного мешка. С 12-13-й недели следует отказаться от определения копчико-теменного размера и перейти к измерению бипариетального размера, который на ранних стадиях беременности имеет точность 5-7 дней.
Определить локализацию плодного яйца (внутри- или внематочная). Визуализация плодного мешка в полости матки не исключает наличие и внематочной беременности. В 1 из 10 000 нормальных внутриматочных беременностей одновременно имеет место и внематочная локализация второго плодного мешка. Интерстициальная (интрамуральная) беременность диагностируется в тех случаях, когда толщина миометрия, окружающего плодный мешок, неодинакова.
Количество плодов (один или более). Многоплодие можно легко выявить с помощью ультразвукового исследования на 5-й неделе. Учитывая высокую частоту самопроизвольного выкидыша второго или третьего эмбриона, происходящих на этой ранней стадии, некоторые авторы предлагают не сообщать матерям о данном состоянии. Тем не менее, информация должна дойти до лечащего врача, потому что выкидыш одного из эмбрионов клинически проявится самопроизвольным выкидышем и может служить ошибочным показанием к проведению кюретажа. При визуализации на 6-7-й неделе следует указать количество эмбрионов и их моно- или биамниотическое расположение.
Тем не менее, информация должна дойти до лечащего врача, потому что выкидыш одного из эмбрионов клинически проявится самопроизвольным выкидышем и может служить ошибочным показанием к проведению кюретажа. При визуализации на 6-7-й неделе следует указать количество эмбрионов и их моно- или биамниотическое расположение.
Исключить пузырный занос. Аменорея, положительные результаты тестов на наличие беременности, увеличенная матка позволяют заподозрить пузырный занос. Ультразвуковое исследование может подтвердить наличие множественных мелких кист, занимающих полость матки, или свидетельствовать о наличии плодного мешка.
Исключить объемное образование в полости малого таза, имитирующее беременность. Беременность могут имитировать кисты яичников и миомы матки. Некоторые гормонально активные опухоли яичников также могут имитировать беременность, давая положительные результаты исследований крови. Некоторые из этих объемных образований могут развиться на раннем сроке беременности, препятствуя нормальному развитию плода.
Подтвердить жизнеспособность эмбриона. Когда в отчете сказано «ультразвуковое исследование выявляет живой эмбрион (плод)», настоятельно рекомендуется сделать снимок в М-режиме сердцебиений эмбриона. Зарегистрированные сердцебиения могут оказаться важным подтверждением в разрешении некоторых юридических проблем.
Второй триместр
- Точно установить срок беременности по нескольким показателям.
- Определить количество плодов (один или более).
- Диагностировать патологию плода.
- Точно определить локализацию плаценты.
- Выявить миому или другие объемные образования малого таза, которые могут препятствовать развитию беременности или родам.
Точно установить срок беременности. Основными показателями являются:
- Бипариетальный диаметр: измеряется от первого зхосигнала проксимальной наружной костной пластинки до первого эхо-сигнала внутренней костной пластинки противоположной теменной кости.
 При наличии этнической долихо- или брахицефалии измерение окружности головы точнее, чем бипариетальный диаметр.
При наличии этнической долихо- или брахицефалии измерение окружности головы точнее, чем бипариетальный диаметр. - Длина бедренной кости — следует измерять только тело бедренной кости, избегая эпифиза. Ввиду диапазона нормальных вариаций, главным образом генетических, необходима осторожная интерпретация этих данных. Нормальные результаты могут находиться в диапазоне минус или плюс 4-5 недель от средней величины.
- Окружность живота — измерение следует проводить, описывая курсором «пояс» вокруг плода приблизительно на 1 см выше пупка. Эту величину следует коррелировать с данными измерения головы.
Хотя это обычные измерения, производимые для установления срока беременности и его колебаний в нормальных и патологических условиях, существуют другие таблицы и измерения (плечевой кости, большеберцовой кости, межглазничного расстояния и т.д.).
Определить количество плодов (один или более). При диагностике с помощью ультразвука многоплодной беременности необходимо произвести полное обследование каждого плода по всем указанным выше аспектам (срок беременности, анатомия, локализация и количество плацент, одиночная или множественные амниотические полости и т.д.). Если имеются моноамниотические близнецы, с особым вниманием следует проводить диагностику наличия разнообразных сращений (сиамские близнецы).
При диагностике с помощью ультразвука многоплодной беременности необходимо произвести полное обследование каждого плода по всем указанным выше аспектам (срок беременности, анатомия, локализация и количество плацент, одиночная или множественные амниотические полости и т.д.). Если имеются моноамниотические близнецы, с особым вниманием следует проводить диагностику наличия разнообразных сращений (сиамские близнецы).
Диагностировать патологию плода. С помощью ультразвукового исследования на ранних стадиях беременности выявляют все большее количество аномалий плода. В соответствии с юридическим статусом каждой страны либо одобрено искусственное прерывание беременности, в связи с дефектами развития плода, либо оно строго запрещено и по юридическим, и по религиозным принципам. С помощью ультразвукового исследования, выполненяемого подготовленным оператором, легко диагностируются анэнцефалия, голопрозенцефалия, танатофорные дисплазии, ectopia cordis, миеломенингоцеле и многие другие дефекты развития.
Точно определить локализацию плаценты. Ввиду неравномерного развития матки в течение беременности может выявляться смещение плаценты, что некоторые авторы стали называть «миграцией». Например, в некоторых случаях плацента может частично перекрывать внутренний зев шейки матки, а к моменту родов уже не иметь признаков предлежания. В данной ситуации необходим динамический контроль.
Выявить миому или другие объемные образования малого таза, которые могут препятствовать развитию беременности или родам. Миомы, расположенные в стенке матки, могут помешать нормальному кровоснабжению плаценты и таким образом быть причиной задержки внутриутробного роста. Если миома, расположенная в перешейке или шейке, имеет большие размеры, она может вызывать обструкцию родовых путей, так же, как и киста яичника.
Третий триместр
- Выявить задержку внутриутробного роста плода.

- Подтвердить ранее не выявленные аномалии плода.
- Подтвердить предлежание и положение плода.
- Подтвердить локализацию плаценты.
- Оценить количество амниотической жидкости.
- Исключить возможные осложнения (миома, опухоль яичников, несостоятельность шейки, пуповина и т.д.)
Выявить задержку внутриутробного роста плода. Четкое несоответствие между данными измерения головки и живота могут указать на задержку внутриутробного роста плода наиболее распространенного типа -асимметричного. Диагностика симметричной задержки внутриутробного роста плода возможна только при наличии раннего определения срока беременности и выявления таким образом плода, который не растет в своих собственных персентилях. Выбор в пользу прерывания беременности в данном случае должен включать оценку многих показателей. Задержку внутриутробного роста плода обычно сопровождает множество дефектов развития плода.
Подтвердить ранее не выявленные аномалии плода. Выявление аномалий плода на этой стадии важно по многим причинам:
- некоторые аномалии могут изменить тактику ведения родов. Гидроцефалия, миеломенингоцеле, энцефалоцеле и пупочная грыжа представляют собой некоторые примеры аномалий плода, при которых кесарево сечение вместо иногда невозможных или крайне рискованных влагалищных родов окажется предпочтительным;
- эвакуация под контролем ультразвука больших скоплений жидкости у плода, таких как крупные овариальные кисты у девочек или растянутый уретральными клапанами мочевой пузырь у мальчиков;
- психологическая подготовка семьи в случае ожидаемого рождения ребенка с дефектами развития;
- подготовка медицинской бригады, необходимой для лечения таких пороков как дефект межжелудочковой перегородки, гастрошизис, большая диафрагмальная грыжа и т.
 д.
д.
Подтвердить предлежание и положение плода. Эти данные могут помочь в принятии решения о стратегии ведения родов — в стационаре или в домашних условиях, необходимости кесарева сечения и т.д.
Подтвердить локализацию плаценты. Оценка плаценты на 35-й неделе обеспечит данные о локализации плаценты и ее соотношении с внутренним зевом. Другие полезные сведения включают толщину плаценты, ее структуру, степень зрелости, место отхождения пуповины и т.д.
Оценить количество амниотической жидкости. Маловодие и многоводие в различных ситуациях связаны с состоянием плода. Любое значительное изменение количества амниотической жидкости должно ориентировать на тщательное исследование анатомии плода: заполненный жидкостью желудок, растянутый мочевой пузырь, выявление задержки внутриутробного роста плода и других видов изменений.
Исключить возможные осложнения. Объемные образования, которые могут препятствовать самопроизвольным родам, несостоятельность шейки и т. д.
д.
Литература
- B.Breyer, C.A.Bruguera, H.A.Ghaarbi, B.B.Goldberg, F.E.H.Tan, M.W.Wachira, F.S.Weill. Руководство по диагностическому ультразвуковому исследованию. Всемирная организаци здравоохранения, Всемирная федерация ультразвука в медицине и биологии. — 1995 г.
УЗИ сканер WS80
Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
В ожидании чуда | Клинический диагностический центр
Беременность – это волшебные 9 месяцев, особо значимые в жизни в каждой женщины, поскольку это период подготовки к появлению новой жизни. Эта часть жизни требует особого медицинского контроля, поскольку от полной и своевременной диагностики в данном случае зависит здоровье не только мамы, но и будущего малыша.
Эта часть жизни требует особого медицинского контроля, поскольку от полной и своевременной диагностики в данном случае зависит здоровье не только мамы, но и будущего малыша.
В Диагностическом центре представлены все виды лабораторной диагностики, функциональные и ультразвуковые исследования, которые назначают беременным женщинам.
В акушерстве особое место занимает ультразвук. Он дает возможность акушерам-гинекологам наблюдать за внутриутробным развитием плода и принимать экстренные меры при малейших отклонениях от нормы. Обычно, при нормальном течении беременности, проводится 3 плановых ультразвуковых исследования (по одному в каждом триместре: при сроках 10-14, 20-24 и 32-34 недель). Этот трехкратный ультразвуковой скрининг необходим с целью выявления различных отклонений в течение беременности на разных этапах, а также аномалий и пороков развития плода и признаков его внутриутробного страдания. Но при наличии клинических показаний УЗИ может проводиться в любые сроки беременности с той периодичностью, которую назначит врач, наблюдающий будущую маму.
Почему нельзя отказываться от УЗИ во время беременности?
Вот несколько аргументов, говорящих в пользу необходимости ультразвукового контроля за протеканием беременности:
- Пороки развития плода в 90% случаев развиваются у совершенно здоровых людей, без каких-либо факторов риска. Т.е. своевременно выявляются такие пороки только лишь при УЗИ, проведенном в профилактических целях.
- Могут иметь место значительные пороки развития плода при внешнем благополучном протекании беременности.
- Клиническое обследование (т.е. пальпация наружными приемами) не является достоверным при установлении многоплодной беременности, не говоря уже о контроле нормального (ассоциированного) внутриутробного развития близнецов.
- Беременные с низким расположением и предлежанием плаценты, как правило, не догадываются об этом до тех пор, пока не начинается кровотечение.
- До 50% женщин, утверждающих, что точно знают срок беременности («по сроку зачатия»), ошибаются более чем на 2 недели, а именно эти 2 недели могут оказаться очень важны, особенно в ситуации преждевременных родов для недоношенных детей.

УЗИ в первом триместре беременности (на сроках 10-14 недель)
В первом триместре УЗИ необходимо для установки срока беременности, при подозрении на угрозу выкидыша или внематочную беременность. При сроке 10-12 недель можно определить правильность формирования костного скелета пода, выявить грубую патологию головного мозга и других органов. Диагностика беременности на УЗИ с использованием трансвагинального датчика возможна уже при задержке менструации 3-5 дней (срок 4,5 недель, считая от первого дня последней менструации, как это принято в акушерстве). В это время в полости матки визуализируется плодное яйцо, диаметр которого в миллиметрах примерно равен числу дней задержки. В сроке 5-6 недель становится видным эмбрион.
Сердцебиение может быть выявлено уже у эмбриона длиной 4-5 мм. Головка различима в 7-8, конечности в 9 недель. Такая высокая информативность УЗИ позволяет выявлять многие пороки развития плода уже в первом триместре беременности, когда возможно ее прерывание путем медицинского аборта.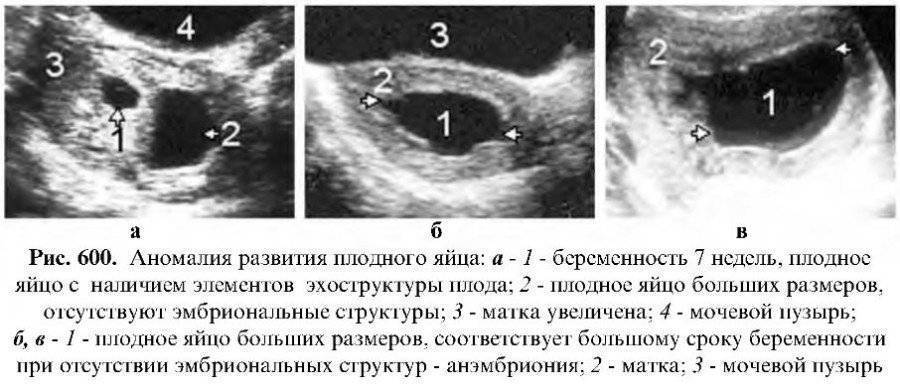
Диагностика пола плода на УЗИ нередко бывает возможна уже в сроке 13-16 недель. Наиболее точно срок беременности можно установить в 1-м триместре, когда измеряется копчико-теменной размер эмбриона (т.е. его длина). В этом случае ошибка, как правило, не превышает 3 дней. В большем сроке погрешность возрастает.
Поэтому всем беременным рекомендуется первый раз проходить УЗИ в ранние сроки (до 12 недель). Это важно и в плане выявления таких осложнений, как неразвивающаяся беременность, при этом наблюдается пустое плодное яйцо (анэмбриония) или отсутствие сердцебиения у эмбриона. Важное значение имеет выявление тонуса матки и других признаков угрозы прерывания беременности.
При УЗИ хорошо выявляется и такое серьезное заболевание, как пузырный занос. Многоплодная беременность диагностируется, начиная с самых ранних сроков, что позволяет определить дальнейшую тактику ее ведения.
На 18-20 неделе возможно достоверное определение пола плода.
Срок 20-24 недели является очень важным для оценки всех внутренних органов плода и выявления большинства существующих врожденных пороков развития. Возможно выявление и признаков различных генетических отклонений и синдромов, например, имеется целый ряд четко определенных УЗ-маркеров синдрома Дауна. В последнем, третьем триместре оценивается плацента, положение плода, его функциональное состояние, вес, рост, соответствие размеров сроку беременности.
На больших сроках при ультразвуковом исследовании обязательно измеряются основные размеры плода: бипариетальный размер или окружность головки, средний диаметр или окружность живота и длина бедра, и множество других не менее важных биометрических показателей плода. В некоторых случаях определяют и другие размеры.
При осмотре также определяют расположение, размеры, толщину и степень «зрелости»; плаценты, что имеет важное практическое значение в плане выявления предлежания плаценты, ее отслойки, признаков гемолитической болезни плода, плацентарной недостаточности и других серьезных осложнений беременности, в том числе особенно актуального в последнее время внутриутробного инфицирования.
Ультразвуковое обследование – одно из важнейших диагностических исследований, обязательных во время беременности. Игнорируя УЗИ, можно поставить под угрозу успешные роды, жизнь и здоровье как матери, так и будущего малыша.
Сверхточное 4D-УЗИ: знакомимся с будущим малышом
В Диагностическом центре установлен новый УЗИ-аппарат с режимом HDlive. Самая современная разработка американской компании General Electric Healthcare Voluson E10 позволяет врачам получить сверхточное четырехмерное изображение для исключения серьезных патологий, а родителям — понаблюдать за жизнью малыша в режиме реального времени. На 4D-снимках можно разглядеть даже черты лица будущего малыша.
Каждая мамочка, нося своё сокровище под сердцем на протяжении 9 месяцев, мечтает скорее увидеть своего малыша, разглядеть его лицо, определить, на кого он похож. На обычных УЗИ-аппаратах эти задачи не решаются, поскольку изображение не достаточно четкое. А технические возможности Voluson E10 позволяют сделать первую полноценную фотографию малыша, пока он находится в животике – настолько высоки разрешающие способности оборудования.
А технические возможности Voluson E10 позволяют сделать первую полноценную фотографию малыша, пока он находится в животике – настолько высоки разрешающие способности оборудования.
Заведующая отделом ультразвуковых методов исследований Клинического Диагностического Центра Анна Ерофеева рассказывает о возможностях исследований для беременных в КДЦ: «Voluson E10 – это первый аппарат УЗИ, который позволил врачам и их пациентам увидеть максимально реалистичное изображение, которое позволяет разглядеть не только физиологические особенности, но даже мелкие черты лица, мимику, оттенок кожи ребенка в момент его нахождения в утробе матери. Благодаря оборудованию такого класса, мы значительно повышаем уровень пренатальной диагностики в целом».
Voluson E10 позволяет рассмотреть на экране сверхточное изображение малыша, получить очень подробную информацию о работе мозга, сердца, сосудистой системы плода с возможностью изучения кровотока. Крайне важно, что уже в первом триместре беременности можно диагностировать заболевания и, при необходимости, назначить необходимое лечение, ведь нет ничего важнее, чем здоровье будущего малыша.
Максимальная детализация и сверхточное качество изображения позволяют врачам получить полную информацию о состоянии здоровья малыша и мамы. Даже самые незначительные отклонения могут быть установлены на минимальном сроке беременности. Новая 4D технология радикально меняет качество визуализации сердца плода. Технология HDlive улучшает коммуникацию врача и пациента и повышает достоверность диагностики, поднимая планку оказания медицинских услуг на качественно новый уровень.
Новая ультразвуковая система разработана для передовых учреждений в области женского здоровья, она обеспечивает инновационную четкость, скорость и гибкость акушерско-гинекологических исследований.
Диагностический центр приглашает будущих мамочек на 4D-УЗИ и желает крепкого здоровья Вам и Вашему малышу!
УЗИ плода при беременности, узнать пол ребенка, срок по неделям | Делать ли УЗИ на ранних сроках беременности
Во время беременности будущей маме предстоят разные диагностические процедуры, в том числе УЗИ плода, с помощью которого определяют следующие параметры:
- Фетометрию: массу тела, длину костей носа, плеча, предплечья, бедра, голени и других конечностей.
 Это основной критерий определения срока беременности по УЗИ и наличия/отсутствия отклонений в развитии.
Это основной критерий определения срока беременности по УЗИ и наличия/отсутствия отклонений в развитии. - Анатомию плода: размеры желудка, глазниц, мочевого пузыря, мозжечка и других органов.
- Параметры плаценты, пуповины, околоплодных вод. Специалист оценивает локализацию плаценты, степень её зрелости и расположение относительно внутреннего зева матки. Определяет количество околоплодных вод, число сосудов пуповины и место её прикрепления.
Исследование даёт возможность видеть малыша в утробе, следить за его развитием и самочувствием. Оценивать ход беременности, наличие угрозы выкидыша и возможных патологий. К последним относится синдром Дауна, порок сердца, анэнцефалия и заращение двенадцатиперстной кишки.
Когда проводится УЗИ плода?
В период вынашивания ребёнка беременную женщину могут отправить на ультразвуковую диагностику около пяти раз. Первое УЗИ делают на ранних сроках беременности, чтобы подтвердить сам факт и исключить внематочное прикрепление плодного яйца.
Второе УЗИ плода проводят в конце первого-начале второго триместра (11-13 недель). Здесь оценивают развитие малыша и состояние плаценты. Вместе с этим делают забор крови для анализа на хромосомные патологии.
На третьем УЗИ при беременности можно узнать пол ребёнка, так как на сроке 19-21 неделя конечности хорошо визуализируются. Иногда малыш принимает закрытую позу, не давая определить половую принадлежность. В этом случае будущим родителям остаётся ждать следующей плановой процедуры.
Её проводят на 32-34-й неделе беременности, чтобы оценить степень развития пуповины, строение кровеносной системы, вес и размер плода, соразмерность родовых путей матери и головы ребёнка.
Виды УЗИ
УЗИ плода делится на два основных вида:
- Абдоминальное. Женщина лежит на спине, врач наносит на поверхность живота проводящий гель и водит датчиком, который проецирует на экран монитора изображение малыша.
- Трансвагинальное.
 Датчик вводят во влагалище, используя индивидуальный презерватив и проводящий гель. Такое УЗИ позволяет визуализировать недоступные при абдоминальном обследовании участки и получить дополнительную информацию о состоянии плода.
Датчик вводят во влагалище, используя индивидуальный презерватив и проводящий гель. Такое УЗИ позволяет визуализировать недоступные при абдоминальном обследовании участки и получить дополнительную информацию о состоянии плода.
Также существуют такие подвиды УЗИ, как допплерография, 3D- и 4D-исследование. Первое позволяет оценить кровоток, скорость циркуляции крови между плодом и плацентой. Второе даёт возможность сделать объёмное изображение малыша и обнаружить патологии, незаметные на обычном УЗИ. С помощью технологий 4D визуализируют органы ребёнка в реальном времени, чтобы оценить их функционирование.
Где сделать УЗИ плода в Ижевске?
Данная процедура доступна в Многопрофильном центре медицинской заботы «Медицея». Чтобы уточнить цену и записаться, звоните нам по номеру +7 (3412) 65-51-51 или заказывайте обратный звонок на сайте.
Определение срока беременности по УЗИ
Цель: В помощь клиницистам в назначении гестационного возраста на основе ультразвуковой биометрии.
Результаты: Определить, обеспечивает ли ультразвуковое датирование более точную оценку гестационного возраста, чем менструальное датирование с использованием ультразвука или без него.Предоставить специалистам по охране материнства и исследователям основанные на фактических данных рекомендации по определению гестационного возраста. Определить, какие ультразвуковые биометрические параметры лучше, когда гестационный возраст не определен. Определить, является ли ультразвуковая оценка гестационного возраста экономически эффективной.
Свидетельство: Опубликованная литература была получена путем поиска в PubMed или MEDLINE и Кокрановской библиотеке в 2013 году с использованием соответствующего контролируемого словарного запаса и ключевых слов (гестационный возраст, ультразвуковая биометрия, ультразвуковое датирование). Результаты были ограничены систематическими обзорами, рандомизированными контрольными испытаниями/контролируемыми клиническими испытаниями и обсервационными исследованиями, написанными на английском языке. Ограничений по датам не было. Поиски регулярно обновлялись и были включены в руководство по состоянию на 31 июля 2013 г. Серая (неопубликованная) литература была выявлена путем поиска на веб-сайтах агентств по оценке медицинских технологий и связанных с ними организаций, коллекций руководств по клинической практике, реестров клинических испытаний и национальные и международные специализированные медицинские общества.
Результаты были ограничены систематическими обзорами, рандомизированными контрольными испытаниями/контролируемыми клиническими испытаниями и обсервационными исследованиями, написанными на английском языке. Ограничений по датам не было. Поиски регулярно обновлялись и были включены в руководство по состоянию на 31 июля 2013 г. Серая (неопубликованная) литература была выявлена путем поиска на веб-сайтах агентств по оценке медицинских технологий и связанных с ними организаций, коллекций руководств по клинической практике, реестров клинических испытаний и национальные и международные специализированные медицинские общества.
Ценности: Качество доказательств в этом документе оценивалось с использованием критериев, описанных в отчете Канадской целевой группы по профилактической медицинской помощи (таблица 1).
Польза, вред и затраты: Точное определение гестационного возраста может снизить индукцию родов после родов и может улучшить акушерскую помощь, позволяя выбрать оптимальные сроки необходимых вмешательств и избежать ненужных. Более точная датировка позволяет оптимально проводить пренатальные скрининговые тесты на анеуплоидию. Национальный алгоритм определения гестационного возраста может уменьшить различия в практике врачей и исследователей в Канаде. Потенциальный вред включает возможный перенос сроков, когда значительная патология плода (например, задержка роста плода или макросомия) приводит к несоответствию между ультразвуковыми биометрическими данными и клиническим гестационным возрастом. Такое переназначение может привести к упущению соответствующих или выполнению несоответствующих вмешательств на плоде.Резюме 1. При качественном и точном проведении УЗИ само по себе является более точным, чем «определенная» дата менструации для определения гестационного возраста в первом и втором триместрах (≤ 23 недель) при спонтанных зачатиях, и это лучший метод оценки дата доставки. (II) 2. При отсутствии более точной оценки гестационного возраста рутинное УЗИ в первом или втором триместре снижает вероятность переношенной беременности.
Более точная датировка позволяет оптимально проводить пренатальные скрининговые тесты на анеуплоидию. Национальный алгоритм определения гестационного возраста может уменьшить различия в практике врачей и исследователей в Канаде. Потенциальный вред включает возможный перенос сроков, когда значительная патология плода (например, задержка роста плода или макросомия) приводит к несоответствию между ультразвуковыми биометрическими данными и клиническим гестационным возрастом. Такое переназначение может привести к упущению соответствующих или выполнению несоответствующих вмешательств на плоде.Резюме 1. При качественном и точном проведении УЗИ само по себе является более точным, чем «определенная» дата менструации для определения гестационного возраста в первом и втором триместрах (≤ 23 недель) при спонтанных зачатиях, и это лучший метод оценки дата доставки. (II) 2. При отсутствии более точной оценки гестационного возраста рутинное УЗИ в первом или втором триместре снижает вероятность переношенной беременности. (I) 3. В идеале каждой беременной женщине должно быть предложено пройти УЗИ в первом триместре; однако, если доступность акушерского УЗИ ограничена, разумно использовать сканирование во втором триместре для оценки гестационного возраста.(I) 4. Несмотря на итоговые утверждения 1, 2 и 3, женщины сильно различаются в своем понимании своих внутренних функций, включая овуляцию, и это самопознание иногда может быть очень точным. (III) Рекомендации 1. Длина темени-крестца в первом триместре является лучшим параметром для определения гестационного возраста и должна использоваться всякий раз, когда это уместно. (IA) 2. Если имеется более одного сканирования в первом триместре с измерением среднего диаметра мешка или длины темени-крестца, следует использовать самое раннее УЗИ с длиной темени-крестца, эквивалентной как минимум 7 неделям (или 10 мм). для определения срока беременности.(III-B) 3. Между 12-й и 14-й неделями, длина темени-крестца и бипариетальный диаметр близки по точности. Рекомендуется использовать длину от темени до крестца до 84 мм, а бипариетальный диаметр использовать для измерений > 84 мм.
(I) 3. В идеале каждой беременной женщине должно быть предложено пройти УЗИ в первом триместре; однако, если доступность акушерского УЗИ ограничена, разумно использовать сканирование во втором триместре для оценки гестационного возраста.(I) 4. Несмотря на итоговые утверждения 1, 2 и 3, женщины сильно различаются в своем понимании своих внутренних функций, включая овуляцию, и это самопознание иногда может быть очень точным. (III) Рекомендации 1. Длина темени-крестца в первом триместре является лучшим параметром для определения гестационного возраста и должна использоваться всякий раз, когда это уместно. (IA) 2. Если имеется более одного сканирования в первом триместре с измерением среднего диаметра мешка или длины темени-крестца, следует использовать самое раннее УЗИ с длиной темени-крестца, эквивалентной как минимум 7 неделям (или 10 мм). для определения срока беременности.(III-B) 3. Между 12-й и 14-й неделями, длина темени-крестца и бипариетальный диаметр близки по точности. Рекомендуется использовать длину от темени до крестца до 84 мм, а бипариетальный диаметр использовать для измерений > 84 мм. (II-1A) 4. Хотя трансвагинальное УЗИ может лучше визуализировать ранние эмбриональные структуры, чем трансабдоминальный подход, оно не является более точным при определении гестационного возраста. Для определения гестационного возраста можно использовать измерение длины темени-крестца с помощью трансабдоминального или трансвагинального УЗИ.(II-1C) 5. Если для определения гестационного возраста используется сканирование во втором или третьем триместре, для определения гестационного возраста следует использовать комбинацию нескольких биометрических параметров (бипариетальный диаметр, окружность головы, окружность живота и длина бедренной кости). , а не один параметр. (II-1A) 6. Когда определение гестационного возраста основано на УЗИ в третьем триместре, трудно подтвердить точную дату родов. Последующее наблюдение за интервальным ростом предлагается через 2-3 недели после УЗИ.(III-С).
(II-1A) 4. Хотя трансвагинальное УЗИ может лучше визуализировать ранние эмбриональные структуры, чем трансабдоминальный подход, оно не является более точным при определении гестационного возраста. Для определения гестационного возраста можно использовать измерение длины темени-крестца с помощью трансабдоминального или трансвагинального УЗИ.(II-1C) 5. Если для определения гестационного возраста используется сканирование во втором или третьем триместре, для определения гестационного возраста следует использовать комбинацию нескольких биометрических параметров (бипариетальный диаметр, окружность головы, окружность живота и длина бедренной кости). , а не один параметр. (II-1A) 6. Когда определение гестационного возраста основано на УЗИ в третьем триместре, трудно подтвердить точную дату родов. Последующее наблюдение за интервальным ростом предлагается через 2-3 недели после УЗИ.(III-С).
Objectif : Aider les Cliniciens à attribuer un âge gestationnel en foction des resultats de la biométrie echographique.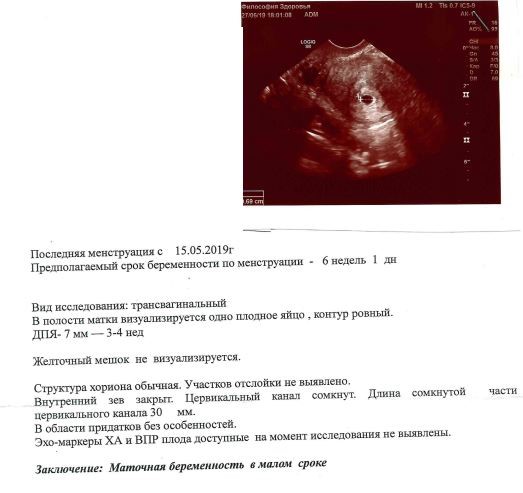 Выпуски : Определитель данных для проведения эхографической оценки плюс уточнение данных о сроках беременности, используемых для определения последних правил, а также без учета ресурсов для эхографии. Offrir, aux praticiens et aux chercheurs du domaine des soins de maternité, des lignes directrices factuelles en matière d’attribution de l’age gestationnel.Идентификатор les paramètres biométriques echographiques qui sont de fiabilité superieure lorsque l’age gestationnel est incertain. Déterminer la rentabilité de l’evaluation de l’age gestationnel par echographie. Результаты : Опубликована литература по промежуточным исследованиям в PubMed или MEDLINE и Кокрановской библиотеке в 2013 г., когда контроль словарного запаса и фразы соответствуют понятию «гестационный возраст» (стр. напр.), « ультразвуковая биометрия» и «ультразвуковое датирование»).Les résultats ont été restreints aux analysis systématiques, aux essais comparatifs randomisés / essais cliniques comparatifs et aux études observelles rédigés en anglais.
Выпуски : Определитель данных для проведения эхографической оценки плюс уточнение данных о сроках беременности, используемых для определения последних правил, а также без учета ресурсов для эхографии. Offrir, aux praticiens et aux chercheurs du domaine des soins de maternité, des lignes directrices factuelles en matière d’attribution de l’age gestationnel.Идентификатор les paramètres biométriques echographiques qui sont de fiabilité superieure lorsque l’age gestationnel est incertain. Déterminer la rentabilité de l’evaluation de l’age gestationnel par echographie. Результаты : Опубликована литература по промежуточным исследованиям в PubMed или MEDLINE и Кокрановской библиотеке в 2013 г., когда контроль словарного запаса и фразы соответствуют понятию «гестационный возраст» (стр. напр.), « ультразвуковая биометрия» и «ультразвуковое датирование»).Les résultats ont été restreints aux analysis systématiques, aux essais comparatifs randomisés / essais cliniques comparatifs et aux études observelles rédigés en anglais. Aucune ограничение n’a été appliquée en matière de date. Les recherches ont été mises à jour de façon régulière et intégrées à la directive clinique jusqu’au 31 juillet 2013. La littérature grise (non publiée) a été identifée par l’intermediaire de recherches menées dans les sites Web d’organisms s’intéressant à l’evaluation des technology dans le domaine de la santé et d’organismes connexes, dans des collections de директивы клиник, dans des registres d’essais cliniques et auprès de sociétés de sécialité médicale nationales et internationales. Valeurs : Качество результатов оценивается в соответствии с критериями критерия оценки в группе канадских исследований в отношении профилактических мероприятий (Tableau). Advantages, désavantages et couts : Точная атрибуция d’un âage gestationnel pourrait réduire l’incidence du déclenchement mené en raison d’une gresse prolongée et améliorer les soins obstétricaux en nous permettant de planifier la chronologie des интервенции nés et d’éviter les вмешательства inutiles.
Aucune ограничение n’a été appliquée en matière de date. Les recherches ont été mises à jour de façon régulière et intégrées à la directive clinique jusqu’au 31 juillet 2013. La littérature grise (non publiée) a été identifée par l’intermediaire de recherches menées dans les sites Web d’organisms s’intéressant à l’evaluation des technology dans le domaine de la santé et d’organismes connexes, dans des collections de директивы клиник, dans des registres d’essais cliniques et auprès de sociétés de sécialité médicale nationales et internationales. Valeurs : Качество результатов оценивается в соответствии с критериями критерия оценки в группе канадских исследований в отношении профилактических мероприятий (Tableau). Advantages, désavantages et couts : Точная атрибуция d’un âage gestationnel pourrait réduire l’incidence du déclenchement mené en raison d’une gresse prolongée et améliorer les soins obstétricaux en nous permettant de planifier la chronologie des интервенции nés et d’éviter les вмешательства inutiles. Единые данные плюс точные данные позволяют оптимизировать срок действия предварительных тестов депистажа де анеуплоидии. Алгоритм национальной атрибуции гестационной атрибуции для смягчения панканадских вариаций в практике материнства для клиницистов и шершёров. Parmi les désavantages potentiels, на trouve la réattribution, возможные даты lorsqu’une pathologie fœtale Importante (comme le retard de croissance intra-uterin ou la macrosomie), не заменяет ине расхождение между результатами де ла биометрии échographique et l’age gestationnel clinique.Une telle réattribution pourrait mener à l’omission d’interventions of fœtales justifiées ou à la tenue d’interventions fœtales injustifiées. Déclarations sommaires 1. Le recours isolé à l’échographie, lorsque celle-ci est menée avec précision et dans le Respect des Normes de qualité, est plus chécis que l’использование даты менструации «определенный» для определения детерминации де срок беременности в первом и втором триместре беременности (≤ 23 семен) происходит спонтанно; il s’agit de la meilleure méthode pour ce qui est de l’estimation de la date d’accouchement.
Единые данные плюс точные данные позволяют оптимизировать срок действия предварительных тестов депистажа де анеуплоидии. Алгоритм национальной атрибуции гестационной атрибуции для смягчения панканадских вариаций в практике материнства для клиницистов и шершёров. Parmi les désavantages potentiels, на trouve la réattribution, возможные даты lorsqu’une pathologie fœtale Importante (comme le retard de croissance intra-uterin ou la macrosomie), не заменяет ине расхождение между результатами де ла биометрии échographique et l’age gestationnel clinique.Une telle réattribution pourrait mener à l’omission d’interventions of fœtales justifiées ou à la tenue d’interventions fœtales injustifiées. Déclarations sommaires 1. Le recours isolé à l’échographie, lorsque celle-ci est menée avec précision et dans le Respect des Normes de qualité, est plus chécis que l’использование даты менструации «определенный» для определения детерминации де срок беременности в первом и втором триместре беременности (≤ 23 семен) происходит спонтанно; il s’agit de la meilleure méthode pour ce qui est de l’estimation de la date d’accouchement. (II) 2. Отсутствие лучшей оценки срока беременности, систематическая оценка срока беременности в ходе первого или второго триместра, а также ослабление времени задержки, связанное с более поздним сроком беременности. -терме. (I) 3. Idéalement, chaque femme enceinte devrait se voir offrir la tenue d’une échographie de datation au cour du premier trimestre; toutefois, lorsque la disponibilité des services d’echographie obstétricale s’avère limitée, il est raisonnable d’avoir recours à une echographie menée au cours du deuxième trimestre pour évaluer l’age gestationnel.(I) 4. Непротиворечивые заявления соммеров 1, 2 и 3, способность восприятия внутренних функций (без овуляции) варьируются в зависимости от возраста женщины на фоне остальных; cette восприятие овуляции par la femme peut parfois être très précise. (III) Рекомендации 1. Расстояние от макушки до копчика в первом триместре составляет лучший параметр, используемый для определения срока беременности; elle devrait être utilisée dans toutes les où cela s’avère approprié.
(II) 2. Отсутствие лучшей оценки срока беременности, систематическая оценка срока беременности в ходе первого или второго триместра, а также ослабление времени задержки, связанное с более поздним сроком беременности. -терме. (I) 3. Idéalement, chaque femme enceinte devrait se voir offrir la tenue d’une échographie de datation au cour du premier trimestre; toutefois, lorsque la disponibilité des services d’echographie obstétricale s’avère limitée, il est raisonnable d’avoir recours à une echographie menée au cours du deuxième trimestre pour évaluer l’age gestationnel.(I) 4. Непротиворечивые заявления соммеров 1, 2 и 3, способность восприятия внутренних функций (без овуляции) варьируются в зависимости от возраста женщины на фоне остальных; cette восприятие овуляции par la femme peut parfois être très précise. (III) Рекомендации 1. Расстояние от макушки до копчика в первом триместре составляет лучший параметр, используемый для определения срока беременности; elle devrait être utilisée dans toutes les où cela s’avère approprié. (И-А) 2.En présence de plus d’une échographie (menée au premier trimestre) ayant permis la mesure du diamètre moyen du sac ou de la Distance vertex-coccyx, la première ayant permis de mesurer une Distance vertex-coccyx équivalant à au moins sept semaines (ou 10 мм) devrait être utilisée pour déterminer l’age gestationnel. (III-B) 3. Entre la 12e et la 14e semaines, la расстояние макушка-копчик и le diamètre bipariétal присутствует и степень точности кажущаяся. Il est recommandé d’utiliser la Distance Vertex-Coccyx Jusqu’à 84 мм et d’utiliser le diamètre bipariétal pour ce qui est des mesures superieures à 84 mm.(II-1A) 4. Bien que l’échographie transvaginale puisse permettre une meilleure visualization des premières premières frameworks embronnaires que celle que permet l’approche transabdominale, son degré de precision n’est pas superieur à celui de cette dernière pour ce qui est de la determination de l’age gestationnel. Qu’elle soit effectuée au moyen d’une échographie transabdominale ou transvaginale, la mesure de la vertex-coccyx peut être utilisee pour déterminer l’age gestationnel.
(И-А) 2.En présence de plus d’une échographie (menée au premier trimestre) ayant permis la mesure du diamètre moyen du sac ou de la Distance vertex-coccyx, la première ayant permis de mesurer une Distance vertex-coccyx équivalant à au moins sept semaines (ou 10 мм) devrait être utilisée pour déterminer l’age gestationnel. (III-B) 3. Entre la 12e et la 14e semaines, la расстояние макушка-копчик и le diamètre bipariétal присутствует и степень точности кажущаяся. Il est recommandé d’utiliser la Distance Vertex-Coccyx Jusqu’à 84 мм et d’utiliser le diamètre bipariétal pour ce qui est des mesures superieures à 84 mm.(II-1A) 4. Bien que l’échographie transvaginale puisse permettre une meilleure visualization des premières premières frameworks embronnaires que celle que permet l’approche transabdominale, son degré de precision n’est pas superieur à celui de cette dernière pour ce qui est de la determination de l’age gestationnel. Qu’elle soit effectuée au moyen d’une échographie transabdominale ou transvaginale, la mesure de la vertex-coccyx peut être utilisee pour déterminer l’age gestationnel.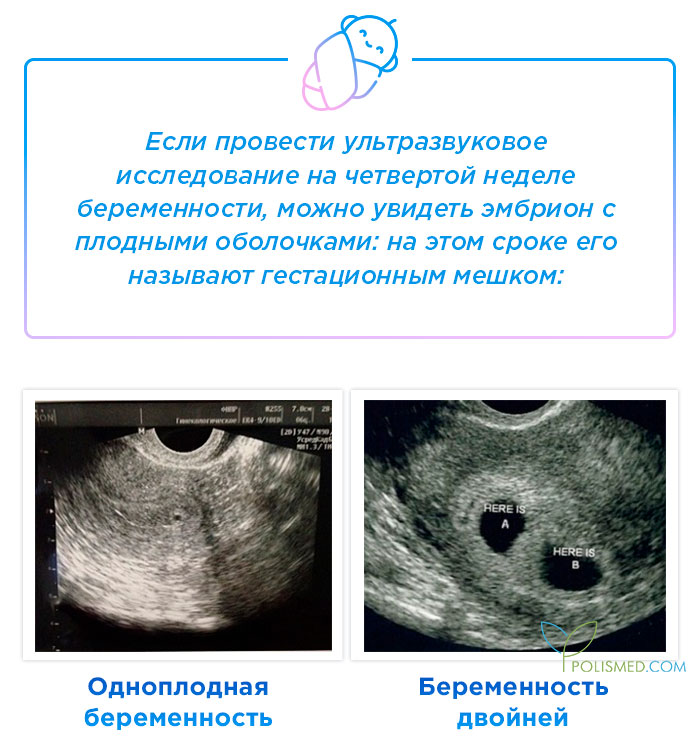 (II-1C) 5. Определить эхографию второго или третьего триместра, используемую для определения срока беременности, и объединить несколько биометрических параметров (диаметр двупариетальный, периметр грудной клетки, периметр брюшной полости и длину бедренной кости) devrait , plutôt que de n’avoir recours qu’à un seul paramètre.(II-1A) 6. Lorsque l’attribution de l’agementnel se funde sur une echographie menée au troisieme trimestre, il est difficile de confirmer avec trécision la date prévue de l’accouchement. Deux à trois semaines à la suite de cette echographie, il est recommandé de procéder à une échographie de suivi permettant d’évaluer la croissance ayant eu lieu Pendant l’intervalle entre les echographies. (III-С).
(II-1C) 5. Определить эхографию второго или третьего триместра, используемую для определения срока беременности, и объединить несколько биометрических параметров (диаметр двупариетальный, периметр грудной клетки, периметр брюшной полости и длину бедренной кости) devrait , plutôt que de n’avoir recours qu’à un seul paramètre.(II-1A) 6. Lorsque l’attribution de l’agementnel se funde sur une echographie menée au troisieme trimestre, il est difficile de confirmer avec trécision la date prévue de l’accouchement. Deux à trois semaines à la suite de cette echographie, il est recommandé de procéder à une échographie de suivi permettant d’évaluer la croissance ayant eu lieu Pendant l’intervalle entre les echographies. (III-С).
Ключевые слова: встречаться; гестационный возраст; УЗИ.
Журнал акушерства и гинекологии Канада
Если вы не помните свой пароль, вы можете сбросить его, введя свой адрес электронной почты и нажав кнопку «Сбросить пароль». Затем вы получите электронное письмо, содержащее безопасную ссылку для сброса пароля
Затем вы получите электронное письмо, содержащее безопасную ссылку для сброса пароля
Если адрес совпадает с действительной учетной записью, на адрес __email__ будет отправлено электронное письмо с инструкциями по сбросу пароля
Журнал акушерства и гинекологии, Канада
Если вы не помните свой пароль, вы можете сбросить его, введя свой адрес электронной почты и нажав кнопку «Сбросить пароль». Затем вы получите электронное письмо, содержащее безопасную ссылку для сброса пароля
Затем вы получите электронное письмо, содержащее безопасную ссылку для сброса пароля
Если адрес совпадает с действительной учетной записью, на адрес __email__ будет отправлено электронное письмо с инструкциями по сбросу пароля
Журнал акушерства и гинекологии, Канада
Если вы не помните свой пароль, вы можете сбросить его, введя свой адрес электронной почты и нажав кнопку «Сбросить пароль». Затем вы получите электронное письмо, содержащее безопасную ссылку для сброса пароля
Затем вы получите электронное письмо, содержащее безопасную ссылку для сброса пароля
Если адрес совпадает с действительной учетной записью, на адрес __email__ будет отправлено электронное письмо с инструкциями по сбросу пароля
Руководство № 388 — Определение гестационного возраста с помощью ультразвука
https://doi.org/10.1016/j.jogc.2019.04.010Get rights and contentAbstract
Цель
В помощь клиницистам в определении гестационного возраста на основе ультразвука биометрия.
Исходы
Чтобы определить, обеспечивает ли ультразвуковое датирование более точную оценку гестационного возраста, чем менструальное датирование с использованием ультразвука или без него. Предоставить специалистам по охране материнства и исследователям основанные на фактических данных рекомендации по определению гестационного возраста. Определить, какие ультразвуковые биометрические параметры лучше, когда гестационный возраст не определен. Определить, является ли ультразвуковая оценка гестационного возраста экономически эффективной.
Определить, является ли ультразвуковая оценка гестационного возраста экономически эффективной.
Доказательства
Опубликованная литература была получена путем поиска в PubMed или MEDLINE и Кокрановской библиотеке в 2013 г. с использованием соответствующей контролируемой лексики и ключевых слов (гестационный возраст, ультразвуковая биометрия, ультразвуковое датирование).Результаты были ограничены систематическими обзорами, рандомизированными контрольными испытаниями/контролируемыми клиническими испытаниями и обсервационными исследованиями, написанными на английском языке. Ограничений по датам не было. Поиски регулярно обновлялись и были включены в руководство по состоянию на 31 июля 2013 г. Серая (неопубликованная) литература была выявлена путем поиска на веб-сайтах агентств по оценке медицинских технологий и связанных с ними организаций, коллекций руководств по клинической практике, реестров клинических испытаний и национальные и международные специализированные медицинские общества.
Значения
Качество доказательств в этом документе оценивалось с использованием критериев, описанных в отчете Канадской целевой группы по профилактической медицинской помощи (таблица 1).
Польза, вред и затраты
Точное определение гестационного возраста может уменьшить индукцию родов в более поздние сроки и может улучшить акушерскую помощь за счет оптимального выбора времени необходимых вмешательств и исключения ненужных. Более точная датировка позволяет оптимально проводить пренатальные скрининговые тесты на анеуплоидию.Национальный алгоритм определения гестационного возраста может уменьшить различия в практике врачей и исследователей в Канаде. Потенциальный вред включает возможный перенос сроков, когда значительная патология плода (например, задержка роста плода или макросомия) приводит к несоответствию между ультразвуковыми биометрическими данными и клиническим гестационным возрастом. Такое переназначение может привести к упущению надлежащих или выполнению несоответствующих фетальных вмешательств.
Обобщающие заявления
- 1
При качественном и точном проведении УЗИ само по себе является более точным, чем «определенная» дата менструации для определения гестационного возраста в первом и втором триместрах (≤ 23 недель) при спонтанных зачатиях, и это лучший метод для оценки даты поставки (II).
- 2
При отсутствии более точной оценки гестационного возраста рутинное УЗИ в первом или втором триместре снижает вероятность переношенной беременности (I).
- 3
В идеале каждой беременной женщине должно быть предложено пройти УЗИ в первом триместре; однако, если доступность акушерского УЗИ ограничена, разумно использовать сканирование во втором триместре для оценки гестационного возраста (I).
Рекомендации
- 1
Длина от темени до крестца в первом триместре является лучшим параметром для определения гестационного возраста и должна использоваться при необходимости (I A).

- 2
При более чем одном сканировании в первом триместре с измерением среднего диаметра мешка или длины темени-крестца следует провести самое раннее УЗИ с длиной темени-крестца, эквивалентной как минимум 7 неделям (или 10 мм). использоваться для определения срока беременности (III Б). В идеале ультразвуковое датирование должно быть не менее 7 недель или 10 мм беременности. Однако при отсутствии своевременного оплодотворения может применяться клиническая оценка и осторожность, если единственное раннее сканирование длины темени-крестца было до 10 мм и 7 недель, и, таким образом, повторное сканирование не является обязательным.Факторы, которые следует учитывать, включают качество сканирования, метод УЗИ и всю доступную клиническую информацию.
- 3
Между 12-й и 14-й неделями длина темени-крестца и бипариетальный диаметр близки по точности. Рекомендуется использовать длину темени-крестца до 84 мм, а бипариетальный диаметр использовать при измерениях > 84 мм (II-1 A).

- 4
Если для определения гестационного возраста используется сканирование во втором или третьем триместре, для определения гестационного возраста следует использовать комбинацию нескольких биометрических параметров (бипариетальный диаметр, окружность головы, окружность живота и длина бедренной кости). , а не один параметр (II-1 A).
- 5
Когда назначение срока беременности основано на УЗИ в третьем триместре, трудно подтвердить точную дату родов. Последующее наблюдение за интервальным ростом рекомендуется через 2-3 недели после УЗИ (III C).
Ультразвук
Гестационный Возраст
Знакомства
Собещения
АртАссистентная репродуктивная технология
Рекомендуемые статьи Статьи (0)
Просмотреть полный текст © 2019 Общество акушеров и гинекологов Канады / ЛА Канадское общество акушеров и гинекологов.Опубликовано Elsevier Inc. Все права защищены.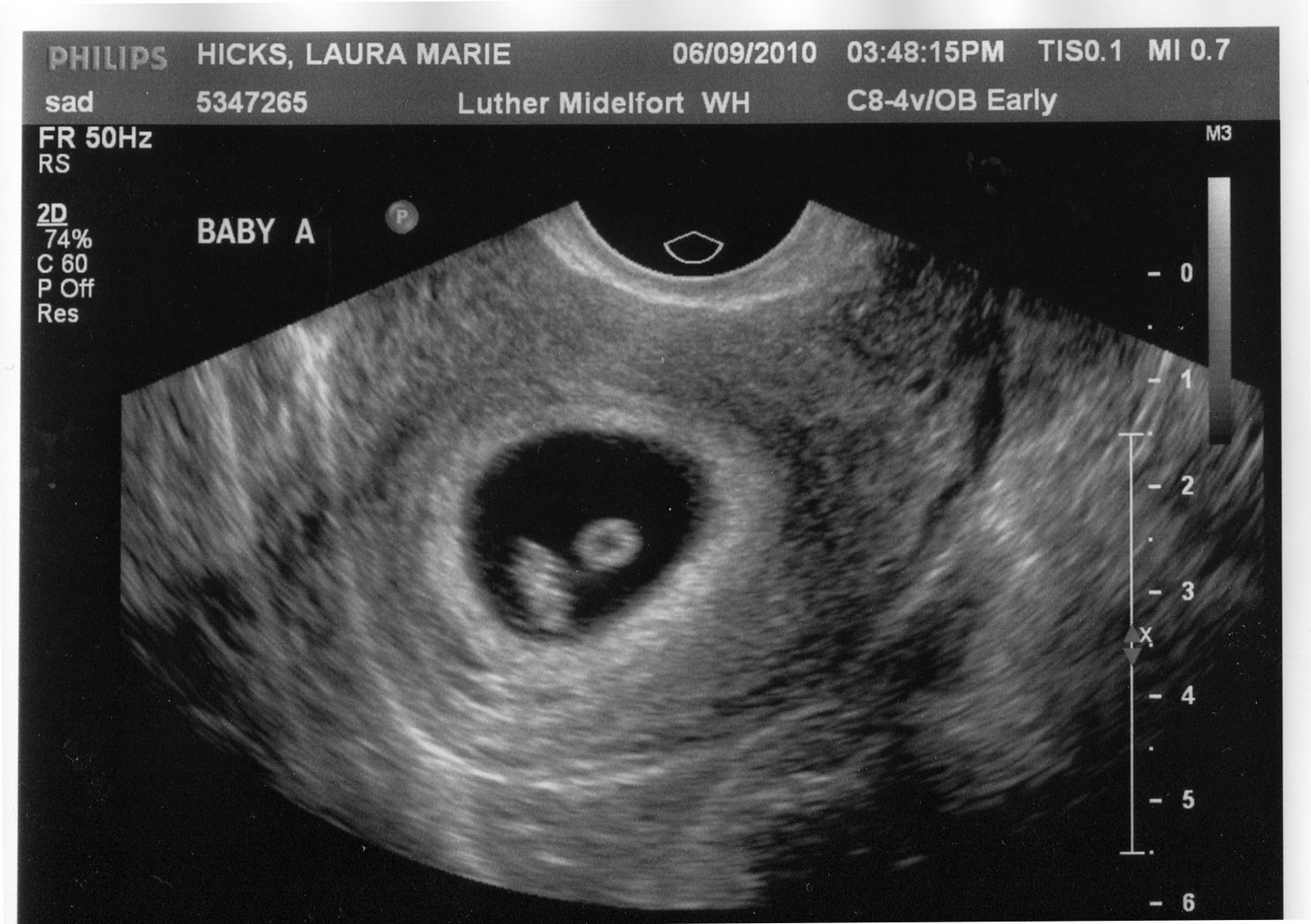
Рекомендованные статьи
Ссылки на статьи
| Определения | наилучшая акушерская оценка гестационного возраста младенца (ГВ) в полных неделях основана на окончательной оценке клиницистом срока беременности. Для врача: Наилучшая расчетная дата родов (EDD) определяется по дате последней менструации (LMP), если она подтверждается ранним ультразвуковым исследованием.Если УЗИ не проводится или неизвестно, наилучшая ЭДД определяется по НДМ. Если LMP неизвестна или не согласуется с ранним ультразвуковым исследованием, лучший EDD определяется ранним ультразвуковым исследованием. Для родов в результате использования вспомогательных репродуктивных технологий наилучшая ПДР основана на известной дате оплодотворения.* Точная датировка беременности важна для улучшения результатов и является обязательным условием исследований и общественного здравоохранения. | Инструкции | Для неврачебного персонала: Введите окончательную наилучшую акушерскую оценку гестационного возраста младенца за полных недель . OE должен основываться на оценке врачом гестационного возраста на момент родов. Найдите самую последнюю оценку гестационного возраста в записях (это часто можно найти в записях о родах в разделе «гестационный возраст»). Если самый последний срок беременности датирован датой рождения ребенка или позже, введите эту оценку. Если самый последний срок беременности датирован 90 176 до 90 177 даты родов, добавьте количество дней между самым последним сроком беременности и датой родов к расчетному сроку беременности. Например, если самый последний срок беременности в записях составляет 32 недели, 5 дней и датирован 24 марта, а дата родов — 31 марта, добавьте 7 дней к сроку беременности, чтобы получить итоговое значение 33 недели. Гестационный возраст для OE указывается в полных неделях.Если OE включает часть недели (например, 33 недели, 5 дней), всегда округляйте до ближайшей целой недели (например, 33 недели). Если окончательная наилучшая акушерская оценка срока беременности не может быть найдена, найдите наилучшую акушерскую предполагаемую дату родов (EDD) и рассчитайте OE, как показано ниже. Если и EDD, и OE неизвестны, введите «неизвестно». Если дата поставки предшествует EDD, используйте следующий расчет:
Если дата поставки наступает после ЭДД, используйте следующий расчет:
|
|---|
Ультразвуковая оценка гестационного возраста Статья
Непрерывное обучение
Оценка гестационного возраста с помощью эхографии является важным элементом оценки состояния беременной женщины в любом медицинском учреждении. Медицинские работники, осуществляющие уход за беременными женщинами, должны уметь пользоваться основными сонографическими методами для определения гестационного возраста плода, что помогает направлять уход как за плодом, так и за беременной женщиной. В этой статье рассматриваются сонографические виды, изображения и параметры, используемые для определения гестационного возраста при беременности.
Медицинские работники, осуществляющие уход за беременными женщинами, должны уметь пользоваться основными сонографическими методами для определения гестационного возраста плода, что помогает направлять уход как за плодом, так и за беременной женщиной. В этой статье рассматриваются сонографические виды, изображения и параметры, используемые для определения гестационного возраста при беременности.
Цели:
- Опишите соответствующий выбор датчиков и исследований для подтверждения гестационного возраста на основе предполагаемого или зарегистрированного гестационного возраста.
- Кратко опишите сонографические методы измерения гестационного возраста в первом триместре.
- Общие сонографические методы измерения гестационного возраста во втором и третьем триместре
- Объясните, как межпрофессиональная команда может использовать сонографические изображения, изображения и параметры для определения гестационного возраста при беременности, что приводит к улучшению результатов лечения пациентов.

Введение
Сонографию можно использовать на разных сроках гестационного развития для определения возраста растущего плода.Определение правильного возраста влияет на дальнейший уход за женщиной и плодом и может повлиять на даты, которые определяют жизнеспособность плода, ожидаемую дату родов и соответствующую скорость роста. Самый точный метод определения гестационного возраста — это период с 8 по 12 неделю, когда можно определить длину темени и крестца, а плод находится в наибольшей и наиболее стабильной скорости роста. [1] [2]
Более ранние и более поздние периоды развития также могут оставаться полезными в соответствующем клиническом контексте для подтверждения дат.Удобно, что портативные ультразвуковые аппараты, используемые в местах оказания медицинской помощи, могут быть столь же точными, как и аппараты более высокого класса, при определении гестационного возраста.[3]
Анатомия и физиология
Есть три идентифицируемые на УЗИ структуры, которые появляются последовательно в течение первого триместра; гестационный мешок, желточный мешок и зародышевый полюс. Гестационный мешок появляется примерно через 30 дней после начала последнего менструального цикла.[1] Он выглядит как небольшая гипоэхогенная структура возле дна матки. Гестационный мешок представляет собой хорионический мешок и увеличивается примерно на 1 мм в день после того, как становится видимым.
Гестационный мешок появляется примерно через 30 дней после начала последнего менструального цикла.[1] Он выглядит как небольшая гипоэхогенная структура возле дна матки. Гестационный мешок представляет собой хорионический мешок и увеличивается примерно на 1 мм в день после того, как становится видимым.
Появляющийся внутри плодного яйца желточный мешок представляет собой маленькое круглое гиперэхогенное кольцо, которое появляется примерно на 35-й день или между 5 и 6 неделями, считая от начала последнего менструального цикла. Желточный мешок также растет примерно на 1 мм в день примерно до 9 недель, когда он начинает регрессировать. Желточный мешок менее полезен для определения гестационного возраста.[2]
Эмбриональный полюс сначала выглядит как небольшая линейная структура, конгруэнтная желточному мешку, что дает вид «перстня с печаткой». Этот зародышевый полюс является первой структурой, которую можно измерить, чтобы получить длину от темени до крестца и дать точную дату гестационного возраста. Эмбриональный полюс разовьет головную и каудальную части, которые сначала кажутся обернутыми или плотно согнутыми к эмбриону. Когда они начинают раскрываться и появляются конечности, можно получить первые истинные измерения длины темени-крестца.Дифференциация между плодом и эмбрионом происходит примерно через 9 недель после завершения органогенеза, и развивающийся плод сосредотачивается на созревании и дальнейшем развитии существующих структур.[1]
Эмбриональный полюс разовьет головную и каудальную части, которые сначала кажутся обернутыми или плотно согнутыми к эмбриону. Когда они начинают раскрываться и появляются конечности, можно получить первые истинные измерения длины темени-крестца.Дифференциация между плодом и эмбрионом происходит примерно через 9 недель после завершения органогенеза, и развивающийся плод сосредотачивается на созревании и дальнейшем развитии существующих структур.[1]
Показания
Определение гестационного возраста показано любой беременной женщине с неизвестной датой последнего менструального цикла для подтверждения предполагаемых дат или любой пациентке с неизвестной датой гестационного возраста.
Противопоказания
Нет известных противопоказаний к использованию сонографии для оценки гестационного возраста.Тем не менее, практикующие врачи должны убедиться, что они используют наименьшее количество ультразвуковой энергии в течение как можно более короткого времени для получения точной информации.
Оборудование
Предполагаемый до обследования срок беременности должен определять выбор прикроватного ультразвукового датчика. Низкочастотный криволинейный зонд для трансабдоминального метода почти так же точен, как эндовагинальное исследование после 6 недель, и предпочтительнее для гестационного возраста более 8 недель.Внутриполостной зонд лучше всего использовать при предполагаемом сроке беременности менее 12 недель. Поскольку в период от 8 до 12 недель способность датчика обнаруживать соответствующие структуры в некоторой степени перекрывается, в этот период времени можно использовать любой датчик, и может потребоваться использование обоих датчиков для адекватной визуализации гестационного мешка, желточного мешка и эмбриональный полюс. В этом случае рекомендуется начать с криволинейного зонда и трансабдоминального исследования. Если оператор не может визуализировать необходимые структуры, переключитесь на внутриполостной зонд и эндовагинальное исследование. [2]
[2]
Подготовка
Общая и плановая очистка и техническое обслуживание датчиков должны выполняться в соответствии с инструкциями производителя по эксплуатации. Изображения лучше всего получать в положении пациентки на спине при использовании криволинейного датчика и в положении для литотомии при использовании эндовагинального доступа с внутриполостным датчиком. Для трансабдоминального исследования рекомендуется, чтобы у пациента был полный мочевой пузырь или он не опорожнялся в последнее время, чтобы использовать заполненный мочой мочевой пузырь в качестве эхогенного окна.На криволинейный датчик следует нанести небольшое количество геля и просканировать брюшно-тазовую область в продольной и короткой осях.
При трансвагинальном исследовании пациентке рекомендуется опорожнить мочевой пузырь непосредственно перед исследованием, поскольку шейка матки служит подходящим окном при таком подходе, а полный мочевой пузырь может сместить анатомию матки до такой степени, что обнаружение и измерение беременность может быть сложной. Внутриполостной датчик подготавливают, помещая небольшое количество геля для ультразвуковых исследований на кончик датчика и накладывая крышку датчика (которая часто имеет предварительно помещенный на место гель для ультразвуковых исследований) поверх внутриполостного датчика.Затем можно нанести вазелиновый гель на покрытие перед помещением в свод влагалища.
Внутриполостной датчик подготавливают, помещая небольшое количество геля для ультразвуковых исследований на кончик датчика и накладывая крышку датчика (которая часто имеет предварительно помещенный на место гель для ультразвуковых исследований) поверх внутриполостного датчика.Затем можно нанести вазелиновый гель на покрытие перед помещением в свод влагалища.
Техника
Изображения растущего плода в матке можно получить в поперечной и сагиттальной плоскостях как с криволинейного, так и с внутриполостного зондов. После того, как беременность идентифицирована и получены изображения, существует несколько методов определения гестационного возраста с использованием предполагаемого возраста, основанного на датах последнего менструального цикла или физическом осмотре.
Первый триместр
Наиболее точное время для определения гестационного возраста — первый триместр, точнее, между 8 и 12 неделями.[1][4] В этот период отмечаются самые быстрые и стабильные темпы роста, и гестационный возраст можно точно оценить с точностью до 5 дней. [1][5] Средний диаметр плодного яйца и длина макушки-крестца используются в первом триместре для определения гестационного возраста.
[1][5] Средний диаметр плодного яйца и длина макушки-крестца используются в первом триместре для определения гестационного возраста.
Гестационный мешок: Гестационный мешок можно впервые увидеть примерно через 5 недель при трансвагинальном исследовании и через 6 недель при трансабдоминальном исследовании.Он растет примерно на 1 мм в день, и измерения становятся менее точными, когда он достигает размера 14 мм. Гестационный возраст эмбриона определяется путем измерения среднего диаметра мешка, измеренного от внутренней стенки до внутренней стенки мешка. Если плодный мешок не полностью круглый, то его можно измерить, используя три ортогональных расстояния от внутренней части мешка, используя сагиттальную и поперечную проекции.[1] Затем средний диаметр мешка либо сравнивают с таблицей значений, либо вводят в регрессионную модель, либо вводят в ультразвуковой аппарат, определяя предполагаемый возраст с помощью предварительно настроенных калькуляторов в «акушерском» режиме.[7][8][9]
Длина от темени до крестца: из методов первого триместра длина от темени до крестца является наиболее точным для определения гестационного возраста.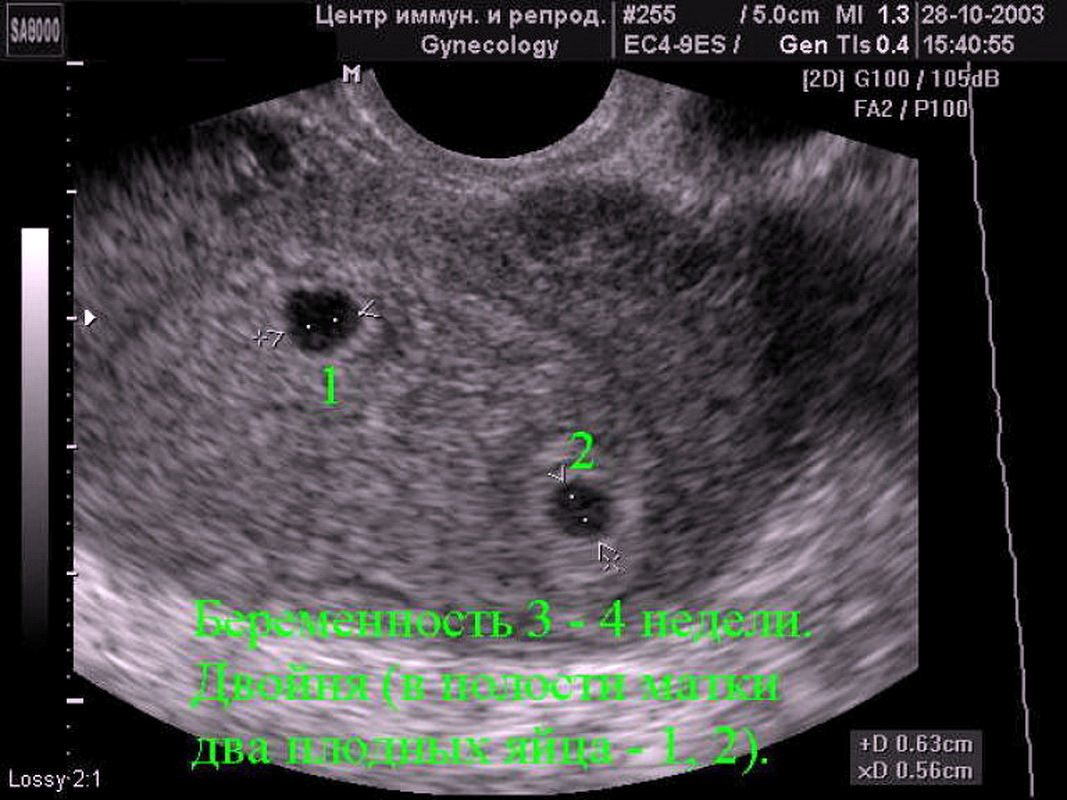 [4] Это впервые измеряется примерно через 6 недель, когда эмбрион появляется на краю желточного мешка в виде линейной гиперэхогенной структуры. Он наиболее точен в период от 6 до 10 недель в период наиболее быстрого и стабильного роста. Его можно измерить примерно до 14 недель, а точность составляет от 3 до 8 дней. [1] [2] По мере развития эмбриона измерение проводится от самой наружной головной части до крестца, исключая из измерения конечности и желточный мешок.Большинство ультразвуковых аппаратов определяют возраст врача УЗИ на основе этих измерений. Если это невозможно, эта оценка будет предоставлена со ссылкой на опубликованные таблицы или регрессионные модели.[8][10][9]
[4] Это впервые измеряется примерно через 6 недель, когда эмбрион появляется на краю желточного мешка в виде линейной гиперэхогенной структуры. Он наиболее точен в период от 6 до 10 недель в период наиболее быстрого и стабильного роста. Его можно измерить примерно до 14 недель, а точность составляет от 3 до 8 дней. [1] [2] По мере развития эмбриона измерение проводится от самой наружной головной части до крестца, исключая из измерения конечности и желточный мешок.Большинство ультразвуковых аппаратов определяют возраст врача УЗИ на основе этих измерений. Если это невозможно, эта оценка будет предоставлена со ссылкой на опубликованные таблицы или регрессионные модели.[8][10][9]
Второй триместр
Изменения в росте, генетические вариации и различия в свойствах растущего плода делают определение гестационного возраста во втором и третьем триместрах менее точным. Использование нескольких методов кажется более точным, чем использование одного измерения.На этих этапах разработки обычно используются пять методов. [4][11][12]
[4][11][12]
Длина от темени до крестца: длина от темени до крестца может быть измерена примерно до 14 недель беременности. Между 12-й и 14-й неделями это измерение эквивалентно бипариетальному измерению.[10] Как только размер темени и крестца достигнет 84 мм, следует использовать бипариетальный метод.[2] Метод измерения длины темени во втором триместре такой же, как и для первого триместра. Точность в этот период времени меньше, и можно точно определить срок беременности с точностью до 8 дней.
Бипариетальный диаметр: эта форма измерения точна в пределах от 3 до 8 дней в первом триместре и от 7 до 12 дней во втором, и на нее влияют различные формы черепа.[2] Бипариетальный диаметр измеряется в аксиальной плоскости с датчиком в положении, позволяющем получить симметричные изображения обоих полушарий. Изображение должно содержать таламус и полость прозрачной перегородки. Ультразвуковые штангенциркули следует располагать на внешних краях стенки черепа, которые находятся ближе всего друг к другу, и на внутренней стенке черепа, на краях, наиболее удаленных друг от друга. [2]
[2]
Окружность головы. Окружность головы определяется точно в течение 7–12 дней, и во втором триместре она может быть наиболее точной. Окружность получается в той же плоскости, что и бипариетальный диаметр, измеряя окружность черепа.[2]
Окружность живота: Точность этого измерения во втором триместре составляет от 7 до 15 дней. Он получается в осевой поперечной плоскости в точке бифуркации воротной вены и должен включать желудок. Из-за вариаций роста, сгибания плода и других положений его точность сильно варьируется.[2]
Длина бедренной кости: во втором триместре это измерение имеет точность примерно от 7 до 17 дней.[13] Его измеряют зондом, перпендикулярным длине бедренной кости, и измеряют длину кости, не включая хрящ. Его длина меняется в зависимости от этнической принадлежности и может зависеть от различных болезненных процессов.
Третий триместр
Окружность живота и длина бедра используются в третьем триместре для определения гестационного возраста. [2][13] Эти измерения получают, как описано во втором триместре.Во время третьего триместра датировка менее точна, поэтому необходимо провести повторное тестирование и наблюдение.
[2][13] Эти измерения получают, как описано во втором триместре.Во время третьего триместра датировка менее точна, поэтому необходимо провести повторное тестирование и наблюдение.
Окружность живота: В течение третьего триместра окружность живота измеряется с точностью до 18–35 дней с использованием того же метода, что и во втором триместре.[2]
Длина бедренной кости: В течение этого триместра длина бедренной кости измеряется с точностью до 21 дня с использованием того же метода, что и во втором триместре.[2]
Осложнения
Метаанализ 2009 года показал, что УЗИ во время беременности безопасно.[14] Некоторые из основных осложнений, по-видимому, связаны с точностью гестационного возраста и влиянием, которое может оказать на дальнейший уход за женщиной или ее плодом. Также важно отметить, что при наличии внематочной беременности на дне матки может появиться псевдоплодное яйцо. Измерение и неправильный диагноз этого вывода могут ввести в заблуждение медицинскую бригаду, что приведет к серьезным последствиям, связанным с замершей внематочной беременностью.
Клиническое значение
Получение правильного гестационного возраста может иметь несколько последствий для ухода за плодом.[15] Это включает определение жизнеспособности плода и необходимость применения определенных мер по спасению жизни. Предполагаемые даты родов также будут определять более поздние подходы к родам, например, следует ли выполнять кесарево сечение или индукцию родов на основе полученных более ранних сроков беременности. Скорость роста и определение размера также будут зависеть от правильной датировки.
Улучшение результатов команды здравоохранения
Поскольку гестационный возраст лучше всего определяется в первом триместре, и особенно примерно на 7-й неделе гестационного возраста, эти измерения должны быть задокументированы для других поставщиков медицинских услуг и медицинских работников в межпрофессиональной команде для использования в дальнейшем уходе за пациентом по мере развития беременности, для достижения оптимальных результатов как для матери, так и для ребенка. [Уровень 5]
[Уровень 5]
УЗИ в месте оказания медицинской помощи часто используется для этого определения, и идеальным методом обмена результатами УЗИ является передача изображений в медицинскую карту пациента, а также заметки о процедуре с подробным отчетом находки. Любое обнаружение при измерении плодного яйца, которое может иметь отношение к псевдогестационному мешку , требует дальнейшего исследования, чтобы убедиться в отсутствии внематочной беременности, поскольку это может быть опасным для жизни. Члены межпрофессиональной медицинской бригады должны общаться и координировать действия, чтобы обеспечить надлежащее последующее наблюдение или неотложную консультацию, если есть опасения по поводу внематочной беременности.
.

 — до 20 см,
— до 20 см,

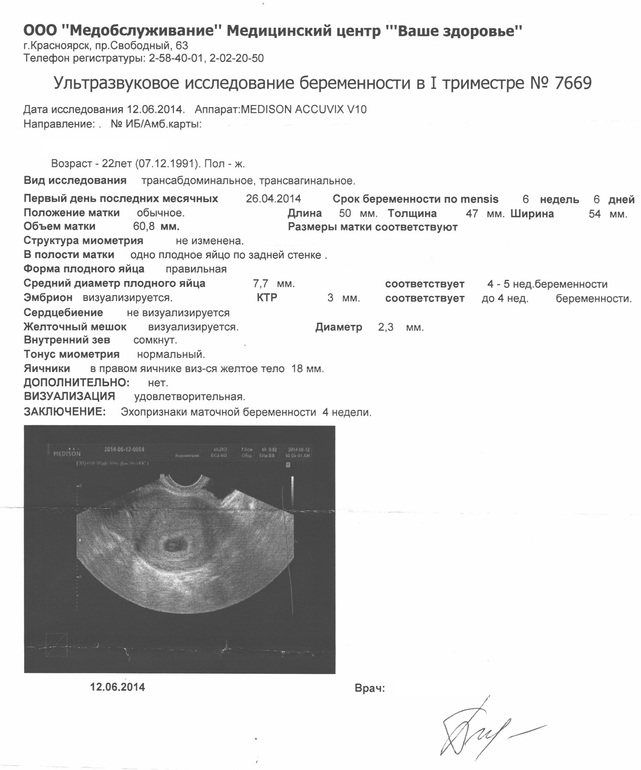 Но при отсутствии болей внизу живота, кровянистых выделений и других признаков угрожающего выкидыша ультразвуковые данные, свидетельствующие об угрозе, необходимо интерпретировать, как чисто аппаратный феномен. Аналогом выражения «угроза по УЗИ» может быть выражение «головная боль по анализу мочи».
Но при отсутствии болей внизу живота, кровянистых выделений и других признаков угрожающего выкидыша ультразвуковые данные, свидетельствующие об угрозе, необходимо интерпретировать, как чисто аппаратный феномен. Аналогом выражения «угроза по УЗИ» может быть выражение «головная боль по анализу мочи».
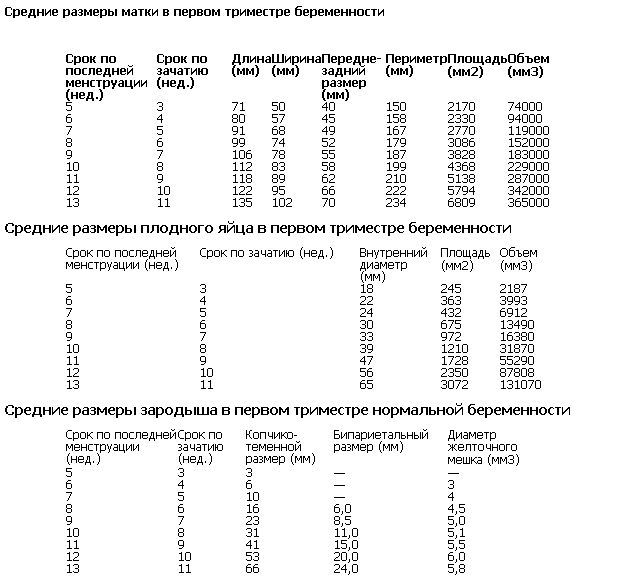 При наличии этнической долихо- или брахицефалии измерение окружности головы точнее, чем бипариетальный диаметр.
При наличии этнической долихо- или брахицефалии измерение окружности головы точнее, чем бипариетальный диаметр.
 д.
д.
 Это основной критерий определения срока беременности по УЗИ и наличия/отсутствия отклонений в развитии.
Это основной критерий определения срока беременности по УЗИ и наличия/отсутствия отклонений в развитии. Датчик вводят во влагалище, используя индивидуальный презерватив и проводящий гель. Такое УЗИ позволяет визуализировать недоступные при абдоминальном обследовании участки и получить дополнительную информацию о состоянии плода.
Датчик вводят во влагалище, используя индивидуальный презерватив и проводящий гель. Такое УЗИ позволяет визуализировать недоступные при абдоминальном обследовании участки и получить дополнительную информацию о состоянии плода.

 Наилучшая предполагаемая дата родов должна быть четко задокументирована в медицинских записях.*
Наилучшая предполагаемая дата родов должна быть четко задокументирована в медицинских записях.* 5 дней.
5 дней.
