Ревматизм у детей: симптомы и лечение
Ревматизм редко поражает пожилых людей. Его главная мишень — дети в основном школьного возраста. Дошколята болеют значительно реже, причем чем меньше возраст ребенка, тем опаснее последующий рецидив. Ввиду серьезности разрушительных последствий этого заболевания для детей в медицинской области выделен отдельный раздел, занимающийся непосредственно детским ревматизмом. Каковы же причины и признаки этого недуга, возможно ли вылечить ревматизм у детей, и как не допустить его?

Диагностика и лечение ревматизма у детей
Причины детского ревматизма
Причины ревматизма у детей связаны в первую очередь с частой стрептококковой инфекцией:
- ангиной
- скарлатиной
- тонзиллитом
- катаром дыхательных путей
- фарингитом и т. д.
Ревматизм или инфекционный артрит?
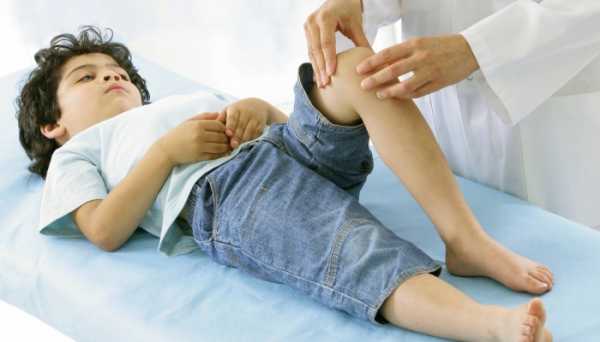
Родители часто замечают, что во время простуд дети часто жалуются на боли в ножках.
Обычно после приема антибиотиков и нестероидных противовоспалительных препаратов (ибупрофена, аспирина, индометацина и др.) суставные боли утихают.
Такие признаки не обязательно свидетельствуют о ревматизме:
В большинстве случаев у детей диагностируется постинфекционный артрит, который проходит вместе с самой инфекцией.
Насторожить должны появившиеся во время или после заболевания признаки:
- Жалобы ребенка на боль в сердце.
- Шумы в сердце, прослушиваемые стетоскопом.
- Симптомы одышки и отечности в конечностях.
- Посинение носогубного треугольника.
- Бледность кожи.
Данные симптомы говорят о ревмокардите — главном признаке ревматизма.
При их наличии необходима инструментальная диагностика сердца: электрокардиограмма и функциональная кардиограмма.
Классификация ревматизма
Ревматологи классифицируют ревматизм сразу по нескольким признакам:
- по фазе активности;
- клинико-анатомической картине поражения сердца или других систем и органов;
- по характеру течения болезни;
- по функциональной характеристике кровообращения.
Фазы активности
Есть две основные фазы активности ревматизма:
Активная и неактивная.

Активную фазу сегодня по клиническим симптомам и параметрам диагностики разделяют на три степени:
- первая — слабовыраженная;
- вторая — умеренная;
- третья — тяжелая
Особенности активной фазы:
- Во всех трех степенях активного ревматизма присутствуют симптомы ревмокардита или других заболеваний.
- Даже если нет внешних проявлений, они обнаруживаются лабораторными и инструментальными исследованиями.
- В активной фазе, помимо плохого самочувствия, могут наблюдаться:
- высокая температура
- превышение СОЭ
- лейкоцитоз
- лимфоцитоз
- эозинофилия
- С-реактивный белок
В неактивной фазе заболевания нет ни клинических, ни диагностических признаков заболевания — ревматизм у детей протекает в скрытой форме.
Клиническая картина
Сердечные патологии в активной фазе делятся на три основных типа:

- Первичный ревмокардит — без признаков порока клапанов.
- Возвратный ревмокардит — с признаками порока клапанов:
- миокарда
- эндокарда
- перикарда
- панкардита
- коронарита
(Локализация поражения уточняется рентгеном или УЗИ).
- Ревматизм без явных изменений в сердце
В неактивной, вялотекущей фазе ревматизма могут развиться различные виды пороков сердца и ревматический миокардиосклероз.
Помимо сердечных нарушений, возможны другие системные проявления ревматизма в виде:
- полиартрита
- плеврита или пневмонии
- абдоминального синдрома
- гепатита
- нервной хореи
- васкулитов
- кожных поражений
- нефрита и т. д.
Характер течения ревматизма
Течение ревматизма может быть различным по своему характеру:
- Острым — с внезапным началом, признаками активности второй-третьей степени.
- Длительность периода — 2 — 3 месяца.
- Подострым — симптомы проявляются не сразу, активность второй степени, возможны обострения.
- Эта фаза может длиться от трех месяцев до полугода.
- Затяжным — симптомы соответствуют первой-второй степени активности, а лечение безрезультативное.
- Период затягивается больше шести месяцев.
- Непрерывно-рецидивирующим — приступы постоянно повторяются, ремиссии невыраженные, могут наблюдаться все три степени активности.
- Заболевание может длиться больше года.
- Латентным — это ревматизм без видимых симптомов, но с плохими последствиями, вплоть до пороков сердца.
- Болезнь принимает длительную хроническую форму.
- Латентная форма чаще бывает в неактивной фазе, но может быть и в активной.
Функции кровообращения
Есть четыре степени нарушения ФК:
- Н0 — признаков нарушения нет;
- Н1 — первая степень недостаточности кровообращения;
- Н2 — вторая степень;
- Н3 — третья степень.
Симптомы ревмокардита у детей
Симптомы миокардита
При первичном ревмокардите у детей преимущественно поражается миокард.
- Температура повышается.
- Самочувствие ребенка, аппетит и сон ухудшаются.
- В области сердца могут быть боли и дискомфорт.
- Границы сердца расширены, тоны приглушены, в верхней части систолические шумы.
- ЭКГ отражает типичные для миокардита изменения
Симптомы эндокардита
Спустя две-три недели после перенесенной инфекции существует угроза возвратного ревмокардита, при котором в основном происходит поражение эндокарда. Эндокардит может стать предпосылкой будущего порока сердца.
При эндокардите наблюдаются такие проявления:
- Повышение температуры до 39 °C.
- Ухудшение самочувствия и усиление бледности кожных покровов.
- Гипертрофия левого желудочка и расширение левых границ сердца.
- Нарастание систолического шума и появление диастолических шумов слева в области второго-третьего подреберья.
- ЭКГ обычно без изменений.
Нужно отличать ревматический эндокардит от пристеночного поражения эндокарда при системной красной волчанке, которое не приводит к пороку сердца.
Симптомы перикардита
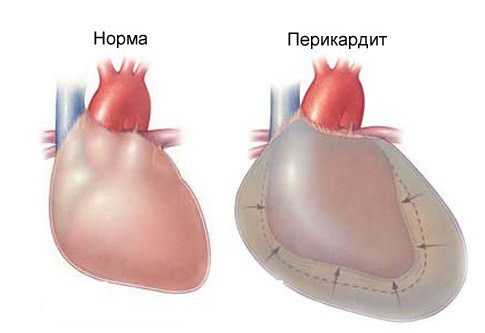
Ревматизм может привести к воспалению сердечной сумки — перикардиту со следующими симптомами:
- Сильные сердечные боли, отдающие в подложечную область.
- При сухом перикардите прослушивается шум от трения перикарда.
- При экссудативном перикардите (серозном, гнойном или геморрагическом) возникают следующие проявления:
- одышка и сердечная недостаточность;
- увеличение печени, она плотна на ощупь, возможен также асцит;
- больному легче в сидячем наклонном положении
- одутловатость лица, цианоз, отечность ног;
- тоны сердца слабые, шумы не слышны;
- при сращении листков перикарда работа сердца затруднена, что ведет к сердечной недостаточности;
- на рентгене заметны увеличенные границы сердечной тени с отсутствием пульсации по ее краям;
- пульс не наполненный, с исчезновением на вдохе.
Гнойный перикардит имеет крайне плохой врачебный прогноз и требует немедленного врачебного вмешательства.
Что такое панкардит
Иногда ревматизм протекает в самой тяжелой форме, при которой поражаются все сердечные оболочки и наблюдаются симптомы миокардита, эндокардита и перикардита. Поражение всех оболочек сердца называется панкардитом.
Панкардит встречается у детей очень редко, при рецидивном и бурном течении ревматизма у больных с пороками сердца.
Симптоматика при нем критически тяжелая:
- Кинжальная боль в сердце, животе, рвота.
- Одышка и бледный цианоз.
- Печень и селезенка увеличены.
- Снижение артериального давления и повышение венозного.
- Суточный размах температур.
- Тяжелая степень сердечной недостаточности.
- На рентгене — сердце шаровидной или треугольной формы.
- ЭКГ показывает снижение вольтажа всех зубцов.
Внесердечные проявления ревматизма у детей
Полиартрит
Ревматизм у детей может иметь суставные проявления, которые при первичном миокардите даже предшествуют сердечным симптомам:
- «Летучие», то есть переходящие с одного сустава на другой, боли.
- Небольшая припухлость в области суставов, краснота.
- Ревматизм суставов у маленьких детей часто протекает с непостоянными болями в суставах без клинических изменений в них.
- В отличие от инфекционного, артрит ревматоидный поражает не мелкие, а средние суставы:
- коленный, лучезапястный, локтевой, голеностопный.
- Полиартрит у детей при ревматизме обычно долго не тянется и проходит в течение нескольких дней после приема антибактериальных и противовоспалительных средств.

Абдоминальный синдром
Абдоминальный синдром у детей иногда может наблюдаться в первые дни заболевания ревматизмом.
Он проявляется:
- болями в животе неясной локализации;
- рвотой, головными болями, высокой температурой;
- повышение РОЭ до 40 — 50 мм.
По симптомам абдоминальный синдром напоминает аппендицит. В отличие от аппендицита:
- боли при АС непостоянны;
- в период сна напряжение брюшных мышц и боли при пальпации отсутствуют.
Почечные заболевания
- Обычно расстройство в работе почек у детей происходят из-за токсикоза, вызванного стрептококками, и проходит без специального лечения после ликвидации инфекционного очага.
- В первые дни в моче обнаруживается белок и единичные эритроциты.
- Ревматический нефрит может приключиться при третьей степени активности и обычно имеет гематурическую форму с благоприятным течением.
- Ревматический нефрит требует усиленной антиревматической и специальной почечной терапии.
- При недостаточности кровообращения второй-третьей степеней у детей, больных ревматизмом может развиться синдром застойной почки.
Поражения кожи
- Чаще всего у детей при ревматизме образуются немногочисленные плоские кольцевидные эритемы:
- цвет кожных высыпаний бледно-розовый;
- месторасположение — грудь, спина, плечи;
- кожная сыпь не вызывает зуда и не оставляет после себя следов.
- При активной фазе может наблюдаться уртикарная сыпь (крапивница):
- ярко-розовые волдыри, выступающие над кожей;
- высыпания могут занимать большую поверхность и вызывать жжение и зуд.
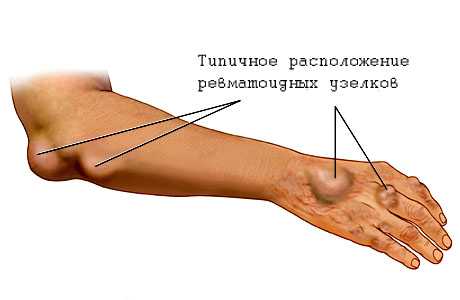
- Ревматические узелки у детей возникают редко и в основном при тяжелом ревматизме:
- они расположены либо возле больных суставов, либо на ладонях;
- безболезненны и неподвижны из-за спайки с сухожилиями;
- размеры — от маленького просяного зернышка до крупного ореха.
Хорея у детей
Хорея — нервное заболевание и главная отличительная особенность детского ревматизма.

Признаками ревматической хореи являются:
- поведенческие расстройства
- гиперкинезы
- нарушения координации
- атония мышц
Клинически это проявляется так:
- Ребенок становится очень раздражительным, беспричинно и непрерывно гримасничает.
- Все движения бесконтрольные, причем двигается все:
- конечности, мышцы лица и шеи;
- Ни сидеть, ни кушать ребенок не может, портится почерк;
- Из-за мышечной слабости трудно ходить, все предметы выпадают из рук.
- То, что это- не обычная капризность, а нервная хорея, помогают выяснить следующие тесты:
- Тест Филатова — если взять в свои руки руку ребенка, то ощущаются легкие подергивания.
- Тест Черни — во время вдоха передняя брюшная стенка не выпячивается, а втягивается.
- Симптом глаз и языка — ребенок не может одновременно закрыть глаза и высунуть язык.
- Симптом мышечной атонии «дряблые плечи» — при поднятии за подмышки плечи уходят вверх, и голова оказывается между ними.
- Пальце-носовая проба — промахивание при попытках коснуться указательным пальцем кончика носа говорит о расстройстве координации движений.
Хорея может затягиваться до трех месяцев и сопровождается эндокардитом, а иногда может протекать в паралитической форме.
Диагностика ревматизма у детей
- Диагностика ревматизма у больных детей начинается с осмотра у детского врача или ревматолога:
- определяется наличие боли и припухлости в суставах;
- измеряются температура, пульс и давление;
- прослушивается сердце;
- при наличии неврологических признаков проводится тестирование.
- Затем врачом определяется план лабораторной диагностики:
- Общий анализ крови с обязательным определение уровней лейкоцитов, СОЭ, лимфоцитов, нейтрофилов.
- Биохимический анализ крови (тест на С-реактивный белок).
- Бактериологический анализ (на посев) — для определения типа бактерии и подбора антибиотика.
- Инструментальная диагностика проводится в основном для обследования сердца. В нее входят:
- рентген — для определения размеров сердца, симптомов ревмокардита и пороков сердечных клапанов;
- ЭКГ (электрокардиограмма) — определение ритмов сердца, симптомов миокарда и панкардита;
- ФКГ (функциональная кардиограмма) — диагностика сердечных тонов и шумов.
Лечение ревматизма у детей
Стационарное лечение
Первый этап лечения больного ревматизмом ребенка обязательно проходит в стационаре, куда он помещается на срок от шести до восьми недель.
Первые две недели выдерживается строгий постельный режим.

Назначаются препараты:
- Ацетилсалициловая кислота — из расчета от 0.15 до 0.2 г в день на каждый год возраста ребенка;
- Салицилат натрия — по 0.5 г\сут на каждый год;
- Амидопирин — по 0.15 г с таким же расчетом.
В такой дозе препараты назначают две недели, затем постепенно снижают дозировку.
Медикаментозное лечение ведется два — два с половиной месяца.
- При инфекционном стрептококковом очаге проводится антибактериальная терапия пенициллином (первые две недели), а затем бициллином-5
- При выявлении миокардита или эндокардита назначается преднизолон по 0.5 — 1 мг на один кг веса ребенка (суточная норма — не больше 30 мг).
- Кортикостероиды (дексаметазон, триамсинолон) назначают при второй -третьей степени активности ревматизма.
- При недостаточности кровообращения предписываются сердечные гликозиды (например, строфантин) и диуретики.
- Сердечные боли, плохой сон требуют лечения фенобарбиталом, бромуралом.
- Если есть суставные проявления, медикаментозное лечение дополняется физиотерапией.
- Лечение хореи ведется седативными средствами и снотворными:
- бром, валериана, хлоралгидрат, люминал, барбамил, барбитурат;
- при хорее нужно создать обстановку покоя, из питания исключить возбуждающие и раздражающие продукты (кофе, шоколад, острые специи).
Санаторное лечение
Второй этап лечения проводится в местном санатории, в котором проводятся:
- антирецидивная терапия
- лечебная гимнастика
- витаминотерапия и т. д.
Лечение ревматизма у детей — длительный и тяжелый процесс.
Все это время очень важно:
- поддерживать хороший психологический настрой ребенка, часто общаться с ним;
- обязательно проветривать помещение;
- обеспечить полноценным питанием с преобладанием молочных и растительных продуктов.
Профилактика ревматизма у детей
Болеющие ревматизмом дети, особенно с пороками сердца, обязательно ставятся на диспансерный учет и постоянно наблюдаются.

Медикаментозная профилактика назначается хронически болеющим детям, которые перенесли ревматическую атаку:
- Для предупреждения рецидива весной и осенью раз в неделю назначают бициллин на срок от трех месяцев до полугода с момента выписки из больницы.
- При неактивном ревматизме бициллин прокалывают два раза в год — раз в неделю весной и осенью в течение шести недель.
- С первого же дня заболевания ангиной или тонзиллитом назначается пенициллиновый антибиотик в сочетании с аспирином или амидопирином.
- Медикаментозная профилактика ревматизма у детей ведется несколько лет: длительность зависит от характера заболевания:
- у детей с пороками сердца — 5 лет;
- детей без пороков сердца, но имеющих острые ревматический приступ — три года после приступа;
- при вялотекущем ревматизме — не меньше трех лет.
Первичное значение для профилактики ревматизма имеют закаливание организма, умеренные занятия спортом, правильно организованные режим дня и питание.
Необходимо также регулярно проводить санацию инфекционных очагов.
zaspiny.ru
причины, симптомы, лечение, профилактика, фото, видео
Ревматизм представляет собой воспалительные процессы в соединительной ткани с вероятным заболеванием сердца. Заболевание встречается не только у зрелых людей, но и у самых маленьких. У подростков от 10 до 15 лет наблюдается около 0,6% случаев, а примерно 20% пациентов имеют возраст от 1 года до 5. У ребёнка меньше года такая болезнь возникает редко.

Причины
Причиной ревматизма считается гемолитический стрептококк. Возбудитель оказывается в организме через носоглотку воздушно-капельным путём. Заболевание прогрессирует после инфекционного поражения, которое не лечилось с помощью антибиотиков, но только у тех, у кого слабая иммунная система. Как правило, около 2% детей с ревматизмом, ранее переболели стрептококковой инфекцией.
В связи со сбоем иммунной системы, вырабатываются антитела направленные против своих клеток соединительной ткани, вследствие чего страдает соединительная ткань внутренних органов.
Ребёнок может заразиться от взрослого члена семьи, который инфицирован стрептококком. Неокрепший иммунитет ребёнка до года не может пока справиться со многими болезнями, поэтому заболевает. Также причинами могут служить инфекционные заболевания рта, кариес, синусит, хронический тонзиллит или болезни мочеполовой системы.
Дополнительными факторами для развития данного вида заболевания, могут быть переохлаждение, неправильное питание, частое утомление, наследственная предрасположенность. Частое заболевание ОРЗ и ангиной – тоже причины ревматизма.
Формы
В процессе заболевания рушится соединительная ткань, и страдают многие внутренние органы. Проявляются всевозможные клинические признаки, в зависимости от формы патологии и наличия осложнений. В организме ребёнка вырабатывается С-реактивный белок в ответ на действие инфекции, из-за чего страдают ткани. Инкубационный период длится от одной до трёх недель, после этого начинается заболевание. Вначале повышается температура тела, ухудшается самочувствие.
Различают несколько форм заболевания: суставная, сердечная и нервная. Чаще всего проявляется заболевание суставов ног.
Суставная
Если признаки патологии проявляются в зоне суставов, значит у пациента суставной тип. Причинами служат разные инфекции, например ангина, в процессе которой поражаются миндалины ребёнка. Также поводом для заболевания служит скарлатина.
Симптомами суставного типа служат боли в зоне суставов ног, особенно в коленях и голеностопах. Температура повышается, опухают поражённые области ног. Болевые ощущения возникают в одном месте, затем переходят в другое место. Боль чувствуется на протяжении одного-трёх дней, затем перестаёт и переходит на другой участок суставов ног.
В зависимости от индивидуальных особенностей организма, у некоторых детей повышается температура, у других жара может не быть. Опухоли также могут отсутствовать, но ощущение боли в зоне суставов ног и рук не пропадут. Болевые ощущения в суставах основные признаки патологии. Болезненные ощущения проходят быстро, однако при этом есть вероятность заболевания сердца.

Важно как можно быстрее распознать все симптомы заболевания, пройти тщательную диагностику, посоветоваться со специалистом и пройти лечение в санатории. Лечение суставного ревматизма обезопасит вашего ребёнка от патологии и проявления болезни сердца.
Сердечная
Иным типом патологии является сердечный ревматизм. Возникает опасность порока сердечных клапанов. Симптоматика в основном затрагивает область сердца. Дети не жалуются на боли в зоне суставов конечностей, но чувствуют чрезмерную усталость при беге или быстрой ходьбе, учащается биение сердца.
Необходимо как можно быстрее прийти на приём к доктору, пройти все необходимые исследования, сдать анализ крови, чтобы квалифицированный специалист поставил правильный диагноз и приступил к лечению. Несвоевременное обращение к доктору грозит развитием тяжелого порока сердца.
Нервная
В том случае, если болезнь затрагивает нервную систему пациента, то возможны проявления психического расстройства. Ребёнок становится раздражительным, возбуждённым, он может без причины начать плакать, развивается депрессия. Как следствие подёргиваются мышцы ног, рук или в области лица. Заметив подобные симптомы, необходимо сразу же обратиться к доктору.
Если не вовремя начать лечение, может развиться паралич, проявиться осложнения с речевым аппаратом – хорея, которая часто проявляется у подростков и детей после года. При этом девочки болеют гораздо чаще по сравнению с мальчиками.
Симптомы
Обычно, ревматизм наблюдается после того, как ребёнок переболел фарингитом или ангиной. Самыми ранними признаками болезни считаются болезненные ощущения суставов (ревматоидный артрит). Данные симптомы выявляются практически у всех заболевших. Для ревматоидного артрита характерны боли средних суставов ног, коленей, в локтях и голеностопах.
Болезнь сердца определяется в 75% случаев. Сердечные жалобы больше всего выражены в учащённом биении сердца, одышке, других сердечных нарушениях. Кроме этого нередко пациент чувствует усталость, изнеможение, общее недомогание, утомляемость.
Стандартные признаки патологии – лихорадка, общая усталость, интоксикация, острые головные боли, а также боль в зоне суставов ног и рук.
Редкие симптомы – ревматические узелки и аннулярная сыпь. Узелки округлой формы, отличаются плотиной структурой, малоподвижностью, не болят. Узелков может быть несколько или только один. Обычно появляются в средних и крупных суставах, на остистых отростков позвонков и в сухожилиях, сохраняются в подобном состоянии до двух месяцев или меньше, в зависимости от индивидуальных особенностей организма. Признаки в большинстве случаев они появляются при запущенной стадии заболевания.
Аннулярная сыпь представляет собой бледные розовые неярко выраженные высыпания на коже ребёнка в виде круглой обводки. При надавливании сыпь исчезает. Симптом можно выявить у 8% пациентов при тяжёлой стадии ревматизма. Обычно, сохраняется на теле недолго. Другие симптомы, такие как болезненные ощущения в области живота, в почках, печени, сейчас встречаются очень редко.
Периоды
Ревматизм у детей делится на три периода:
- Первый период длится на протяжении месяца или полмесяца после того, как в организм попал стрептококк. Протекание болезни практически бессимптомное;
- Второй период отличается клинически очевидным формированием полиартрита или кардита и других подобных заболеваний. При этом характерны морфологические и иммунобиохимические изменения;
- Третий период характеризуется многочисленными проявлениями возвратного ревматизма вместе с сердечным пороком и появлением гемодинамического осложнения.
Такие особенности ревматизма отражают все вышеуказанные периоды формирования болезни, которые протекают с функциональной недостаточностью уязвимого внутреннего органа – сердца.
Подтвердить у ребёнка диагноз ревматизм может проявление полиартрита, хореи или кардита, а также болевые ощущения ног, в сердце. Различные способы диагностики способны более точно уточнить форму заболевания и её фазу.
Диагностика
Для того чтобы точно определить диагноз и форму ревматизма необходимо пройти тщательную диагностику и анализ крови, учитывая все симптомы. В первую очередь ребёнка осматривает педиатр. Врач поможет определить клинические проявления болезни, в особенности учащённое сердцебиение и пульс, опухлость суставов ног и рук.
После необходимо сдать клинический анализ крови.
Лечение
Лечение заболевания начинается с того, что врачи назначают комплексную терапию, которая направлена на устранение инфекции, вызванной стрептококком. Также ликвидируют воспалительные процессы и предупреждают сердечные болезни.
Стационарное
При стационарном лечении ревматизма ребёнку назначают приём лекарственных препаратов, корректируют питание, осуществляется лечебная физкультура. Учитывая различные исследования, анализ крови, симптомы, тяжесть заболевания и особенности ревматизма, лечение назначают для каждого ребёнка индивидуально.
Специалисты назначают антиревматическую терапию, при которой применяют нестероидные противовоспалительные средства в сочетании с гормонами. Также используется противомикробная терапия с помощью пенициллина.
Прием пенициллина осуществляют в продолжение 2 недель. Если имеется тонзиллит в хроническом виде, то врачи увеличивают лечение пенициллином либо в дополнение применяют иной антибиотик, например амоксициллин, цефуроксим или макролиды. Подбор препарата делают, учитывая возраст пациента.
Нестероидные противовоспалительные средства используют более одного месяца, пока полностью не исчезнет активность процесса. Назначают преднизолон в продолжение двух недель или меньше, пока не проявятся положительные эффекты. После чего суточная доза препарата понижается каждую неделю. Лечение проходит под чутким контролем врачей-профессионалов.
При стационарном лечении длительность приёма хинолинового средства может быть несколько месяца или даже два года. Всё зависит от того, как протекает болезнь. Дополнительно врачи ликвидируют хронические обострения инфекций.
Часто проводится хирургическое вмешательство по удалению миндалин, которое осуществляется после двух месяцев от начала болезни.
В санатории
Лечение в санатории предусматривает восстановление работы сердечно-сосудистой системы. Как правило, в санатории продолжается терапия, начатая в стационаре. Излечиваются полностью очаги хронической инфекции. Пациент прибывает в лечебно-оздоровительном режиме на протяжении нескольких месяцев, в зависимости от осложнений заболевания. Практикуется в санатории лечебная физкультура, закаливание и многие другие полезные процедуры, которые в индивидуальном порядке назначает врач.

Диспансерное наблюдение
Во время диспансерного наблюдения в санатории или поликлинике предусматривается терапия заболевания и профилактика рецидивов. При диспансерном наблюдении прогрессирование ревматизма полностью исключается. Специалисты для этого применяют пенициллин, в особенности бициллин-5, который назначается ещё на первом этапе лечения.
Пациент сдаёт анализ крови и пару раз в год проходит амбулаторное обследование в санатории или в больнице, которое включает лабораторные методы. Проводятся также всевозможные оздоровительные мероприятия, специальная физкультура. Весной и осенью вместе с бициллином необходимо в течение месяца принимать нестероидные противовоспалительные средства.
Профилактика
Профилактика данного заболевания делится на два этапа: первичный и вторичный. Первичный этап способен предупредить болезнь, направлен на повышение иммунной системы: правильное сбалансированное питание, поочерёдные нагрузки с отдыхом, закаливания. В дополнение выявляется и лечится стрептококковая инфекция.
Профилактические процедуры проводятся с теми детьми, у которых в семье у родственников имелась такая болезнь или другие подобные ревматические заболевания. Вторичный этап профилактических мероприятий предупреждает повторения ревматизма и его дальнейшего прогрессирования.
Профилактика распространяется и на тех, кто часто болеет ангиной, тонзиллитом и на тех, кто перенёс инфекцию, вызванную стрептококком.
▼СОВЕТУЕМ ОБЯЗАТЕЛЬНО ИЗУЧИТЬ▼
lecheniedetej.ru
виды, причины, симптомы и лечение
Ревматизм у детей – представляет собой довольно редкую патологию, которая наиболее часто диагностируется в возрастной категории от 7 до 15 лет, однако это вовсе не означает, что дети других возрастов заболеть не могут. При таком недуге воспаление распространяется на соединительную ткань большого количества внутренних органов.
В основе развития подобного недуга у ребёнка лежит стрептококковая инфекция, а также патологии, которые она может спровоцировать. Помимо этого, педиатры выделяют несколько факторов, которые значительно повышают вероятность формирования ревматизма.
Симптоматическая картина будет отличаться в зависимости от того, какой внутренний орган был вовлечён в болезнетворный процесс. В подавляющем большинстве случаев мишенями являются сердце, печень и почки, глаза и ЦНС, а также кожный покров.
Диагностировать болезнь представляется возможным уже на этапе первичного осмотра пациента, но для его подтверждения и дифференциации от иных болезней необходимы лабораторно-инструментальные диагностические мероприятия.
Лечится патология при помощи консервативных методик, среди которых основу составляет приём лекарственных препаратов. В дополнение нередко требуется лечебная физкультура, составляемая в индивидуальном порядке для каждого больного.
Этиология
Специалисты из области ревматологии и педиатрии, на основании многолетнего опыта, относят ревматизм у детей к группе инфекционно-аллергических недугов. Это подразумевает то, что в его основе лежит инфекционный процесс, спровоцированный бета-гемолитическим стрептококком, принадлежащим к группе А.
Это означает, что во всех случаях заболеваемость детей патологией ревматического характера обуславливается стрептококковой инфекцией. Среди болезней, относящихся к такой категории, стоит выделить:
Не последнее место в том, что ребёнок будет подвержен подобному недугу, играет наследственная и конституционная предрасположенность.
Помимо этого, имеет значение протекание в детском организме инфекций хронического характера, а именно:
Также существует группа предрасполагающих факторов, которая в значительной степени повышает вероятность диагностирования ревматизма у ребёнка. Такая категория представлена:
- длительным переохлаждением детского организма;
- неполноценным или несбалансированным питанием – сюда стоит отнести недостаток в рационе белков;
- гиповитаминозом;
- чрезмерным физическим и эмоциональным переутомлением;
- врождённым инфицированием такой бактерией, как гемолитический стрептококк.
Высока угроза формирования подобного недуга у тех детей, у которых снижена сопротивляемость иммунной системы. В таких ситуациях они часто подвергаются простудным заболеваниям, осложнением которых становится этот недуг.

Сустав в норме и поражённый ревматизмом
Классификация
Главное разделение ревматизма суставов у детей основывается на существовании двух форм болезни. Таким образом, ревматический процесс бывает:
- активным – особенностями такого варианта протекания патологии являются яркое проявление симптоматики и присутствие изменений лабораторных маркеров;
- неактивным – отличается тем, что после перенесённого недуга у пациента не наблюдается изменений лабораторных данных, указывающих на воспаление. В таких ситуациях самочувствие и поведение ребёнка зачастую неизменны, а незначительные клинические проявления могут возникать на фоне значительной физической активности.
Активная разновидность ревматического процесса имеет несколько степеней тяжести:
- минимальную – выражается в слабом проявлении признаков и отсутствии изменений в лабораторных данных;
- умеренную – все характеристики заболевания, в частности клинические, лабораторные, рентгенологические и электрокардиологические, имеют нерезкую степень интенсивности;
- максимальную – характеризуется значительным ухудшением состояния больного, присутствием воспалительного экссудативного компонента и ярко выраженными симптомами.
Классификация ревматизма у детей по месту локализации воспалительного очага:
- суставный – в подавляющем большинстве ситуаций в патологию вовлекаются крупные и средние суставы верхних или нижних конечностей. Особенностью такого типа синдрома выступает быстрое купирование при вовремя начатом и комплексном лечении;
- сердечный – характеризуется поражением только лишь сердца, которое может колебаться от лёгкого до осложнённого;
- форма, при которой поражена нервная система. Имеет второе название — малая хорея и выражается в том, что наиболее часто приводит к появлению опасных последствий.
По варианту течения ревматизм суставов у детей делится на:
- острый – протекает не более 3 месяцев;
- подострый – продолжительность выраженности симптоматики варьируется от 3 месяцев до полугода;
- затяжной – считается таковым, если длится более 6 месяцев;
- непрерывно-рецидивирующий – для таких случаев характерно отсутствие чётких периодов ремиссии продолжительностью до одного года и больше;
- латентный – протекает со скрытой симптоматикой, что становится причиной формирования такого осложнения ревматизма у детей, как клапанный порок сердца, на основании которого и ставится окончательный диагноз.
Симптоматика
Подобное заболевание имеет отличительную черту – оно начинается остро, но отмечается чередование периодов обострения симптомов и рецидивов.
Для всех разновидностей протекания болезни свойственен один фактор – начало манифестации спустя примерно 1,5-4 недели с момента окончания течения стрептококковой инфекции.
Особенности ревматизма у детей в вариабельности и многообразности клинических проявлений. Главными симптоматическими синдромами считаются:
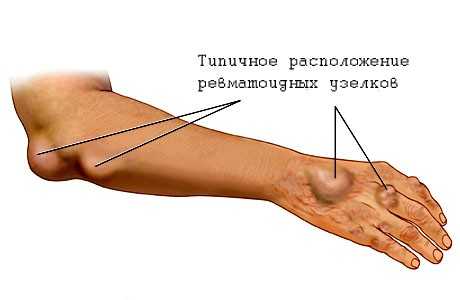
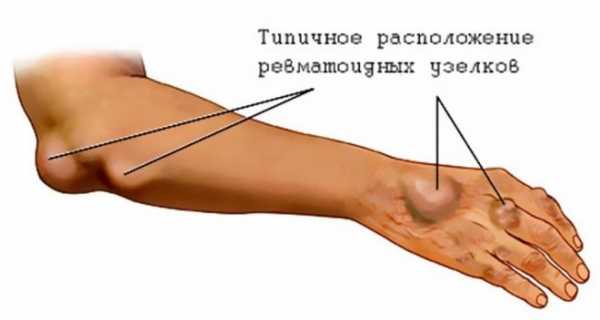
Типичное расположение ревматоидных узелков
Примечательно то, что преимущественно поражается сердце – в таких ситуациях происходит развитие миокардита, панкардита и перикардита. Ревмокардит имеет такие признаки:
- вялость и общая слабость организма;
- быстрая утомляемость детей;
- незначительное возрастание температуры;
- нарушение ЧСС;
- одышка – появляется она не только после физической активности, но и в покое;
- очаг болевого синдрома в сердце.
Ревмокардит характеризуется повторяющимися атаками, появляющимися примерно через один год, и при этом дополняется появлением признаков острой интоксикации, артрита и увеита. На фоне повторяющегося течения все дети подвержены образованию осложнений со стороны сердца.
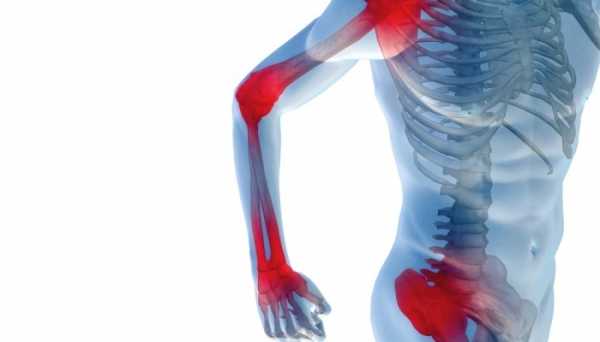
У каждого второго пациента наблюдается развитие полиартрита, который может протекать либо изолированно, либо в сочетании с ревмокардитом. Специфические симптомы ревматизма суставов у детей представлены вовлечением в патологию средних и крупных сегментов верхних или нижних конечностей.
Симптоматика также довольно часто состоит из:
- симметричности суставных болей и слабости;
- миграции болевых ощущений;
- быстрой и полноценной обратимости синдрома.
Поражение нервной системы при ревматизме диагностируется примерно в 10% ситуаций и выражается в таких клинических признаках:
- повышенная плаксивость ребёнка;
- беспричинная раздражительность;
- частая смена настроения;
- нарастающие расстройства движений;
- изменение почерка и походки;
- гиперкинез;
- расстройство речи – она становится невнятной;
- отсутствие возможности самостоятельно принимать пищу и выполнять элементарные бытовые задачи.
Вышеуказанные симптомы ревматизма у детей зачастую проходят через три месяца, но необходимо отметить, что они имеют склонность к регрессии.
Кольцевидная эритема выражается в таких внешних проявлениях, как возникновение высыпаний, которые по виду напоминают кольца и обладают бледно-розовым оттенком. Зачастую они локализуются в зоне груди и живота. Иных изменений со стороны кожного покрова не наблюдается.
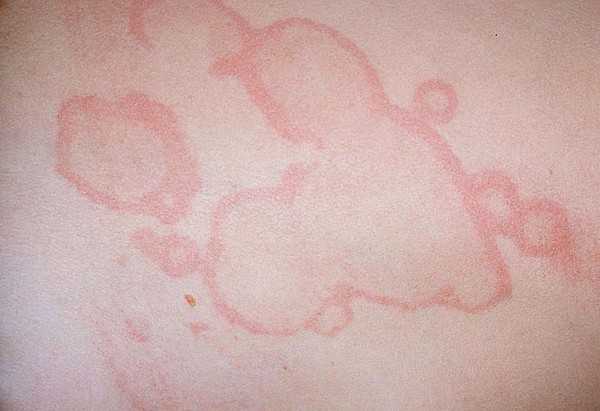
Высыпания на коже при ревматизме
Формирование ревматических узлов считается типичным для развития подобного недуга у детей. Подкожные образования по размерам не превышают 2 миллиметра и преимущественно возникают в затылочной части, в зоне суставов, а также в местах прикрепления к ним сухожилий.
Диагностика
Как лечить ревматизм и как распознать его у ребёнка знает педиатр или детский ревматолог, основываясь на присутствии у пациента одного или нескольких характерных клинических синдромов. Несмотря на это, в диагностике недуга принимает участие целый комплекс мероприятий.
Прежде всего, клиницисту необходимо самостоятельно:
- изучить историю болезни – для установления факта перенесённой ранее стрептококковой инфекции;
- собрать и проанализировать жизненный анамнез пациента – для выявления предрасполагающих факторов, которые могли повысить шансы на развитие подобного недуга;
- тщательно осмотреть пациента – сюда стоит отнести оценивание состояния кожи и двигательных функций, измерение температуры и ЧСС;
- детально опросить больного или его родителей – для выяснения интенсивности выраженности симптоматики, что даст возможность определить характер течения воспаления.
Лабораторная диагностика ревматизма у детей состоит из:
- общеклинического анализа крови;
- биохимии крови;
- иммунологических тестов;
- серологических проб;
- ПЦР.
Среди инструментальных процедур наиболее ценными являются:
- рентгенография грудины;
- фонокардиография;
- ЭКГ и ЭхоКГ.
Проведение ЭКГ детям
Ревматизм у ребёнка следует дифференцировать от:
Лечение
Устранение подобного недуга осуществляется только при помощи консервативных методик.
Начальный этап лечения ревматизма у детей продолжается примерно 1,5 месяца и включает в себя:
- строгий постельный режим;
- постепенное расширение физической активности;
- дыхательную физкультуру;
- щадящий рацион;
- курс ЛФК;
- приём антибиотиков, НПВП, противоаллергических веществ, диуретиков, иммуномодуляторов, сердечных лекарств.
Нередко пациентам необходим сестринский процесс при ревматизме, который заключается в адекватном уходе за ребёнком.
Второй шаг терапии недуга направлен на реабилитацию пациента, что заключается в трехмесячном санаторном пребывании. При этом также необходимо использование медикаментов, но в половинной дозе. Дополняется это ЛФК при ревматизме, полноценным рационом и витаминотерапией.
Третий этап – диспансерное наблюдение. Проводится это для раннего выявления рецидивов недуга и предупреждение развития осложнений. В индивидуальном порядке решается вопрос о возможности возобновления учёбы. В общей сложности лечение ревматизма у детей может затянуться на несколько лет.
Помимо этого, все больные должны придерживаться щадящего питания, правила которого включают в себя:
- вся пища должна быть легкоусвояемой;
- обогащение меню белками и витаминами;
- большое количество фруктов и овощей;
- приём внутрь большого количества жидкости;
- исключение трудноусвояемых продуктов;
- снижение суточных объёмов поваренной соли до 5 грамм;
- ограниченное потребление углеводов и сладостей;
- частое и дробное потребление пищи.
Все рекомендации относительно питания предоставляет лечащий врач.
Возможные осложнения
В тех ситуациях, когда признаки ревматизма у детей остаются незамеченными, а лечение полностью отсутствует, существует высокий риск формирование таких осложнений:
Профилактика и прогноз
Первичные профилактические рекомендации направлены на недопущение развития подобного недуга и включают в себя:
- предупреждение заражения стрептококковой инфекцией;
- закаливание и другие методы укрепления иммунитета;
- борьбу с хроническими инфекционными процессами;
- здоровое и сбалансированное питание;
- избегание физического и эмоционального перенапряжения;
- пребывание большого количества времени на свежем воздухе;
- отказ от вредных привычек – касается подростков;
- регулярное обследование у педиатра.
Профилактика осложнений предусматривает введение пенициллина на протяжении трёх лет – дозировка должна соответствовать возрастной категории пациента, а также ежегодное (5 лет) санаторное лечение.
Прогноз подобного заболевания относительно благоприятный – пороки сердца формируются лишь у каждого пятого больного. Летальный исход от сердечной недостаточности составляет 0.4%. В целом исход недуга диктуется сроками начала терапии и её адекватностью.
simptomer.ru
Ревматизм у детей: симптомы и лечение
Ревматизм у детей, несмотря на современные и эффективные методы лечения, продолжает являться основной причиной развития приобретённых пороков сердца. Опасность этого заболевания в том, что маскируясь под обычную респираторную инфекцию, оно затем приобретает затяжное течение. В его основе одновременно лежит инфекция и аллергическая реакция – сочетаясь, они приводят к массивному повреждению основных тканей организма.
Эта болезнь поражает в основном младших школьников – попадая в новый коллектив, им приходится контактировать с большим количеством сверстников. Именно в этот период происходит их инфицирование стрептококком – бактерией в форме цепочки. В норме они обитают в носоглотке каждого человека, но ревматизм вызывает его особый вид, способный повреждать слизистую оболочку горла. Клинически это проявляется признаками ангины или фарингита, которые переносил практически каждый.
Но симптомы ревматизма в форме воспаления сердца и суставов (кардит и артрит), проявляются далеко не у всех. Сейчас врачи предполагают наследственную причину болезни, связывая её с нарушением работы иммунной системы. Знание механизмов и симптомов заболевания у ребёнка необходимо знать каждому родителю, чтобы обеспечить малышу здоровое детство и будущее.
Поражение тканей
Чтобы ревматизм у детей смог развиться, необходимо сочетание двух факторов – перенесённой ангины и формирование аллергической реакции в ответ. Если одного из звеньев не будет, то поражение тканей станет невозможным. Поэтому не у всех детей формируется это заболевание – только в редких случаях происходит неблагоприятное стечение обстоятельств. Их обусловливают два процесса, становящихся активаторами воспаления:
- Стрептококк имеет одну неприятную особенность – благодаря особым веществам он может проникать в кровеносное русло. Там он продолжает выделять эти ферменты, к которым очень чувствительна соединительная ткань сердца и суставов. Если иммунная система работает хорошо, то до поражения этих органов дело не доходит.
- Пусковой кнопкой для ревматизма становится изменение работы иммунитета. Белки стрептококка очень похожи на ткани, расположенные в сердце и суставах человека. Поэтому иммунные клетки могут перепутать их, и начать атаковать здоровые ткани, провоцируя в них развитие воспаления. Ревматизм из-за этого развивается именно у детей – работа их иммунитета ещё несовершенна, и допускает ошибки.
Если поражение сердца и других органов бывает сложно заметить, то артрит (особенно суставов ног) становится настоящим «маячком» для родителей и врача.
Сердечная система
Поражение этой ткани происходит в самом начале заболевания – это связано с интенсивной работой и хорошим кровоснабжением сердца. Так как оно имеет три слоя, состоящие из различной ткани, то происходит их поочерёдное поражение:
- Первой мишенью для иммунитета служат мышечные клетки, образующие среднюю оболочку – миокард. Именно их белки похожи на компоненты стрептококков, что приводит к их повреждению иммунными клетками.
- Они атакуют мышечный слой, приводя к образованию участков воспаления вдоль сосудов. Это усугубляет ситуацию, так как снижается доставка питательных веществ и кислорода.
- Следующим этапом поражаются клапаны сердца – на них формируются специфические узелки, которые затем замещаются рубцом. Этот процесс и приводит к развитию пороков – рубцовая ткань резко изменяет подвижность и эластичность клапанов.
В тяжёлых случаях может поражаться сердечная сумка – перикард, после чего в её полости начинает накапливаться жидкость, мешающая нормальным сокращениям.
Соединительная ткань
Воспаление ткани суставов и кожи выходит на передний план у детей – это связано с их быстрым ростом и развитием. Поражаются преимущественно крупные и средние сочленения рук и ног, так как в них имеется хорошее кровоснабжение. Внутрь сустава иммунные клетки попасть не могут, поэтому начинается всё с окружающих оболочек:
- Мишенью становится синовиальная оболочка, образующая внутрисуставную жидкость – она имеет достаточно сосудов.
- Её клетки также имеют сходство с белками стрептококков, что сразу провоцирует агрессивный иммунитет на её уничтожение.
- Воспаление сначала вызывает усиление работы – в полости накапливается избыток жидкости, растягивая стенки.
- Постепенно процессы разрушения начинают преобладать, что проявляется отёком – с этого момента возникает артрит.
- Но воспаление отличает короткая продолжительность – в течение нескольких дней оно может перемещаться между руками и ногами. Это связано с большими размерами скелета – иммунные клетки не могут понять, какое сочленение стоит атаковать.
Несмотря на выраженные признаки, артрит у детей при ревматизме никогда не оставляет после себя осложнений – он резко возникает, и также внезапно исчезает.
Нервная ткань
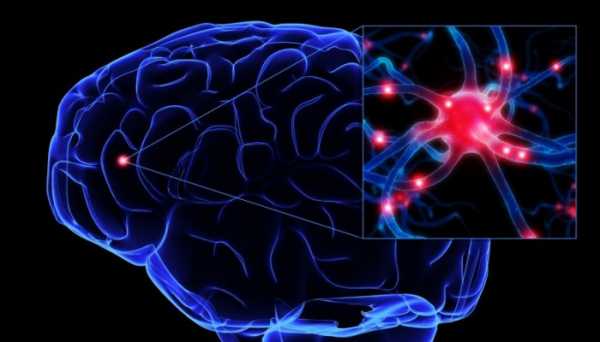
Затем наблюдаются признаки поражения головного мозга – в его отдельных участках также имеются специфические белки. Но это расположения для ревматизма является самым редким, так как нервная ткань защищена от кровеносного русла специальными барьерами. Поэтому воспаление развивается только в случае разрушения этих преград:
- В процесс вовлекается лишь один участок ткани, отвечающий за поддержание мышечного тонуса – он расположен в основании мозга.
- Иммунные агрессивные клетки сначала преодолевают стенку сосуда, создавая в ней воспаление – так легче преодолевается барьер.
- Сделав своё «чёрное дело», агрессивные лейкоциты уходят, оставляя необратимые изменения. Любые повреждения нейронов завершаются их гибелью, а на их месте вырастают лишь опорные клетки.
Поэтому центральные формы ревматизма являются самыми неблагоприятными для прогноза – признаки остаются на всю жизнь, не устраняясь даже интенсивным лечением.
Симптомы
Ревматизм у детей протекает в форме острой лихорадки – внезапно начинаясь с повышения температуры тела. Его связь с ангиной проследить трудно – первые симптомы возникают минимум через две недели после перенесённой инфекции. Поэтому родители могут не обращаться к врачу, считая эти признаки возвращением болезни. Для картины заболевания характерно многообразие, что требует индивидуального подхода к диагностике:
- Первые дни у ребёнка будет высокая лихорадка с подъёмом температуры выше 38 градусов, в сочетании с горячей и красной кожей тела. Этот период связан с началом агрессии иммунитета – его клетки начинают атаковать здоровые ткани.
- Затем (через несколько дней) присоединяются основные симптомы, связанные с поражением сердца или суставов ног – они могут сочетаться или возникать по отдельности.
- Если изменения в работе сердца заметить сложно, то артрит всегда будет заметен невооружённым глазом. Ребёнок сразу же пожалуется на боли в крупных суставах ног – болят колени или голеностопные суставы.
- Присоединение специфичных признаков – поражения нервной системы и кожи наблюдаются редко. Их возникновение зависит от индивидуальных особенностей иммунитета ребёнка.
Болезнь имеет неприятную особенность – при отсутствии лечения она приобретает затяжной характер. Выздоровление не становится окончательным, что подвергает детей риску повторного развития симптомов.
Артрит
 Diverse situations
Diverse situationsПоражение суставов ног всегда наблюдается при первой ревматической лихорадке – затем на первый план входят симптомы поражения сердца. Воспалительный процесс имеет характерные особенности, позволяющие отличить его от других заболеваний:
- Начинается болезнь всегда с крупных сочленений ног – обычно местом старта служит артрит коленного сустава.
- Воспаление поражает максимум до трёх сочленений, расположенных на руках или ногах. Происходит это не симметрично, что отличает ревматизм от многих системных заболеваний.
- Ревматическая атака всегда начинается с боли – резкой, ноющей, приводящей к ограничению подвижности. Эти симптомы сразу скажутся на активности ребёнка – боли в ногах станут для него нестерпимым ограничением для игр.
- Через сутки возникает отёк вокруг сустава – кожа становится красной и припухшей. Одновременно усиливается ограничение подвижности, что для детей становится главной проблемой.
- Поражение имеет мигрирующий характер (мигрирующий артрит) – под влиянием лечения или без него симптомы в течение нескольких дней исчезают. Но одновременно признаки воспаления появляются в других суставах рук и ног – до этого абсолютно здоровых.
При развитии поражения лишь одного сочленения ноги можно спутать болезнь с банальной травмой, что требует внимательного расспроса ребёнка.
Воспаление хорошо устраняется современными противовоспалительными препаратами – но это лишь симптоматическое лечение, не устраняющее причины. Родители готовы давать детям таблетки, которые с успехом принимают сами. Но в этом случае самолечением можно только смазать картину болезни, что затруднит её выявление.
Кардит
При первой атаке ревматизма признаки этого грозного состояния могут «прятаться» на фоне поражения скелета. Но именно сердечные осложнения обусловливают основные причины инвалидности у таких детей. Внешне заподозрить поражение сердца сложно, но всё же возможно:
- От уменьшения сердечного выброса у ребёнка будет наблюдаться слабость, бледность, снижение интереса к играм и учёбе, повышенная сонливость. Важно именно сочетание этих признаков с повышением температуры и поражением суставов ног.
- Сердцебиение и колющие боли могут стать причиной беспокойства детей, о чём они немедленно сообщат своим родителям.
- При осмотре малыша обнаруживают тахикардию – ускорение ритма сокращений, а также перебои в работе сердца, возникающие в результате воспаления.
Если симптомы выражены незначительно, то они совершенно не повлияют на состояние ребёнка. Опасность представляют повторные атаки ревматизма – каждое обострение будет постепенно разрушать клапаны сердца. Поэтому для своевременной диагностики используют УЗИ сердца, которое позволяет оценить все внутренние структуры.
Прочие симптомы

При развитии первой лихорадки у некоторых детей возникают редкие признаки, связанные с поражением нервной системы или кожных покровов. Сейчас их наблюдают редко – это связано с изменением подхода к лечению болезни. Но их обнаружение может стать ценной информацией для постановки диагноза:
- Итогом поражения головного мозга является малая хорея, развивающаяся через месяц после лихорадки. Она включает в себя нарушения мышечного тонуса и проблемы с психикой. У детей наблюдается непроизвольное подёргивание конечностей, которое нарушает их речь и почерк. Неустойчивость настроения проявляется чрезмерной раздражительностью или плаксивостью. Во время сна симптомы полностью исчезают.
- Покраснение в форме кольца на коже отмечается на высоте лихорадки, возникая на туловище или конечностях. Оно может иметь множественный характер, исчезая на одних участках и появляясь на других. После выздоровления на коже не оставляет изменений – зуда, шелушения или корочек.
- Раньше часто встречались узелки – подкожные уплотнения, определяемые в области поражённых суставов, на лодыжках или затылке. Они твёрдые на ощупь и безболезненные, отличаются слабой подвижностью.
Их возникновение характерно и для других болезней – для ревматической лихорадки значимым признаком является их сочетание с основными симптомами.
Лечение

В настоящее время лечение ревматизма у детей приобрело профилактическую направленность – врачи стараются предотвратить развитие болезни. Это достигается своевременной терапией детей с ангиной, являющейся главным источником болезни:
- При развитии острого воспаления малышей стараются направить в стационар, чтобы наблюдать за течением болезни. Там им назначаются антибиотики и полоскания горла, которые позволяют уничтожить патогенных бактерий в ротоглотке. После выписки за ребятами продолжают наблюдение в течение месяца, чтобы как можно раньше начать лечение при развитии ревматизма.
- При хроническом тонзиллите – воспалении нёбных миндалин, выполняются профилактические курсы антибиотика, которые дети получают два раза в год. Они позволяют предотвратить сезонные обострения, которые преследуют школьников в холодное время года.
Если контролировать болезнь не удаётся, то решают вопрос о хирургическом лечении – удалении миндалин. Вместе с ними устраняется и причина заболевания – патогенный стрептококк. Всем подряд больным детям операция не выполняется, так как любой орган человека всё же является незаменимой частью целого механизма.
Основное лечение

Помощь при острой ревматической лихорадке всегда осуществляют в стационаре, чтобы создать для больного ребёнка постельный режим. В полном покое малыш находится в течение двух или трёх недель, после чего переходит к ограниченной активности. За этот период он получает следующее лечение:
- Главное, для больного ребёнка – это правильное питание, поэтому диета для них содержит большое количество белков и витаминов. Его сочетают с обильным питьём, которое позволяет удалять из кровотока продукты разрушения тканей.
- На причину болезни действуют только антибиотики – пенициллины. В самом начале они назначаются в максимальных дозах несколько раз в сутки, когда признаки начинают стихать – переходят к длительно действующим формам.
- При развитии симптомов кардита – назначают гормональные средства (преднизолон). Их используют в полной дозе в течение первых двух недель, после чего её постепенно уменьшают. Такой короткий курс не будет иметь последствий для здоровья малыша, зато обезопасит его от сердечных и нервных осложнений.
- Противовоспалительные средства применяют в любых формах (таблетки, уколы, мази). Их назначение позволяет быстро снимать симптомы артрита, что сразу же улучшает состояние детей.
- Для улучшения «питания» сердца применяют препараты калия и магния (аспаркам), а также стимуляторы (инозин, мельдоний).
После выписки ребёнка наблюдают не меньше одного года – если имелись осложнения, то этот срок продлевают до совершеннолетия. Дети регулярно посещают педиатра, проходя полноценное обследование сердца и нервной системы.
Вторичная профилактика

Лечение ревматизма у детей не заканчивается на этапе поликлиники – помимо обследования, они получают профилактическую терапию. Все мероприятия направлены на предотвращение повторной ревматической атаки, которая может закончиться непредсказуемыми последствиями. Поэтому выздоровевшие дети должны соблюдать следующие рекомендации:
- Общие мероприятия включают снижение риска повторного заражения – регулярное и полноценное питание, нормальный режим, исключение стрессов и переохлаждений. При вспышках ангины дома или в школе таким ребятам рекомендуется носить маску, чтобы немного защитить свои дыхательные пути.
- Медикаментозная профилактика выполняется по назначению врача, когда существует высокий риск развития болезни. Для этого используют продлённые формы пенициллина, которые вводятся раз в три недели. Достаточная концентрация антибиотика позволяет уничтожить стрептококков уже в области входных ворот – на слизистой миндалин.
Но соблюдение всех предписаний должно контролироваться родителями – сам ребёнок ещё не понимает их важность. Поэтому им нужно привить малышу здоровый образ жизни, чтобы улучшить сопротивляемость его организма. Именно хорошее питание и достаточная активность (а не антибиотики) создают условия для полного выздоровления детей, перенёсших ревматизм.
moyskelet.ru
Ревматизм у детей — симптомы болезни, профилактика и лечение Ревматизма у детей, причины заболевания и его диагностика на EUROLAB
Что такое Ревматизм у детей —
Ревматизм у детей – инфекционно-аллергическое заболевание, известное также под названием болезнь Сокольского—Буйо, характеризуется преимущественным поражением сердца и сосудов. Ревматизм чаще всего прогрессирует и рецидивирует, часто вызывает приобретенные пороки сердца у довольно юных пациентов.
Классификация ревматизма
Согласно современным исследователям, на смену классификации А. И. Нестерова должно прийти другое деление:
— ревматизм 1 — активная фаза
- полиартрит
- эндокардит митрального клапана
- течение острое
— ревматизм 3 – активная фаза
- миокардит
- возвратный эндокардит аортального клапана
- подострое течение
- недостаточность митрального клапана
Что провоцирует / Причины Ревматизма у детей:
Ревматизм (и его рецидивы) возникает из-за инфицирования гемолитическим стрептококком группы А. В некоторых случаев возникновение связывают с L-формами. Была выдвинута токсико-иммунологическая гипотеза, касающаяся патогенеза рассматриваемой болезни. Ревматизм можно рассматривать как распространенный системный васкулит в ответ на стрептококковый антиген (антигены) с повышенной тропностью к тканям сердца.
Важно то, что у штаммов стрептококка, которые вызывали ревматизм у детей, были антигенные субстанции с некоторыми тканями человека и, что важнее всего, с сердцем. Потому стрептококк мог длительно пребывать в организме, есть вероятность возникновения «частичной иммунологической толерантности», когда иммунитет ребенка не вырабатывает достаточно антител для того, чтобы убить стрептококк.
Патогенез (что происходит?) во время Ревматизма у детей:
Патогенез определяется такими моментами:
— токсическое влияние некоторых ферментов стрептококка, которые обладают кардиотоксическими свойствами
— наличие у некоторых штаммов стрептококка антигенных субстанций, общих с сердечной тканью
Некоторые исследователи предполагают, что реакция противострептококковых антител с сердцем может возникнуть, только если ранее менялась ткань сердца. При некоторых формах ревматизма у детей, вероятно, играют роль аутоиммунные реакции. В механизмах повреждения сердца значение может иметь тесная связь путей лимфотока глоточного кольца и средостения, что создает предпосылки тесного контакта стрептококка, проникающего в организм через верхние дыхательные пути, с сердцем.
Симптомы Ревматизма у детей:
Ревматизм диагностируют у детей школьного возраста чаще, чем в других возрастных группах. Первая атака заболевания в основном имеет острое начало, температура повышается до фебрильных значений, возникает интоксикация. За 2-3 недели до этого почти все больные переносят болезнь верхних дыхательных путей. Вместе с поднятием температуры проявляются признаки полиартрита или артралгий.
Для ревматического полиартрита характерны такие симптомы:
- боли в суставах с нарушением функций, летучего характера
- нестойкое, поддающееся лечению поражение средних и крупных суставов
В остром периоде заболевания у большинства детей выявляют признаки поражения сердца, что и является основным критерием при диагностике. Миокардит — самое частое проявление сердечной патологии при этом заболевании. При ревматическом миокардите проявляются такие симптомы:
- ухудшение общего состояния
- бледная кожа
- расширение границ сердца
- глухость тонов (могут быть раздвоены)
- тахикардия или брадикардия
- признаки недостаточности кровообращения (в некоторых случаях)
Чаще всего симптомы не ярко выражены. На сегодня тенденция такова: со стороны миокарда наблюдают умеренные изменения, общее состояние почти не изменено. Более чем в половине случаев в остром периоде обнаруживают эндокардит (поражение клапанного аппарата сердца). В редких случаях при первой атаке ревматизма могут быть поражены оба клапана: митральный и аортальный. Перикард при этом вовлекается в патологический процесс редко. При остром, гиперергическом течении могут встречаться симптомы перикардита, при этом общее состояние ребенка ухудшается.
Помимо сердца, при ревматизме у детей могут быть повреждены другие органы. В последние годы редко наблюдают анулярную эритему и абдоминальный синдром в разгаре болезни. Если поражается нервная система, чаще всего бывает малая хорея. Родители замечают, что ребенок раздражительный, несобранный, бывают непроизвольные движения (более или менее выраженные).
Для рецидивов ревматизма характерны такие признаки:
- атака начинается остро
- симптомы практически совпадают с первой атакой
- ведущей является патология со стороны сердца
Недостаточность митрального клапана – порок, который характеризуется наличием дующего систолического шума на верхушке. Шум приобретает жесткий тембр в некоторых случаях, если недостаточность выражена. После нагрузки шум, как правило, становится более сильным. Давление остается в норме.
Митральный стеноз изолированного типа бывает в редких случаях, в основном при вялом или латентном течении ревматзма у детей. Он характеризуется такими признаками: хлопающий I тон, рокочущий пресистолический шум, митральный щелчок. Чаще стеноз митрального клапана бывает на фоне уже сформированной недостаточности митрального клапана.
Недостаточность аортального клапана при ревматизме характеризуется тем, что выслушивается льющийся диастолический шум, который следует сразу за II тоном и лучше всего выслушивается вдоль грудины слева. Границы сердца расширены влево. Могут быть такие симптомы как «пляска каротид», бледность, увеличение пульсового давления у детей. Но эти симптомы характерны не для начального этапа заболевания.
Стеноз устья аорты как приобретенный порок, чаще всего, присоединяется к недостаточности клапанов аорты. Во втором межреберье справа слышен довольно грубый систолический шум с максимумом в середине систолы.
Другие приобретенные пороки сердца у детей встречаются в очень редких случаях.
Диагностика Ревматизма у детей:
Основными критериями диагностики ревматизма у детей считаются:
- полиартрит
- кардит
- кольцевидная эритема
- хорея
- ревматические подкожные узелки
Дополнительными диагностическими критериями считаются:
- артралгия, лихорадка
- предшествующая ревматическая атака или ревматическое поражение сердца
- боли в животе
- утомляемость
- кровотечения из носа
- повышение проницаемости капилляров
- острые фазовые реакции (лейкоцитоз, С-реактивный белок, повышение СОЭ и уровня сиаловых кислот)
- удлинение интервала P-Q на ЭКГ
Ревматизм у детей жиагностируют, если есть два основные критерия или 1 основной и 2 дополнительных. Лабораторные показатели имеют вспомогательное значение для диагностики этой болезни.
Дифференциальный диагноз в разных случаях проводят с такими болезнями:
- реактивный и ювенильный хронический артрит
- ревматический полиартрит
- инфекционно-аллергическиемиокардиты и состояния, которые могут быть названы тонзиллогенными миокардиодистрофиями
Латентным называют ревматизм, если при самом тщательно собранном анамнезе не удается обнаружить заболевание, которое можно было бы расценить как пропущенную атаку ревматизма. Также не удается современными методами лабораторной диагностики обнаружить даже минимальную активность патологического процесса.
ЭКГ при ревматизме у детей показывает удлинение атриорентрикулярной проводимости и изменение конечной части желудочкового комплекса. Рентгенологические методы показывают уменьшение амплитуды сердечных
сокращений, расширение границ сердца. Также в диагностических целях могут проводить ФКГ.
При недостаточности митрального клапана ЭКГ показывает гипертрофию левого желудочка, иногда — и левого предсердия. ФКГ записывает систолический шум, который максимальный на верхушке. Рентгенологические методы позволяют выявить увеличение сердца влево и сглаженность талии. Но типичная картина на рентгенограмме у детей встречается далеко не во всех случаях. УЗИ показывает дилатацию левых отделов сердца, избыточную экскурсию межжелудочковой перегородки и пр.
При стенозе митрального клапана на ЭКГ видна гипертрофия левого предсердия, на более поздних этапах болезни — правых отделов сердца. Для ФКГ характерно увеличение амплитуды I тона. Рентгенологические методы позволяют обнаружить увеличение левого предсердия, позднее правых отделов сердца и признаки застоя в малом круге кровообращения.
Недостаточность клапанов аорты на ЭКГ проявляется признаками гипертрофии левого желудочка. ФКГ записывает диастолический, лентовидный шум, следующий сразу за II тоном.
Лечение Ревматизма у детей:
Лечение ревматизма у детей проводят в стационаре. В остром периоде болезни пациент обязательно должен придерживаться постельного режима, длительность которого определяет лечащий врач. При легкой форме постельного режима придется придерживаться около 1 месяца. Со 2-3-й недели детям показана лечебная физкультура. Организуйте досуг ребенка, чтобы он не скучал в постели. На помощь придут интересные книги, раскраски, настольные игры, разговоры.
Если у ребенка обычная форма ревматизма, специальная диета не нужна. В случаях, когда врач прописывает гормональную терапию, в рацион нужно добавить продукты с большим содержанием калия:
- капусту
- картошку
- овсяную и гречневую каши
- фрукты
- творог
При недостаточности кровообращения у ребенка с ревматизмом нужно ограничить жидкость и соли в рационе, устраивать разгрузочные дни и т.д.
Что касается медикаментозного лечения ревматизма у ребенка, возбудители-стрептококки можно убить множеством антибиотиков. Но используют в основном пенициллин. Сначала вводят на протяжении 7-10 суток лекарство парентерально, доза составляет 20 000-50 000 ЕД на 1 кг массы тела в сутки. После этого вводят бициллин-5 или бициллин-1 каждые три недели в дозах для дошкольников (первый раз — 750 000 ЕД, второй — 600 000 ЕД), для школьников в два раза больше. Стоит отметить, что при аллергии на пенициллин назначается эритромицин.
Если у ребенка значимое поражение сердца, назначаются глюкокортикоиды и нестероидные противовоспалительные препараты совместно. Лучше всего действует комбинирование преднизолона и ацетилсалициловой кислоты. Если эффект достаточный, снижают дозу через каждые 10 дней по 5 мг.
Негормональные противовоспалительные препараты приписывают ребенку, как правило, параллельно гормональным — ацетилсалициловая кислота в дозе 50-70 мг на 1 кг массы тела в сутки, но не более 2 г. В последнее время при ревматизме у детей применяют метиндол и вольтарен, которые обладают противовоспалительным эффектом.
Если поражение сердца незначительное, процесс не сильно активен, то гормональная терапия для лечения не применяется, врач назначает противовоспалительные препараты в индивидуальной дозировке. Помимо выше описанных методов терапии, нужно витамины, препараты калия, сердечные средства в некоторых случаях. Лечение в стационаре при ревматизме у детей длится от 1,5 до 2 месяцев. После этого нужно лечение в стационаре на протяжении 2-3 месяцев.
Прогноз при ревматизме у ребенка
В последнее время ревматизм всё чаще протекает доброкачественно. Но прогноз всё же серьезный, зависит от исхода поражения сердца. После первой атаки у 10-15% детей формируется порок сердца, после повторных атак этот процент значительно выше. Прогноз ухудшается, если во время атаки ревматизма появляется недостаточность кровообращения. Сердечных поражений можно избежать, если в первые три дня со времени возникновения атаки назначаются эффективные препараты для лечения.
Профилактика Ревматизма у детей:
Чаще всего ревматизм у детей обнаруживается участковыми врачами. Профилактику делят на первичную и вторичную. Первичная направлена на то, чтобы уменьшить вероятность заражения стрептококками. Если уже обнаружена стрептококковая инфекция, важно вовремя ее вылечить, но не самостоятельно, а обязательно обратившись к врачу.
Диспансерное наблюдение
После того, как ребенка выписали из стационара и санатория, пациент должен наблюдаться у детского кардиоревматолога. Заводят контрольную карту диспансерного наблюдения (учетная форма № 30). Ребенка после атаки ревматизма нужно наблюдать постоянно, пока он не достигнет пубертатного возраста и не будете переведен во взрослую поликлинику.
Вторичная профилактика – это круглогодичная бициллиномедикаментозная профилактика. Проводится она с помощью бициллина-1 или бициллина-5, которые одинаково эффективны. В период возникновения ангин, обострений хронического тонзиллита, фарингита, синусита, повторных острых респираторных заболеваний всем больным ревматизмом, несмотря на получаемую профилактику, назначают 10-дневное лечение антибиотиками в сочетании с противовоспалительными средствами — так называемая текущая профилактика ревматизма по методике, описанной в разделе «первичная профилактика».
Если у ребенка непереносимость пенициллина, то бициллиновые инъекции запрещены. Тогда врачи заботятся о другой антибактериальной терапии. Для профилактики имеет значение также санация очагов хронической инфекции. Стоит отметить, что у больных, которые вылечились от ревматизма, применяют радикальные методы санации. В профилактике важны санаторные, климатические факторы, занятия физкультурой, правильное питание, составленный адекватно возрасту рацион. Профилактические меры резко снижают заболеваемость и рецидивирование ревматизма у детей.
К каким докторам следует обращаться если у Вас Ревматизм у детей:
Педиатр
Кардиолог
Кардиоревматолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Ревматизма у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Болезни ребенка (педиатрия):
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.www.eurolab.ua
Детский ревматизм: симптомы и лечение
Согласитесь, довольно странное словосочетание — детский ревматизм. У многих с ревматизмом ассоциируется старость, люди преклонного возраста с палочкой и жалобами: «Что-то поясница ноет, суставы выкручивает, да и сердечко пошаливает, наверное, на погоду». А вот наука утверждает, что подростки и дети от ревматизма страдают гораздо чаще, чем взрослые. В настоящее время ревматизм признан медициной общим заболеванием, при котором поражаются не только суставы, но и другие органы, с осложнением на сердце и нервную систему.
Ревматизм у детей

Это заболевание диагностируется в большинстве случаев у детей от 7 до 15 лет, а вот ревматизм у взрослых считается продолжением болезни, приобретенной в юном возрасте.
Причины развития ревматизма у детей до конца не изучены, однако многие ученые сходятся во мнении, что природа недуга инфекционная. Разносчиком инфекции является бактерия пиогенного стрептококка группы А, которая провоцирует в детском организме ангину, фарингит, тонзиллит, отит и синусит. Также болезнь может развиться как осложнение в результате заражения гриппом или скарлатиной. В группу риска попадают дети с высокой степенью восприятия к стрептококковой бактерии.
Под действием ревматизма развиваются комбинированные пороки сердца и атеросклероз, поражается нервная система и суставы. Как видите, заболевание очень серьезное, требующее немедленного лечения. Чтобы вовремя его диагностировать, нужно знать, как проявляется ревматизм в детском возрасте.
Симптомы детского ревматизма:
- Суставная форма заболевания чаще всего выражается в виде детского ревматизма ног, когда появляются болевые ощущения в коленных или голеностопных суставах. Они воспаляются и опухают. Такие явления зачастую сопровождаются повышением температуры тела. Боли могут возникать и в мелких суставах на стопах. Реже поражению подвергаются суставы локтей или кистей рук. Такие боли могут носить мигрирующий характер, блуждая из одного сустава в другой.
- Ребенок жалуется, что быстро устает, его мучает чувство слабости и сонливости. Появляется одышка и учащенное сердцебиение, в более серьезных случаях наблюдается посинение пальцев на руках и ногах. Такие признаки могут свидетельствовать о наличии поражений сердца или сердечных клапанов.
- У ребенка без причины часто меняется настроение, он становится плаксивым и раздражительным. Может появиться нарушение координации, речи и неразборчивый почерк. В этом случае велика вероятность поражения центральной нервной системы.
Диагностика и лечение ревматизма у детей
Очень важно как можно раньше выявить этот коварный недуг. Появление хотя бы одного из перечисленных признаков у ребенка, особенно на фоне перенесенного или продолжающегося ОРЗ, должно послужить сигналом родителям для обращения к врачу и постановки точного диагноза.
Лечение ревматизма у детей проводится в стационарных условиях в больнице. Продолжительность курса зависит от тяжести заболевания и может составлять от полутора до двух месяцев.
На первом этапе больному показан строгий постельный режим, он может продлиться 1-2 недели. Следующие 3 недели — менее строгий постельный режим, ребенок может заниматься дыхательной гимнастикой и малоподвижными играми. Медикаментозное лечение на ранних активных стадиях ревматизма с целью предупреждения пороков сердца предполагает применение кортикостероидных препаратов:
- Индометацина;
- Вольтарена.
При вялотекущем развитии заболевания используют лекарственные средства хлорохиновой группы — Делагил, Плаквенил. Дозировку препаратов назначают с постепенным снижением до перехода к поддерживающей дозе, которая применяется до прекращения активной фазы ревматизма.
Во избежание обострений очаговой инфекции или при наличии сопутствующего инфекционного заболевания (гриппа, ангины) параллельно с кортикостероидами назначают антибиотики. На воспаленные суставы благотворное влияние оказывает сухое тепло, ультрафиолетовое прогревание и УВЧ.
При наличии симптомов нервной формы заболевания используют антигистаминные средства и введение витаминов В и С, а также назначают успокаивающие ванны. Больному нужен полный покой, лучше, если он будет содержаться в отдельной палате.
Ярко выраженные изменения в деятельности сердца лечат с применением сердечных гликозидов — раствора Строфантина или Коргликона, а также диуретиков — Эуфиллина, Новурита.
В процессе лечения детского ревматизма очень важную роль занимает диета. Питание ребенка должно соответствовать его возрасту и состоять из продуктов, содержащих необходимые минеральные вещества, в особенности соль калия и витамины. Питание должно быть дробным: до шести раз в день без переедания. Из рациона исключаются жирные, соленые, острые блюда, кофе, какао и продукты, отягчающие процесс пищеварения.
Несмотря на возможности современной медицины, перспектива развития ревматизма остается весьма серьезной, например, первая атака стрептококка на организм ребенка провоцирует формирование порока сердца в 10-15% случаев.
Читайте также:
К сожалению, вакцины для предупреждения ревматизма нет. Основное профилактическое средство — закаливание и общее укрепление организма. Свежий воздух, физкультура и полноценное питание — три кита, на которых должно основываться здоровье ваших детей.
Внимание, только СЕГОДНЯ!
Советуем почитать
aboutbody.ru
Ревматизм у детей: симптомы, лечение и профилактика
Проявление ревматизма у детей и его лечение
Мнение о том, что ревматизм — это болезнь бабушек и дедушек, ошибочно. От этого недуга чаще всего страдает юное поколение. Ревматизм в большинстве случаев возникает у детей и подростков в возрастной категории от 7 до 15 лет. Он может затронуть различные органы человеческого тела. Одним из объектов поражения является опорно-двигательная система. Ревматизм суставов причиняет боль и неудобства как во время покоя, так и при движении. Не менее опасно, если недуг перейдёт на сердце или нервную систему.
Болезнь может иметь ярко выраженные признаки, но иногда начальный этап протекает практически бессимптомно. Процесс начинает развиваться в раннем возрасте, постепенно прогрессирует и даёт знать о себе. Важно вовремя диагностировать ревматизм у детей. При прохождении соответствующего лечения можно избежать многих неприятностей, связанных со здоровьем.
Причины заболевания
Возбудителями болезни являются бактерии стрептококка. По результатам многократных исследований удалось определить, что ревматизм происходит из-за аллергической реакции человека на инфицирование этими микроорганизмами.
Ревматизм – болезнь, атакующая молодой организм. Своевременное обнаружение недуга поможет избежать серьезных проблем со здоровьем.
Наша иммунная система вырабатывает специфические антитела, которые борются с определёнными бактериями. В соединительных тканях человека есть вещества, подобные тем, что содержатся в теле стрептококка. Поэтому выработанные против этих микроорганизмов антитела начинают воздействовать не только на эти бактерии, но и на наш организм, вызывая воспаления и повреждения.
Группы риска
Следует обратить особое внимание на детей, которые часто переносят болезни верхних дыхательных путей. Основные предшественники ревматизма — это ангина, фарингит, тонзиллит, скарлатина. Наиболее подвержены недугу ослабленные дети со сниженным иммунитетом. Переохлаждение ребёнка может стать толчком для развития ревматизма. Также в группе риска те, у кого есть наследственная предрасположенность к этой болезни. Своевременная профилактика ревматизма у детей уменьшает риск заболевания.
Виды ревматизма
В лечебной практике выделять несколько форм детского ревматизма. Каждая имеет свои признаки и затрагивает определённую систему органов:
- опорно-двигательную;
- сердечно-сосудистую;
- нервную.
Заболевание выражается в какой-либо одной форме не всегда. Часто одна форма переходит в другую или они развиваются практически одновременно.
Ревматизм суставов
При ревматизме суставов поражению подвергаются в основном крупные элементы опорно-двигательной системы. Это плечевые, локтевые, лучезапястные, коленные и голеностопные суставы. Через некоторое время после перенесённых острых инфекционных заболеваний горла, глотки или миндалин у детей начинается воспаление, происходят изменения в соединительных тканях.
Ревматизм сердца
Детский ревматизм сердца в некоторых случаях происходит вместе с поражением суставов, а иногда и без него. Процесс может протекать остро либо быть слабовыраженным и длительным. Ребёнок становится вялым, быстро утомляется при физических нагрузках. Поражаются ткани сердца, в дальнейшем это может привести к деформации сердечного клапана.
Ревматизм нервной системы
На поражение ревматизмом нервной системы указывают изменения в поведении ребёнка. Замечается раздражительность, резкие перепады настроения, рассеянность, пониженное внимание, нарушение координации. Могут происходить самопроизвольные подёргивания мышц на лице, руках и ногах.
Течение болезни, симптоматика
Заболевание начинается после перенесённой инфекции через 1-3 недели. У ребёнка происходит воспаление крупных суставов, поднимается температура. При этом в месте локализации наблюдается покраснение, боль. Поражённое место распухает. Болезнь начинает мигрировать. То есть сначала воспаляется один сустав. Через некоторое время воспаление в этом месте проходит, но возникает в другом. Период возникновения таких очагов обычно длится около 10-12 дней, затем проходит. Опасность заключается в том, что ревматизм у детей в дальнейшем может перейти на сердце и нервную систему.

Ревматизм сердца протекает по-разному. Бывает так, что явные симптомы ревматизма у детей отсутствуют. Поражение сердечных тканей сопровождается лишь лёгким недомоганием, слабостью, и его трудно распознать. У ребёнка может быть нормальная температура тела. А первичные сигналы заболевания такие, как боль в суставах, могут вовсе отсутствовать или быть несильными, быстро проходящими. Для выраженных сердечных нарушений характерны следующие признаки: учащается сердцебиение, появляется одышка и боли в сердечной области, повышается температура тела.
Диагностика ревматизма
Для установления точной клинической картины лечащий врач прописывает ряд обследований.
- Общий анализ крови (берётся из пальца).
- Биохимический анализ крови (берётся из вены).
- Анализ крови для определения антител к стрептококку (берётся из вены).
- Рентген суставов, сердца.
- ЭКГ сердца.
- УЗИ сердца.
В результате проведённой диагностики выясняют характер заболевания и степень поражения внутренних органов. После чего больному назначают соответствующую терапию.
Лечение детского ревматизма
Первые признаки болезни должны насторожить родителей и стать сигналом для своевременного обращения к доктору. Грамотно подобранное лечение и соблюдение всех предписаний врача дадут положительный результат.

Ревматизм у детей лечится медикаментозно. Основные группы препаратов, назначаемые больным:
- антибиотики;
- нестероидные противовоспалительные средства;
- противовоспалительные гормоны.
Основа лечения ревматизма — это подавление стрептококковых бактерий. Ведь именно они дают толчок болезни и провоцируют осложнения. Лечение проводят с помощью антибиотиков. Это могут быть препараты пенициллинового ряда. А также антибиотики широкого спектра действия — ампициллин, цефалоспорины и другие.
Для снятия воспаления и устранения боли детям дополнительно назначают нестероидные противовоспалительные лекарственные средства. Применение антибиотиков и противовоспалительных препаратов обычно достаточно для полного выздоровления.
В редких случаях при тяжёлом течении болезни назначают гормональные препараты. Они снимают воспаление в более короткие сроки.
Лечение ревматизма у детей в острой форме проводится в стационаре под наблюдением доктора. Важно в период заболевания соблюдать постельный режим и ограничить передвижение.
Народная медицина для облегчения симптомов детского ревматизма
Средства народной медицины не заменят полноценного лечения. Они лишь помогут улучшить самочувствие больного, облегчить состояние суставов.
В детский рацион хорошо добавить арбуз и лесные ягоды. Очень полезен мёд. Можно добавить его в морс из брусники или клюквы. Утром до завтрака можно дать напиток, приготовленный из сока лимона и горячей воды. Приготовьте отвар из листьев чёрной смородины и давайте ребёнку по ½ стакана трижды в день.
Картофельный компресс снимет боль в суставах. Овощ натирают на тёрке и прикладывают на воспалённый участок. Можно сделать компресс из предварительно пропаренных листьев осины. Для лечебных ножных ванн используют отвар сосновых почек и лист чёрной смородины.
Профилактические меры
Ревматизм у детей при своевременной диагностике поддаётся лечению. Тем не менее болезнь лучше предупредить, чем лечить. Профилактика ревматизма у детей направлена на общее укрепление и развитие организма.
Первичная профилактика
Ребёнок должен получать полноценное питание, достаточное количество белков, витаминов. Рекомендуются ежедневные прогулки на свежем воздухе. Полезны спортивные нагрузки в разумных пределах. Нужно поддерживать в чистоте ротовую полость, чтобы уменьшить возможность инфицирования. Своевременно реагируйте на первые признаки таких заболеваний, как кариес, воспаление глотки, полости рта, миндалин. Укрепляйте детский иммунитет. Закаливание организма — одна из самых полезных мер профилактики любых заболеваний.
Вторичная профилактика
Если ребёнок перенёс ревматизм, то повторные атаки могут нанести ещё больший вред. Поэтому к здоровью таких детей нужно относиться с большим вниманием. Важно восстановить иммунитет, чтобы предотвратить новое заражение стрептококком. Полезен санаторный отдых. Закаливание и физические нагрузки должны быть щадящими. Постарайтесь избегать переохлаждения организма.
bolit-sustav.ru

