В счастливый период ожидания малыша будущая мама вряд ли задумывается над тем, как ее беременность и такой важный орган, как селезенка повлияют друг на друга. А, оказывается, задуматься есть над чем.
Роль селезенки при беременности
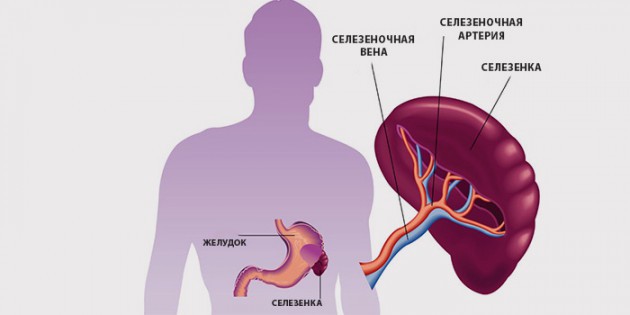
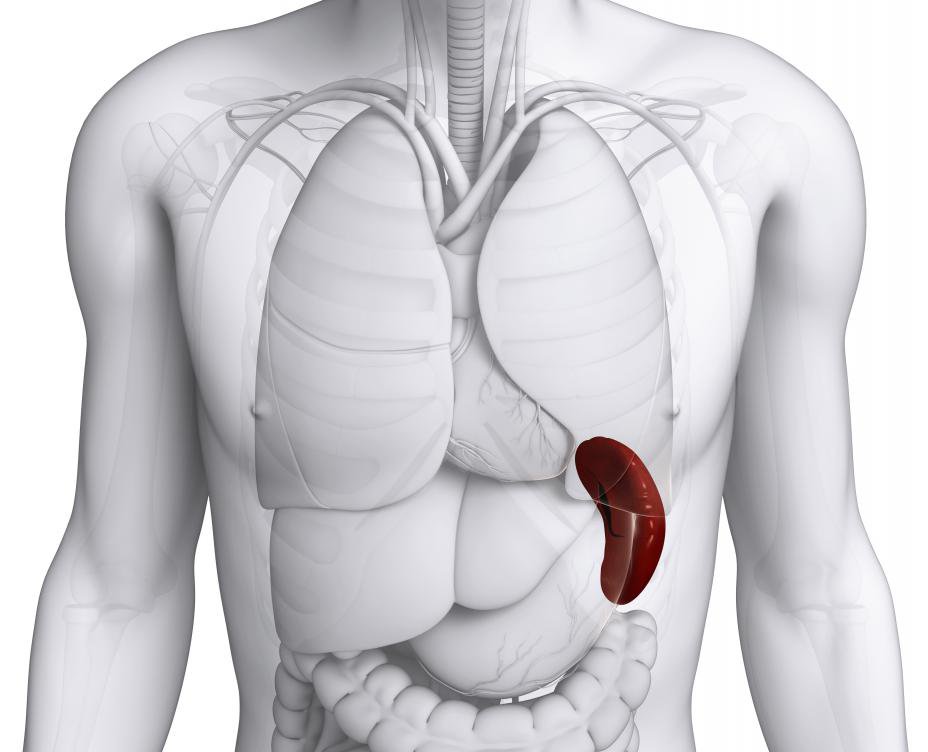
Селезенка находится в брюшной полости, слева, между IX и XI ребром, позади желудка, ее вес около 150-200 г. Считается, что селезенка – нежизненно важный орган, потому что его отсутствие или удаление не приводит к смерти человека.
Но так ли это на самом деле? Каковы функции этого органа, и какая роль отведена ему во время беременности?
Во-первых, это главный орган иммунитета:
- она активно участвует в иммунном ответе нашего организма, распознает «чужаков» и производит антитела для их обезвреживания;
- кроме того, селезенка – своеобразная «школа» для лимфоцитов, где они дозревают, а затем поступают в кровь и отвечают за сопротивляемость организма к различным возбудителям болезней.
Важно знать! Во время беременности наблюдается снижение иммунитета, поэтому селезенке во время беременности отведена важная роль.
Организм женщины совместно с зародышем вырабатывает специальные антитела, которые угнетают материнский иммунитет. Угнетение иммунного ответа необходимо для того, чтобы предотвратить отторжение чужеродного организма, то есть плода. Иммунодепрессия во время беременности подвергает будущую маму высокому риску различных заболеваний. Здесь то и возрастает роль селезенки как иммунного органа.
Во-вторых, селезенка является своеобразным кладбищем форменных элементов крови – отживших эритроцитов, лейкоцитов, тромбоцитов.
Наконец, она служит резервуаром крови. При необходимости, скопившаяся кровь из селезеночного депо поступает в общий кровоток. Такая потребность в дополнительном запасе крови может возникнуть при массивном кровотечении, что нередко случается во время беременности и родов.
Вот почему беременной женщине крайне важно иметь здоровую селезенку.
Боль в селезенке при беременности: причины
Боли в селезенке ощущаются как болезненность в левом боку. Интенсивность и характер болей различны — от глухих, тупых, ноющих до колющих и резко выраженных.
Когда болит селезенка при беременности? Боль может возникнуть от внешних воздействий или по внутренним причинам.
Орган находится очень близко к поверхности тела, не имеет защиты от внешних воздействий и легко подвергается травмам.
Внешние факторы, которые могут спровоцировать возникновение болей в селезенке при беременности:
- удары в левое подреберье;
- падение на левый бок;
- травмы во время аварий;
- огнестрельные ранения.
В результате повреждающего действия орган увеличивается в размерах, происходит натяжение и разрыв его капсулы, и возникает внутреннее кровотечение. Симптомами такого неблагополучия будут:
- резкая боль в левом подреберье;
- синюшность кожи в области травмы;
- падение артериального давления;
- учащение пульса;
- холодный липкий пот;
- потеря сознания из-за болевого шока.
В такой ситуации несвоевременно оказанная медицинская помощь может угрожать жизни беременной женщины и ее ребенку. Если женщина упала, получила травму в левый бок и у нее появились вышеописанные симптомы, необходимо срочно доставить ее в стационар.
Боли в левом боку, в области селезенки могут возникать и по причине заболевания или воспаления в самом органе, а именно при опухолях, абсцессах, инфарктах и кистах селезенки, а также некоторых инфекционных болезней. В данном случае необходимо дополнительное обследование беременной женщины для своевременного выявления заболеваний.

Увеличение селезенки при беременности
Увеличение селезенки на медицинском языке называется спленомегалия. Спленомегалия – это не болезнь, а синдром различных заболеваний, зачастую нарушающих нормальное течение беременности.
Изолированное увеличение органа встречается крайне редко. Чаще увеличивается и печень. И тогда такое состояние будет называться гепатоспленомегалией.
Селезенка у беременных может быть увеличена при следующих заболеваниях:
- вирусно-бактериальные инфекции;
- гельминтозы;
- сепсис;
- вирусный гепатит;
- гнойники (абсцессы) селезенки;
- инфаркты селезенки;
- гемолитической анемии;
- опухоль;
- травмы.
Беременность при увеличенной селезенке может иметь неблагоприятное течение, поскольку заболевания, на фоне которых происходит ее увеличение, оказывают негативное влияние на здоровье будущей матери и состояние плода.
Возможные осложнения беременности при спленомегалии:
- угрожающий выкидыш;
- неразвивающаяся беременность;
- внутриутробные пороки;
- задержка внутриутробного развития плода;
- угроза жизни матери.
Внимание! В период беременности может встречаться незначительная спленомегалия. Если в течение 3-х месяцев наблюдения дальнейшего увеличения селезенки не происходит, то это считается допустимым и лечения не требуется.
Если заболевание, на фоне которого возникла спленомегалия, приобретает тяжелое течение, может встать вопрос о нецелесообразности вынашивания беременности и ее прерывании.
В норме селезенка не прощупывается через брюшную стенку. Но если при пальпации (прощупывании) врач выявил спленомегалию и у него имеется подозрение на инфекционное заболевание, травму или патологию селезенки – показано УЗИ внутренних органов.
Нормы УЗИ селезенки:
- орган сканируется в виде полумесяца;
- средней эхогенности;
- длина от 11 до 13 см, ширина 6-8 см, толщина 4-5 см;
- эхоструктура – однородная;
- контуры – четкие, ровные;
- нормальная площадь селезенки при беременности – 40-50 см².

Гемангиома селезенки и беременность
Гемангиома селезенки – доброкачественная опухоль, развивающаяся из кровеносных сосудов. Встречается редко. До определенного времени не имеет характерных симптомов, поэтому диагностируется случайно на УЗИ внутренних органов.
В случае роста и прогрессирования гемангиомы появляются жалобы на боли в левом подреберье, отдающими в левое плечо.
Во время беременности наблюдается усиленное кровоснабжение не только всех внутренних органов, включая селезенку, но и имеющейся гемангиомы. Это может привести к увеличению опухоли и, в тяжелых случаях, к ее разрыву.
Внимание! При быстром росте гемангиомы может потребоваться хирургическое лечение. Поскольку гемангиома является доброкачественной опухолью, беременность разрешается пролонгировать.
Беременность при удаленной селезенке
Удаленная селезенка не является противопоказанием для вынашивания беременности и родов.
В этом случае наблюдение беременности должно проводиться не только гинекологом, но и гематологом. Если нет никаких отклонений в показателях крови, то все закончится благополучно.
Оксана Иванченко, акушер-гинеколог, специально для сайта Mirmam.pro
Полезное видео
Гепатоспленомегалия у беременных не является основным заболеванием, это одно из вторичных проявлений основной болезни. Данный синдром выражается в резком увеличении печени и селезёнки. В период беременности это опасно нарушением гормонального фона со всеми вытекающими последствиями. Зачастую такая патология несовместима с беременностью.
Причины развития данного синдрома разнообразны. В любом случае они связаны с развитием гепатомегалии (увеличением и деформацией печени) и спленомегалии (увеличением селезёнки и изменением структуры её тканей). Печень и селезёнка тесно связаны между собой, поэтому по мере развития заболевания поражается и второй орган и тогда наступает гепатолиенальный синдром.
К поражениям печени и селезёнки могут привести такие факторы, как:
- болезни крови,
- заболевания сердечно-сосудистой системы,
- поражения печени,
- функциональные заболевания печени и селезёнки,
- гельминтные и иные паразитарные инвазии,
- заболевания инфекционного типа,
- онкологические заболевания,
- патологии портальной системы,
- различного характера эпастозы и другие виды накопительных болезней.
Проявления клинической картины в первую очередь будут зависеть от фонового заболевания. Они также разнообразны, как и причины развития синдрома.
Для гепатоспленомегалии изолированного типа присущи такие признаки как:
- распирание в двух боках одновременно,
- чувство тяжести в подреберьях,
- заметное увеличение органов и их выпячивание над реберной дугой.
При других формах патологического увеличения органов характерными симптомами являются:
- быстрое увеличение печени и замедленный рост селезенки (при онкологических аномалиях и гепатитах вирусного типа),
- болезненные ощущения при пальпации (воспалительные процессы печени и селезёнки, наличие раковых опухолей),
- увеличение селезенки с появлением внутренних кровотечений (тромбозы и циррозы),
- наличие кровотечений при уменьшении размеров селезёнки (варикозное расширение вен пищеварительного тракта).
Диагностика гепатоспленомегалии у беременной
Для выявления нарушения необходимо посетить гастроэнтеролога. Диагноз может быть поставлен по результатам следующих исследований:
- перекуссия (простукивание внутренних органов),
- пальпация селезёнки и печени.
По мере увеличения срока беременности эти процедуры становятся всё более затруднительными связи с увеличением матки и сдавливанием всех внутренних органов брюшной полости.
Для выявления причин синдрома используются следующие диагностические методы:
- клинические анализы крови, мочи и кала,
- пробы печени и селезёнки,
- УЗИ органов брюшной полости,
- биопсия поражённых органов, спинного мозга и лимфатических узлов,
- магнитно-резонансная томография (с защитой плода) печени и других внутренних органов.
Для будущей мамы опасен как сам синдром, так и последствия фонового заболевания.
Осложнения могут быть самыми разнообразными, нов се они могут свестись к наиболее опасным:
- выкидыш или замирание беременности,
- искусственное прерывание беременности,
- развитие внутриутробных аномалий,
- физическое и психическое отставание плода,
- смерть беременной.
Что можете сделать вы
В период беременности увеличение печени и селезёнки может быть физиологически обусловлено. По этой причине при отсутствии основного заболевания врачи занимают выжидательную тактику. Если в течение трёх месяцев не произошло дальнейшего увеличения или разрушения внутренних органов, то лечение не назначается.
Во избежание развития патологии беременной рекомендуется:
- соблюдать все назначения врача,
- укреплять иммунитет,
- отказаться от самолечения с использованием лекарств и методов народной медицины,
- соблюдать диетическое питание.
Что делает врач
Специалисты начинают с постоянного систематического контроля за общим состоянием беременной и за функционированием и размерами печени и селезёнки.
При благоприятном стечении обстоятельств лечение не требуется. При развитии синдрома на фоне основного заболевания могут потребоваться различные виды терапии:
- симптоматическое лечение,
- фармакотерапия для лечения основного заболевания,
- назначение гормонов,
- дезинтоксикация организма,
- назначение желчегонных препаратов,
- курс гепатопротекторов,
- приём спазмолитиков и других обезболивающих средств,
- хирургическое вмешательство.
Зачастую полноценное лечение заболевания несовместимо с беременностью. Оценив все риски для пациентки и её будущего ребёнка специалист даёт рекомендации по поводу сохранения или прерывания беременности.
Из-за разнообразия этимологии синдрома нельзя говорить о специальных профилактических мерах. Для предупреждения этого синдрома будущая мама должна:
- вести здоровый образ жизни,
- не использовать канцерогенные продукты питания,
- соблюдать рациональное диетическое питание,
- принимать лекарственные средства только по назначению врача,
- укреплять иммунитет,
- отказаться от вредных привычек,
- принимать витамины,
- полноценно отдыхать,
- минимизировать контакт с возможными аллергенами,
- своевременно лечить все заболевания, по возможности предупреждать их появление,
- регулярно посещать акушера-гинеколога,
- своевременно проходить все обследования и сдавать анализы,
- при появлении любых недомоганий обращаться за врачебной помощью.
Вооружайтесь знаниями и читайте полезную информативную статью о заболевании гепатоспленомегалия при беременности. Ведь быть родителями – значит, изучать всё то, что поможет сохранять градус здоровья в семье на отметке «36,6».
Узнайте, что может вызвать недуг гепатоспленомегалия при беременности, как его своевременно распознать. Найдите информацию о том, каковы признаки, по которым можно определить недомогание. И какие анализы помогут выявить болезнь и поставить верный диагноз.
В статье вы прочтёте всё о методах лечения такого заболевания, как гепатоспленомегалия при беременности. Уточните, какой должна быть эффективная первая помощь. Чем лечить: выбрать лекарственные препараты или народные методы?
Также вы узнаете, чем может быть опасно несвоевременное лечение недуга гепатоспленомегалия при беременности, и почему так важно избежать последствий. Всё о том, как предупредить гепатоспленомегалия при беременности и не допустить осложнений. Будьте здоровы!
Увеличена селезенка при беременности
Гепатоспленомегалия является синдромом, проявляющимся в увеличении печени и селезёнки. Возникает эта патология редко и обычно связана с развитием некоторых заболеваний. Часто причиной гепатоспленомегалии может стать вирусный гепатит, абсцесс печени, а также токсоплазмоз и сепсис. Цирроз печени тоже относится к заболеваниям, провоцирующим возникновения синдрома. Гепатоспленомегалия не является приговором, так как при своевременной диагностике и правильном лечении можно добиться положительных результатов.
Причины
Гепатоспленомегалия у беременных не является основным заболеванием, это одно из вторичных проявлений основной болезни. Данный синдром выражается в резком увеличении печени и селезёнки. В период беременности это опасно нарушением гормонального фона со всеми вытекающими последствиями. Зачастую такая патология несовместима с беременностью.
Причины развития данного синдрома разнообразны. В любом случае они связаны с развитием гепатомегалии (увеличением и деформацией печени) и спленомегалии (увеличением селезёнки и изменением структуры её тканей). Печень и селезёнка тесно связаны между собой, поэтому по мере развития заболевания поражается и второй орган и тогда наступает гепатолиенальный синдром.
К поражениям печени и селезёнки могут привести такие факторы, как:
- болезни крови,
- заболевания сердечно-сосудистой системы,
- поражения печени,
- функциональные заболевания печени и селезёнки,
- гельминтные и иные паразитарные инвазии,
- заболевания инфекционного типа,
- аутоиммунные нарушения,
- онкологические заболевания,
- патологии портальной системы,
- различного характера эпастозы и другие виды накопительных болезней.
Симптомы
Проявления клинической картины в первую очередь будут зависеть от фонового заболевания. Они также разнообразны, как и причины развития синдрома.
Для гепатоспленомегалии изолированного типа присущи такие признаки как:
- распирание в двух боках одновременно,
- чувство тяжести в подреберьях,
- заметное увеличение органов и их выпячивание над реберной дугой.
При других формах патологического увеличения органов характерными симптомами являются:
- быстрое увеличение печени и замедленный рост селезенки (при онкологических аномалиях и гепатитах вирусного типа),
- болезненные ощущения при пальпации (воспалительные процессы печени и селезёнки, наличие раковых опухолей),
- увеличение селезенки с появлением внутренних кровотечений (тромбозы и циррозы),
- наличие кровотечений при уменьшении размеров селезёнки (варикозное расширение вен пищеварительного тракта).
Диагностика гепатоспленомегалии у беременной
Для выявления нарушения необходимо посетить гастроэнтеролога. Диагноз может быть поставлен по результатам следующих исследований:
- перекуссия (простукивание внутренних органов),
- пальпация селезёнки и печени.
По мере увеличения срока беременности эти процедуры становятся всё более затруднительными связи с увеличением матки и сдавливанием всех внутренних органов брюшной полости.
Для выявления причин синдрома используются следующие диагностические методы:
- клинические анализы крови, мочи и кала,
- пробы печени и селезёнки,
- УЗИ органов брюшной полости,
- биопсия поражённых органов, спинного мозга и лимфатических узлов,
- магнитно-резонансная томография (с защитой плода) печени и других внутренних органов.
Осложнения
Для будущей мамы опасен как сам синдром, так и последствия фонового заболевания.
Осложнения могут быть самыми разнообразными, нов се они могут свестись к наиболее опасным:
- выкидыш или замирание беременности,
- искусственное прерывание беременности,
- развитие внутриутробных аномалий,
- физическое и психическое отставание плода,
- смерть беременной.
Лечение
Что можете сделать вы
В период беременности увеличение печени и селезёнки может быть физиологически обусловлено. По этой причине при отсутствии основного заболевания врачи занимают выжидательную тактику. Если в течение трёх месяцев не произошло дальнейшего увеличения или разрушения внутренних органов, то лечение не назначается.
Во избежание развития патологии беременной рекомендуется:
- соблюдать все назначения врача,
- укреплять иммунитет,
- отказаться от самолечения с использованием лекарств и методов народной медицины,
- соблюдать диетическое питание.
Что делает врач
Специалисты начинают с постоянного систематического контроля за общим состоянием беременной и за функционированием и размерами печени и селезёнки.
При благоприятном стечении обстоятельств лечение не требуется. При развитии синдрома на фоне основного заболевания могут потребоваться различные виды терапии:
- симптоматическое лечение,
- фармакотерапия для лечения основного заболевания,
- назначение гормонов,
- дезинтоксикация организма,
- назначение желчегонных препаратов,
- курс гепатопротекторов,
- приём спазмолитиков и других обезболивающих средств,
- хирургическое вмешательство.
Зачастую полноценное лечение заболевания несовместимо с беременностью. Оценив все риски для пациентки и её будущего ребёнка специалист даёт рекомендации по поводу сохранения или прерывания беременности.
Профилактика
Из-за разнообразия этимологии синдрома нельзя говорить о специальных профилактических мерах. Для предупреждения этого синдрома будущая мама должна:
- вести здоровый образ жизни,
- не использовать канцерогенные продукты питания,
- соблюдать рациональное диетическое питание,
- принимать лекарственные средства только по назначению врача,
- укреплять иммунитет,
- отказаться от вредных привычек,
- принимать витамины,
- полноценно отдыхать,
- минимизировать контакт с возможными аллергенами,
- своевременно лечить все заболевания, по возможности предупреждать их появление,
- регулярно посещать акушера-гинеколога,
- своевременно проходить все обследования и сдавать анализы,
- при появлении любых недомоганий обращаться за врачебной помощью.
Спленомегалия – увеличение селезенки вследствие инфекционных, аутоиммунных, раковых или гематологических заболеваний. Патология выявляется с помощью ультразвукового исследования. Спленомегалия может привести к так называемому гиперспленизму. Симптом может быть вызван как безобидными причинами, так и серьезными злокачественными новообразованиями. Лечение увеличенной селезенки направлено на причинное заболевание.
Увеличение селезенки
Селезенка является крупнейшим органом лимфатической системы, который расположен в левой верхней части живота, чуть ниже диафрагмы, и окружен соединительнотканной капсулой. В нормальном состоянии орган весит до 200 грамм, имеет длину около 12-13 см, ширину – 7-8 см, толщину – 3 см.
Анатомически селезенку делят на две части: белую и красную пульпу. В то время как белая пульпа выполняет защитную функцию, красная фильтрует кровь и разрушает поврежденные клетки. При легкой спленомегалии селезенка может увеличиваться до 500-800 грамм у взрослых. Если вес органа увеличивается до 1000 грамм или больше, это указывает на массивную спленомегалию.
В норме селезенка весит 200 грамм
Симптомы
Основные симптомы патологически увеличенной селезенки:
- При инфекционном заболевании: лихорадка, усталость и увеличение лимфоузлов.
- При злокачественных новообразованиях: потеря веса, ночная потливость, лихорадка.
- При болезнях кроветворной системы: усталость, слабость, бледность.
- При повреждении печени: желтуха, кровотечение из пищевода, видимые брюшные вены.
Спленомегалия при инфекционных заболеваниях часто встречается вместе с лихорадкой, усталостью и отеком лимфатических узлов. Если спленомегалия возникает в результате гемопоэтических расстройств, у пациентов развивается усталость, расстройства психики и бледность.
Увеличение селезенки в основном ощущается давлением в верхней части живота. В зависимости от степени спленомегалию можно ощутить под левой частью грудной клетки. Боль может также возникать в месте сдавления нервов или внутренних органов. Массивное увеличение селезенки также способно повышать риск разрыва соединительнотканной капсулы. В худшем случае разрыв органа может привести к одышке и кардиогенному шоку.
В международной классификации болезней 10-го пересмотра (МКБ-10) увеличенная селезенка обозначается кодом R16.1.
При каких заболеваниях увеличивается селезенка?
Почему может увеличиться селезенка? Спленомегалия может быть вызвана расстройствами крови: серповидноклеточной анемией, талассемией, наследственным сфероцитозом или дефицитом глюкозо-6-фосфатдегидрогеназы. Злокачественные заболевания крови также могут увеличивать орган в размерах. Нередко селезенка увеличена при лейкемии, лимфоме или остеомиелофиброзе.
Разрастание ткани также наблюдается при инфекциях. Вирус Эпштейна-Барра (инфекционный мононуклеоз) часто сопровождается спленомегалией. Аналогично цитомегаловирус, особенно у детей и пациентов с ослабленным иммунитетом, приводит к сильному отеку селезенки. Однако у взрослых вирусная инфекция обычно протекает бессимптомно и, следовательно, в значительной степени незаметна. Спленомегалия может возникать при:
- Лейшманиозе.
- Малярии.
- ВИЧ.
- Вирусном гепатите.
- Эхинококкозе (паразитарное заболевание).
- Туберкулезе.
Селезенка соединена с воротной веной, которая переносит кровь в печень. Если нарушается кровоток в воротной вене, кровь будет накапливаться в селезенке, что приведет к отеку. Застой венозной крови может быть вызван сердечной недостаточностью, циррозом печени или тромбозом воротной вены. Синдром Бадда-Киари – редкое заболевание печени, которое приводит к полному или неполному закрытию печеночных вен. Патологическое состояние также может вызвать тяжелую спленомегалию.
Злокачественные заболевания крови способствуют увеличению селезенки
Причиной того, почему увеличена селезенка, могут быть аутоиммунные заболевания, которые требуют отдельного лечения: хронический гранулематоз и синдром Чедиак-Хигаси. Хронический гранулематоз является одним из редких наследственных заболеваний, которое характеризуется связанными с воспалением нодулярными тканевыми новообразованиями – гранулемами – во внутренних органах и коже. Гранулемы приводят к ранней смерти пациентов. Аутоиммунный лимфопролиферативный синдром также может проявляться в виде увеличения лимфоидного органа.
Увеличение селезенки также может быть связано с болезнью хранения гликогена – болезнью Ниманна-Пика и болезнью Гоше. При заболеваниях, связанных с хранением гликогена, в клетках селезенки накапливаются липиды. В случае болезни Гоше нарушается расщепление глюкоцереброзида.
Злокачественные новообразования, которые могут вызывать спленомегалию:
- Лейкемия.
- Лимфома.
- Болезнь Ходжкина.
- Полицитемия вера.
Осложнения
Спленомегалия может вызвать желудочно-кишечные расстройства, усталость и общую слабость. Серьезные последствия возникают, если лечение начинается слишком поздно. В некоторых случаях у пациентов возникает хроническая боль, инфекция и изменения зрения.
Типичным осложнением увеличенной селезёнки является гиперспленизм, который может привести к количественному изменению состава крови и мелким подкожным кровотечениям. Если возникает анемия, пациент нуждается в регулярных переливаниях крови.
Удаление селезенки оказывает серьезное влияние на здоровье пациента. Хотя регулярные прививки снижают риск заражения бактериями или вирусами, организм более подвержен инфекционным заболеваниям. Некоторые пациенты страдают от серьезных инфекций, которые могут приводить к летальному исходу. Кроме того, тромбоз может возникать в течение нескольких недель после спленэктомии. Даже предписанные препараты могут вызывать побочные эффекты. Пациентам рекомендуется принимать антикоагулянты строго под контролем лечащего врача, чтобы избежать побочных действий.
Особенности у беременных
Если при беременности увеличена селезенка, рекомендуется обратиться к семейному врачу. Во время беременности необходимо принимать достаточное количество жидкости и регулярно заниматься физическими упражнениями. Ухудшение функции селезенки в данном случае может быть связано с дефицитом железа и витамина В12.

Селезенка у беременных может увеличиться от нехватки железа и витамина В12
Беременным женщинам с железодефицитной анемией может потребоваться принимать железосодержащие препараты. Курс лечения зависит от тяжести состояния больной, сопутствующих заболеваний и результатов лабораторных исследований.
Классификация
Спленомегалию классифицируют по степени увеличения лимфоидной органа. В международной классификации выделяют 3 степени:
- Мягкое: вес менее 500 г.
- Умеренное: вес от 500 до 800 г.
- Массивное: вес более 1000 г.
К какому врачу обращаться?
Если боль возникает постоянно и селезенка увеличена, следует проконсультироваться с семейным врачом. Симптомы – диарея или лихорадка – могут также указывать на спленомегалию. У некоторых пациентов также уменьшается аппетит. Если эти симптомы возникают, нужно обратиться к терапевту. Дальнейшее обследование и лечение сильно зависят от точных симптомов спленомегалии.
Лечением селезенки может заниматься инфекционист, онколог (специалист по раковым заболеваниям), хирург или гематолог (специалист по заболеваниям крови). Направление к узкопрофильному специалисту выпишет терапевт.
При увеличении селезенки всегда нужно обращаться за медицинской помощью. Постановка диагноза на ранней стадии помогает предотвратить серьезные осложнения. Если возникает сильная боль в левой части верхней части живота, рекомендуется вызвать скорую помощь.
Диагностика
Вначале врач собирает анамнез, а затем проводит физический осмотр. Увеличенную селезенку можно выявить во время физического обследования под левой грудной клеткой. В норме паренхиматозный орган неощутим. Если врач пальпирует селезенку, это указывает на спленомегалию. Подозрения подтверждаются с помощью ультразвукового исследования. На УЗИ врач может выявить доказательства повреждения печени или болезни портальной вены.
Если врач выявил увеличенную селезенку, необходимо провести дополнительные обследования, которые помогут определить первопричину. У пациента берется венозная кровь из локтевого сгиба, которую направляют на исследование в лабораторию. Анализы помогают выявить:
- Количество кровяных клеток (эритроцитов, лейкоцитов и тромбоцитов).
- Скорость оседания эритроцитов.
- Признаки поражения печени: трансаминазы (ALAT, ASAT), билирубин.
- Иммунные параметры (С-реактивный белок, антиядерные антитела, ревматоидные факторы).
- Признаки вирусных инфекций.
Если врач выявил увеличенную селезенку, нужно провести дополнительные обследования
Согласно результатам анализа крови, некоторые заболевания могут быть исключены как причина спленомегалии. Впоследствии могут быть предприняты дополнительные диагностические шаги: рентгенография грудной клетки, компьютерная томография брюшной полости или биопсия костного мозга.
Лечение
Что делать, если увеличилась селезенка? Лечение включает хирургическое удаление селезенки (спленэктомия) или применение медикаментозных средств. Оперативное вмешательство необходимо, если разрывается капсула селезенки или возникает гиперспленизм. Спленэктомия должна применяться в качестве крайней меры, поскольку она несет риск развития серьезных инфекционных заболеваний. У некоторых пациентов может развиться постспленэктомический синдром.
Через 7-12 дней после удаления селезенки количество тромбоцитов временно увеличивается (до 1 мл/мкл). Поскольку сам орган участвует в расщеплении тромбов, повышается риск тромбоза после его удаления. В течение нескольких недель количество тромбоцитов снова уменьшается.
В первые недели после удаления селезенки имеется повышенный риск тромбоза. До тех пор, пока количество тромбоцитов не опустится ниже 500 000 на мкл, следует использовать противотромботические средства. В течение этого времени следует избегать длительных периодов сидения и чрезмерных физических упражнений, при которых наблюдается повышенный риск кровотечения. Существует большая опасность развития тромбоэмболии различных органов.
После удаления селезенки повышается общая восприимчивость к инфекции. Микроорганизмы могут вызвать тяжелую пневмонию. Профилактика инфекции также может осуществляться путем постоянных инъекций растворов с пенициллином каждые 4 недели.
Для адаптации иммунной системы после спленэктомии необходимо много времени. Пациентам необходимо проходить плановую иммунизацию против гриппа, пневмококковой, гемофильной и менингококковой инфекций. Пациент должен делать все возможное, чтобы предотвратить патологию. Некоторые пациенты могут погибнуть от серьезной инфекции в течение нескольких лет.
Медикаменты
Как можно уменьшить селезенку с помощью лекарств? На ранних стадиях опухолевых новообразований больные получают специальные лекарственные средства. К ним относят:
- Гидроксикарбамид (гидроксимочевина): цитостатический средство – вещество, которое ингибирует рост клеток.
- Альфа-интерферон: белок, который стимулирует иммунную систему человека.
- Ингибиторы янус-киназы (ингибиторы ЯК): ингибируют активность определенных ферментов, которые контролируют рост клеток.

Выбор препаратов зависит от причины и стадии патологии
В начале лечения врач должен определить дозу препаратов при злокачественно увеличенной селезенке. Это зависит в основном от того, насколько высокая концентрация тромбоцитов в крови пациента. Выбранная начальная доза не должна изменяться в течение первых 4 недель лечения. После этого врач может регулировать дозу с двухнедельными интервалами.
Помимо тромбоцитопении и анемии, терапия ингибиторами JAK также может приводить к нейтропении. В этом случае у пациентов снижается концентрация нейтрофильных гранулоцитов в крови. Результатом может стать ослабление иммунной системы организма. Если количество нейтрофилов уменьшается до менее 500 на 1 мкл крови, терапию следует временно прекратить.
Прогноз и профилактика
Курс болезни и прогноз спленомегалии сильно зависят от основного заболевания. Без лечения причины селезенка может разорваться. В зависимости от тяжести разрыва может потребоваться хирургическое вмешательство. Если кровотечение невозможно остановить, необходимо немедленно полностью удалить селезенку.
С помощью микроскопических анализов крови врач может проверить, меняется ли количество и форма клеток крови с течением времени. Результаты анализа крови могут быть использованы для того, чтобы сделать выводы о ходе заболевания и успехе лечения. При необходимости терапия может быть изменена.
Временные интервалы, в которых проводятся анализы крови, зависят от формы и индивидуального течения заболевания. В начале терапии рекомендуется ежемесячно проводить лабораторные исследования. После того как заболевание достигнет стабильной фазы, обычно необходимо проводить обследования ежеквартально или раз в полгода.
Если в анализе крови наблюдаются колебания уровня различных клеток, это не повод для беспокойства. Такие различия часто не являются признаком рецидива увеличения селезенки или других расстройств.

В счастливый период ожидания малыша будущая мама вряд ли задумывается над тем, как ее беременность и такой важный орган, как селезенка повлияют друг на друга. А, оказывается, задуматься есть над чем.
Роль селезенки при беременности
Селезенка находится в брюшной полости, слева, между IX и XI ребром, позади желудка, ее вес около 150-200 г. Считается, что селезенка – нежизненно важный орган, потому что его отсутствие или удаление не приводит к смерти человека.
Но так ли это на самом деле? Каковы функции этого органа, и какая роль отведена ему во время беременности?
Во-первых, это главный орган иммунитета:
- она активно участвует в иммунном ответе нашего организма, распознает «чужаков» и производит антитела для их обезвреживания;
- кроме того, селезенка – своеобразная «школа» для лимфоцитов, где они дозревают, а затем поступают в кровь и отвечают за сопротивляемость организма к различным возбудителям болезней.
Важно знать! Во время беременности наблюдается снижение иммунитета, поэтому селезенке во время беременности отведена важная роль.
Организм женщины совместно с зародышем вырабатывает специальные антитела, которые угнетают материнский иммунитет. Угнетение иммунного ответа необходимо для того, чтобы предотвратить отторжение чужеродного организма, то есть плода. Иммунодепрессия во время беременности подвергает будущую маму высокому риску различных заболеваний. Здесь то и возрастает роль селезенки как иммунного органа.

Во-вторых, селезенка является своеобразным кладбищем форменных элементов крови – отживших эритроцитов, лейкоцитов, тромбоцитов.
Наконец, она служит резервуаром крови. При необходимости, скопившаяся кровь из селезеночного депо поступает в общий кровоток. Такая потребность в дополнительном запасе крови может возникнуть при массивном кровотечении, что нередко случается во время беременности и родов.
Вот почему беременной женщине крайне важно иметь здоровую селезенку.
Боль в селезенке при беременности: причины
Боли в селезенке ощущаются как болезненность в левом боку. Интенсивность и характер болей различны – от глухих, тупых, ноющих до колющих и резко выраженных.
Когда болит селезенка при беременности? Боль может возникнуть от внешних воздействий или по внутренним причинам.
Орган находится очень близко к поверхности тела, не имеет защиты от внешних воздействий и легко подвергается травмам.
Внешние факторы, которые могут спровоцировать возникновение болей в селезенке при беременности:
- удары в левое подреберье;
- падение на левый бок;
- травмы во время аварий;
- огнестрельные ранения.
В результате повреждающего действия орган увеличивается в размерах, происходит натяжение и разрыв его капсулы, и возникает внутреннее кровотечение. Симптомами такого неблагополучия будут:
- резкая боль в левом подреберье;
- синюшность кожи в области травмы;
- падение артериального давления;
- учащение пульса;
- холодный липкий пот;
- потеря сознания из-за болевого шока.
В такой ситуации несвоевременно оказанная медицинская помощь может угрожать жизни беременной женщины и ее ребенку. Если женщина упала, получила травму в левый бок и у нее появились вышеописанные симптомы, необходимо срочно доставить ее в стационар.
Боли в левом боку, в области селезенки могут возникать и по причине заболевания или воспаления в самом органе, а именно при опухолях, абсцессах, инфарктах и кистах селезенки, а также некоторых инфекционных болезней. В данном случае необходимо дополнительное обследование беременной женщины для своевременного выявления заболеваний.

Увеличение селезенки при беременности
Увеличение селезенки на медицинском языке называется спленомегалия. Спленомегалия – это не болезнь, а синдром различных заболеваний, зачастую нарушающих нормальное течение беременности.
Изолированное увеличение органа встречается крайне редко. Чаще увеличивается и печень. И тогда такое состояние будет называться гепатоспленомегалией.
Селезенка у беременных может быть увеличена при следующих заболеваниях:
- вирусно-бактериальные инфекции;
- гельминтозы;
- сепсис;
- вирусный гепатит;
- гнойники (абсцессы) селезенки;
- инфаркты селезенки;
- гемолитической анемии;
- опухоль;
- травмы.
Беременность при увеличенной селезенке может иметь неблагоприятное течение, поскольку заболевания, на фоне которых происходит ее увеличение, оказывают негативное влияние на здоровье будущей матери и состояние плода.
Возможные осложнения беременности при спленомегалии:
- угрожающий выкидыш;
- неразвивающаяся беременность;
- внутриутробные пороки;
- задержка внутриутробного развития плода;
- угроза жизни матери.
Внимание! В период беременности может встречаться незначительная спленомегалия. Если в течение 3-х месяцев наблюдения дальнейшего увеличения селезенки не происходит, то это считается допустимым и лечения не требуется.
Если заболевание, на фоне которого возникла спленомегалия, приобретает тяжелое течение, может встать вопрос о нецелесообразности вынашивания беременности и ее прерывании.
В норме селезенка не прощупывается через брюшную стенку. Но если при пальпации (прощупывании) врач выявил спленомегалию и у него имеется подозрение на инфекционное заболевание, травму или патологию селезенки – показано УЗИ внутренних органов.
Нормы УЗИ селезенки:
- орган сканируется в виде полумесяца;
- средней эхогенности;
- длина от 11 до 13 см, ширина 6-8 см, толщина 4-5 см;
- эхоструктура – однородная;
- контуры – четкие, ровные;
- нормальная площадь селезенки при беременности – 40-50 см².

Гемангиома селезенки и беременность
Гемангиома селезенки – доброкачественная опухоль, развивающаяся из кровеносных сосудов. Встречается редко. До определенного времени не имеет характерных симптомов, поэтому диагностируется случайно на УЗИ внутренних органов.
В случае роста и прогрессирования гемангиомы появляются жалобы на боли в левом подреберье, отдающими в левое плечо.
Во время беременности наблюдается усиленное кровоснабжение не только всех внутренних органов, включая селезенку, но и имеющейся гемангиомы. Это может привести к увеличению опухоли и, в тяжелых случаях, к ее разрыву.
Внимание! При быстром росте гемангиомы может потребоваться хирургическое лечение. Поскольку гемангиома является доброкачественной опухолью, беременность разрешается пролонгировать.
Беременность при удаленной селезенке
Удаленная селезенка не является противопоказанием для вынашивания беременности и родов.
В этом случае наблюдение беременности должно проводиться не только гинекологом, но и гематологом. Если нет никаких отклонений в показателях крови, то все закончится благополучно.
Оксана Иванченко, акушер-гинеколог, специально для сайта Mirmam.pro
Полезное видео
причины и лечение, прогноз спленомегалии
Спленомегалия – увеличение селезенки вследствие инфекционных, аутоиммунных, раковых или гематологических заболеваний. Патология выявляется с помощью ультразвукового исследования. Спленомегалия может привести к так называемому гиперспленизму. Симптом может быть вызван как безобидными причинами, так и серьезными злокачественными новообразованиями. Лечение увеличенной селезенки направлено на причинное заболевание.
Увеличение селезенки
Селезенка является крупнейшим органом лимфатической системы, который расположен в левой верхней части живота, чуть ниже диафрагмы, и окружен соединительнотканной капсулой. В нормальном состоянии орган весит до 200 грамм, имеет длину около 12-13 см, ширину – 7-8 см, толщину – 3 см.
Анатомически селезенку делят на две части: белую и красную пульпу. В то время как белая пульпа выполняет защитную функцию, красная фильтрует кровь и разрушает поврежденные клетки. При легкой спленомегалии селезенка может увеличиваться до 500-800 грамм у взрослых. Если вес органа увеличивается до 1000 грамм или больше, это указывает на массивную спленомегалию.
-

В норме селезенка весит 200 грамм
Симптомы
Основные симптомы патологически увеличенной селезенки:
- При инфекционном заболевании: лихорадка, усталость и увеличение лимфоузлов.
- При злокачественных новообразованиях: потеря веса, ночная потливость, лихорадка.
- При болезнях кроветворной системы: усталость, слабость, бледность.
- При повреждении печени: желтуха, кровотечение из пищевода, видимые брюшные вены.
Увеличенная селезенка – симптом, а не самостоятельное заболевание. Тем не менее она сама по себе также может вызывать различную симптоматику: боль, ощущение давления в области живота или механическую непроходимость органов пищеварения.
Спленомегалия при инфекционных заболеваниях часто встречается вместе с лихорадкой, усталостью и отеком лимфатических узлов. Если спленомегалия возникает в результате гемопоэтических расстройств, у пациентов развивается усталость, расстройства психики и бледность.
Увеличение селезенки в основном ощущается давлением в верхней части живота. В зависимости от степени спленомегалию можно ощутить под левой частью грудной клетки. Боль может также возникать в месте сдавления нервов или внутренних органов. Массивное увеличение селезенки также способно повышать риск разрыва соединительнотканной капсулы. В худшем случае разрыв органа может привести к одышке и кардиогенному шоку.
В международной классификации болезней 10-го пересмотра (МКБ-10) увеличенная селезенка обозначается кодом R16.1.
При каких заболеваниях увеличивается селезенка?
Почему может увеличиться селезенка? Спленомегалия может быть вызвана расстройствами крови: серповидноклеточной анемией, талассемией, наследственным сфероцитозом или дефицитом глюкозо-6-фосфатдегидрогеназы. Злокачественные заболевания крови также могут увеличивать орган в размерах. Нередко селезенка увеличена при лейкемии, лимфоме или остеомиелофиброзе.
Разрастание ткани также наблюдается при инфекциях. Вирус Эпштейна-Барра (инфекционный мононуклеоз) часто сопровождается спленомегалией. Аналогично цитомегаловирус, особенно у детей и пациентов с ослабленным иммунитетом, приводит к сильному отеку селезенки. Однако у взрослых вирусная инфекция обычно протекает бессимптомно и, следовательно, в значительной степени незаметна. Спленомегалия может возникать при:
- Лейшманиозе.
- Малярии.
- ВИЧ.
- Вирусном гепатите.
- Эхинококкозе (паразитарное заболевание).
- Туберкулезе.
Селезенка соединена с воротной веной, которая переносит кровь в печень. Если нарушается кровоток в воротной вене, кровь будет накапливаться в селезенке, что приведет к отеку. Застой венозной крови может быть вызван сердечной недостаточностью, циррозом печени или тромбозом воротной вены. Синдром Бадда-Киари – редкое заболевание печени, которое приводит к полному или неполному закрытию печеночных вен. Патологическое состояние также может вызвать тяжелую спленомегалию.
-

Злокачественные заболевания крови способствуют увеличению селезенки
Причиной того, почему увеличена селезенка, могут быть аутоиммунные заболевания, которые требуют отдельного лечения: хронический гранулематоз и синдром Чедиак-Хигаси. Хронический гранулематоз является одним из редких наследственных заболеваний, которое характеризуется связанными с воспалением нодулярными тканевыми новообразованиями – гранулемами – во внутренних органах и коже. Гранулемы приводят к ранней смерти пациентов. Аутоиммунный лимфопролиферативный синдром также может проявляться в виде увеличения лимфоидного органа.
Увеличение селезенки также может быть связано с болезнью хранения гликогена – болезнью Ниманна-Пика и болезнью Гоше. При заболеваниях, связанных с хранением гликогена, в клетках селезенки накапливаются липиды. В случае болезни Гоше нарушается расщепление глюкоцереброзида.
Злокачественные новообразования, которые могут вызывать спленомегалию:
- Лейкемия.
- Лимфома.
- Болезнь Ходжкина.
- Полицитемия вера.
Осложнения
Спленомегалия может вызвать желудочно-кишечные расстройства, усталость и общую слабость. Серьезные последствия возникают, если лечение начинается слишком поздно. В некоторых случаях у пациентов возникает хроническая боль, инфекция и изменения зрения.
Типичным осложнением увеличенной селезёнки является гиперспленизм, который может привести к количественному изменению состава крови и мелким подкожным кровотечениям. Если возникает анемия, пациент нуждается в регулярных переливаниях крови.
Удаление селезенки оказывает серьезное влияние на здоровье пациента. Хотя регулярные прививки снижают риск заражения бактериями или вирусами, организм более подвержен инфекционным заболеваниям. Некоторые пациенты страдают от серьезных инфекций, которые могут приводить к летальному исходу. Кроме того, тромбоз может возникать в течение нескольких недель после спленэктомии. Даже предписанные препараты могут вызывать побочные эффекты. Пациентам рекомендуется принимать антикоагулянты строго под контролем лечащего врача, чтобы избежать побочных действий.
Особенности у беременных
Если при беременности увеличена селезенка, рекомендуется обратиться к семейному врачу. Во время беременности необходимо принимать достаточное количество жидкости и регулярно заниматься физическими упражнениями. Ухудшение функции селезенки в данном случае может быть связано с дефицитом железа и витамина В12.
-

Селезенка у беременных может увеличиться от нехватки железа и витамина В12
Беременным женщинам с железодефицитной анемией может потребоваться принимать железосодержащие препараты. Курс лечения зависит от тяжести состояния больной, сопутствующих заболеваний и результатов лабораторных исследований.
Железодефицитная анемия может быть опасна для растущего человека, поэтому требуется немедленно обратиться к врачу. Причины возникновения анемии и схема лечения определяются врачом.
Классификация
Спленомегалию классифицируют по степени увеличения лимфоидной органа. В международной классификации выделяют 3 степени:
- Мягкое: вес менее 500 г.
- Умеренное: вес от 500 до 800 г.
- Массивное: вес более 1000 г.
К какому врачу обращаться?
Если боль возникает постоянно и селезенка увеличена, следует проконсультироваться с семейным врачом. Симптомы – диарея или лихорадка – могут также указывать на спленомегалию. У некоторых пациентов также уменьшается аппетит. Если эти симптомы возникают, нужно обратиться к терапевту. Дальнейшее обследование и лечение сильно зависят от точных симптомов спленомегалии.
Лечением селезенки может заниматься инфекционист, онколог (специалист по раковым заболеваниям), хирург или гематолог (специалист по заболеваниям крови). Направление к узкопрофильному специалисту выпишет терапевт.
При увеличении селезенки всегда нужно обращаться за медицинской помощью. Постановка диагноза на ранней стадии помогает предотвратить серьезные осложнения. Если возникает сильная боль в левой части верхней части живота, рекомендуется вызвать скорую помощь.
Диагностика
Вначале врач собирает анамнез, а затем проводит физический осмотр. Увеличенную селезенку можно выявить во время физического обследования под левой грудной клеткой. В норме паренхиматозный орган неощутим. Если врач пальпирует селезенку, это указывает на спленомегалию. Подозрения подтверждаются с помощью ультразвукового исследования. На УЗИ врач может выявить доказательства повреждения печени или болезни портальной вены.
Если врач выявил увеличенную селезенку, необходимо провести дополнительные обследования, которые помогут определить первопричину. У пациента берется венозная кровь из локтевого сгиба, которую направляют на исследование в лабораторию. Анализы помогают выявить:
- Количество кровяных клеток (эритроцитов, лейкоцитов и тромбоцитов).
- Скорость оседания эритроцитов.
- Признаки поражения печени: трансаминазы (ALAT, ASAT), билирубин.
- Иммунные параметры (С-реактивный белок, антиядерные антитела, ревматоидные факторы).
- Признаки вирусных инфекций.
-

Если врач выявил увеличенную селезенку, нужно провести дополнительные обследования
Согласно результатам анализа крови, некоторые заболевания могут быть исключены как причина спленомегалии. Впоследствии могут быть предприняты дополнительные диагностические шаги: рентгенография грудной клетки, компьютерная томография брюшной полости или биопсия костного мозга.
Лечение
Что делать, если увеличилась селезенка? Лечение включает хирургическое удаление селезенки (спленэктомия) или применение медикаментозных средств. Оперативное вмешательство необходимо, если разрывается капсула селезенки или возникает гиперспленизм. Спленэктомия должна применяться в качестве крайней меры, поскольку она несет риск развития серьезных инфекционных заболеваний. У некоторых пациентов может развиться постспленэктомический синдром.
Через 7-12 дней после удаления селезенки количество тромбоцитов временно увеличивается (до 1 мл/мкл). Поскольку сам орган участвует в расщеплении тромбов, повышается риск тромбоза после его удаления. В течение нескольких недель количество тромбоцитов снова уменьшается.
В первые недели после удаления селезенки имеется повышенный риск тромбоза. До тех пор, пока количество тромбоцитов не опустится ниже 500 000 на мкл, следует использовать противотромботические средства. В течение этого времени следует избегать длительных периодов сидения и чрезмерных физических упражнений, при которых наблюдается повышенный риск кровотечения. Существует большая опасность развития тромбоэмболии различных органов.
После удаления селезенки повышается общая восприимчивость к инфекции. Микроорганизмы могут вызвать тяжелую пневмонию. Профилактика инфекции также может осуществляться путем постоянных инъекций растворов с пенициллином каждые 4 недели.
Для адаптации иммунной системы после спленэктомии необходимо много времени. Пациентам необходимо проходить плановую иммунизацию против гриппа, пневмококковой, гемофильной и менингококковой инфекций. Пациент должен делать все возможное, чтобы предотвратить патологию. Некоторые пациенты могут погибнуть от серьезной инфекции в течение нескольких лет.
Селезенка не является жизненно важным органом и поэтому может быть полностью удалена. В качестве альтернативы спленэктомии можно использовать радиотерапию, которая уменьшает селезенку. Однако успех облучения обычно длится всего несколько месяцев, после чего орган возвращает к исходному размеру. Зачастую требуется повторная радиотерапия.
Медикаменты
Как можно уменьшить селезенку с помощью лекарств? На ранних стадиях опухолевых новообразований больные получают специальные лекарственные средства. К ним относят:
- Гидроксикарбамид (гидроксимочевина): цитостатический средство – вещество, которое ингибирует рост клеток.
- Альфа-интерферон: белок, который стимулирует иммунную систему человека.
- Ингибиторы янус-киназы (ингибиторы ЯК): ингибируют активность определенных ферментов, которые контролируют рост клеток.
-

Выбор препаратов зависит от причины и стадии патологии
В начале лечения врач должен определить дозу препаратов при злокачественно увеличенной селезенке. Это зависит в основном от того, насколько высокая концентрация тромбоцитов в крови пациента. Выбранная начальная доза не должна изменяться в течение первых 4 недель лечения. После этого врач может регулировать дозу с двухнедельными интервалами.
Помимо тромбоцитопении и анемии, терапия ингибиторами JAK также может приводить к нейтропении. В этом случае у пациентов снижается концентрация нейтрофильных гранулоцитов в крови. Результатом может стать ослабление иммунной системы организма. Если количество нейтрофилов уменьшается до менее 500 на 1 мкл крови, терапию следует временно прекратить.
Прогноз и профилактика
Курс болезни и прогноз спленомегалии сильно зависят от основного заболевания. Без лечения причины селезенка может разорваться. В зависимости от тяжести разрыва может потребоваться хирургическое вмешательство. Если кровотечение невозможно остановить, необходимо немедленно полностью удалить селезенку.
Важной частью профилактической терапии являются регулярные визиты к врачу и плановые обследования. Врач использует те же процедуры, что и во время диагностики болезни: как лабораторные тесты, так и методы визуализации. При подозрении на другие заболевания могут потребоваться дополнительные обследования.
С помощью микроскопических анализов крови врач может проверить, меняется ли количество и форма клеток крови с течением времени. Результаты анализа крови могут быть использованы для того, чтобы сделать выводы о ходе заболевания и успехе лечения. При необходимости терапия может быть изменена.
Временные интервалы, в которых проводятся анализы крови, зависят от формы и индивидуального течения заболевания. В начале терапии рекомендуется ежемесячно проводить лабораторные исследования. После того как заболевание достигнет стабильной фазы, обычно необходимо проводить обследования ежеквартально или раз в полгода.
Если в анализе крови наблюдаются колебания уровня различных клеток, это не повод для беспокойства. Такие различия часто не являются признаком рецидива увеличения селезенки или других расстройств.
- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
- Желудочно-кишечные
- Кардиологические
- Контрацептивы
- Мочегонные
- Обезболивающие
- От аллергии
- От кашля
- От насморка
- Повышение иммунитета
- Противовирусные
- Противогрибковые
- Противомикробные
- Противоопухолевые
- Противопаразитарные
- Противопростудные
- Сердечно-сосудистые
- Урологические
- Другие лекарства
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
- Вредные привычки
- Геронтология (Старение)
- Дерматология
- Дети
- Женское здоровье
- Инфекция
- Контрацепция
- Косметология
- Народная медицина
- Обзоры заболеваний
- Обзоры лекарств
- Ортопедия и травматология
- Питание
- Пластическая хирургия
- Процедуры и операции
- Психология
- Роды и послеродовый период
- Сексология
- Стоматология
- Травы и продукты
- Трихология
- Другие статьи
- Словарь терминов
- [А] Абазия .. Ацидоз
- [Б] Базофилы .. Богатая тромбоцитами плазма
- [В] Вазопрессин .. Выкидыш
- [Г] Галлюциногены .. Грязи лечебные
- [Д] Деацетилазы гистонов .. Дофамин
- [Ж] Железы .. Жиры
- [И] Иммунитет .. Искусственная кома
- [К] Каверна .. Кумарин
- [Л] Лапароскоп .. Лучевая терапия
- [М] Макрофаги .. Мутация
- [Н] Наркоз .. Нистагм
- [О] Онкоген .. Отек
- [П] Паллиативная помощь .. Пульс
- [Р] Реабилитация .. Родинка (невус)
- [С] Секретин .. Сыворотка крови
- [Т] Таламус .. Тучные клетки
- [У] Урсоловая кислота
- [Ф]
Увеличенная селезенка при беременности
Спленомегалия – увеличение селезенки вследствие инфекционных, аутоиммунных, раковых или гематологических заболеваний. Патология выявляется с помощью ультразвукового исследования. Спленомегалия может привести к так называемому гиперспленизму. Симптом может быть вызван как безобидными причинами, так и серьезными злокачественными новообразованиями. Лечение увеличенной селезенки направлено на причинное заболевание.
Увеличение селезенки
Селезенка является крупнейшим органом лимфатической системы, который расположен в левой верхней части живота, чуть ниже диафрагмы, и окружен соединительнотканной капсулой. В нормальном состоянии орган весит до 200 грамм, имеет длину около 12-13 см, ширину – 7-8 см, толщину – 3 см.
Анатомически селезенку делят на две части: белую и красную пульпу. В то время как белая пульпа выполняет защитную функцию, красная фильтрует кровь и разрушает поврежденные клетки. При легкой спленомегалии селезенка может увеличиваться до 500-800 грамм у взрослых. Если вес органа увеличивается до 1000 грамм или больше, это указывает на массивную спленомегалию.

В норме селезенка весит 200 грамм
Симптомы
Основные симптомы патологически увеличенной селезенки:
- При инфекционном заболевании: лихорадка, усталость и увеличение лимфоузлов.
- При злокачественных новообразованиях: потеря веса, ночная потливость, лихорадка.
- При болезнях кроветворной системы: усталость, слабость, бледность.
- При повреждении печени: желтуха, кровотечение из пищевода, видимые брюшные вены.
Спленомегалия при инфекционных заболеваниях часто встречается вместе с лихорадкой, усталостью и отеком лимфатических узлов. Если спленомегалия возникает в результате гемопоэтических расстройств, у пациентов развивается усталость, расстройства психики и бледность.
Увеличение селезенки в основном ощущается давлением в верхней части живота. В зависимости от степени спленомегалию можно ощутить под левой частью грудной клетки. Боль может также возникать в месте сдавления нервов или внутренних органов. Массивное увеличение селезенки также способно повышать риск разрыва соединительнотканной капсулы. В худшем случае разрыв органа может привести к одышке и кардиогенному шоку.
В международной классификации болезней 10-го пересмотра (МКБ-10) увеличенная селезенка обозначается кодом R16.1.
При каких заболеваниях увеличивается селезенка?
Почему может увеличиться селезенка? Спленомегалия может быть вызвана расстройствами крови: серповидноклеточной анемией, талассемией, наследственным сфероцитозом или дефицитом глюкозо-6-фосфатдегидрогеназы. Злокачественные заболевания крови также могут увеличивать орган в размерах. Нередко селезенка увеличена при лейкемии, лимфоме или остеомиелофиброзе.
Разрастание ткани также наблюдается при инфекциях. Вирус Эпштейна-Барра (инфекционный мононуклеоз) часто сопровождается спленомегалией. Аналогично цитомегаловирус, особенно у детей и пациентов с ослабленным иммунитетом, приводит к сильному отеку селезенки. Однако у взрослых вирусная инфекция обычно протекает бессимптомно и, следовательно, в значительной степени незаметна. Спленомегалия может возникать при:
- Лейшманиозе.
- Малярии.
- ВИЧ.
- Вирусном гепатите.
- Эхинококкозе (паразитарное заболевание).
- Туберкулезе.
Селезенка соединена с воротной веной, которая переносит кровь в печень. Если нарушается кровоток в воротной вене, кровь будет накапливаться в селезенке, что приведет к отеку. Застой венозной крови может быть вызван сердечной недостаточностью, циррозом печени или тромбозом воротной вены. Синдром Бадда-Киари – редкое заболевание печени, которое приводит к полному или неполному закрытию печеночных вен. Патологическое состояние также может вызвать тяжелую спленомегалию.

Злокачественные заболевания крови способствуют увеличению селезенки
Причиной того, почему увеличена селезенка, могут быть аутоиммунные заболевания, которые требуют отдельного лечения: хронический гранулематоз и синдром Чедиак-Хигаси. Хронический гранулематоз является одним из редких наследственных заболеваний, которое характеризуется связанными с воспалением нодулярными тканевыми новообразованиями – гранулемами – во внутренних органах и коже. Гранулемы приводят к ранней смерти пациентов. Аутоиммунный лимфопролиферативный синдром также может проявляться в виде увеличения лимфоидного органа.
Увеличение селезенки также может быть связано с болезнью хранения гликогена – болезнью Ниманна-Пика и болезнью Гоше. При заболеваниях, связанных с хранением гликогена, в клетках селезенки накапливаются липиды. В случае болезни Гоше нарушается расщепление глюкоцереброзида.
Злокачественные новообразования, которые могут вызывать спленомегалию:
- Лейкемия.
- Лимфома.
- Болезнь Ходжкина.
- Полицитемия вера.
Осложнения
Спленомегалия может вызвать желудочно-кишечные расстройства, усталость и общую слабость. Серьезные последствия возникают, если лечение начинается слишком поздно. В некоторых случаях у пациентов возникает хроническая боль, инфекция и изменения зрения.
Типичным осложнением увеличенной селезёнки является гиперспленизм, который может привести к количественному изменению состава крови и мелким подкожным кровотечениям. Если возникает анемия, пациент нуждается в регулярных переливаниях крови.
Удаление селезенки оказывает серьезное влияние на здоровье пациента. Хотя регулярные прививки снижают риск заражения бактериями или вирусами, организм более подвержен инфекционным заболеваниям. Некоторые пациенты страдают от серьезных инфекций, которые могут приводить к летальному исходу. Кроме того, тромбоз может возникать в течение нескольких недель после спленэктомии. Даже предписанные препараты могут вызывать побочные эффекты. Пациентам рекомендуется принимать антикоагулянты строго под контролем лечащего врача, чтобы избежать побочных действий.
Особенности у беременных
Если при беременности увеличена селезенка, рекомендуется обратиться к семейному врачу. Во время беременности необходимо принимать достаточное количество жидкости и регулярно заниматься физическими упражнениями. Ухудшение функции селезенки в данном случае может быть связано с дефицитом железа и витамина В12.

Селезенка у беременных может увеличиться от нехватки железа и витамина В12
Беременным женщинам с железодефицитной анемией может потребоваться принимать железосодержащие препараты. Курс лечения зависит от тяжести состояния больной, сопутствующих заболеваний и результатов лабораторных исследований.
Классификация
Спленомегалию классифицируют по степени увеличения лимфоидной органа. В международной классификации выделяют 3 степени:
- Мягкое: вес менее 500 г.
- Умеренное: вес от 500 до 800 г.
- Массивное: вес более 1000 г.
К какому врачу обращаться?
Если боль возникает постоянно и селезенка увеличена, следует проконсультироваться с семейным врачом. Симптомы – диарея или лихорадка – могут также указывать на спленомегалию. У некоторых пациентов также уменьшается аппетит. Если эти симптомы возникают, нужно обратиться к терапевту. Дальнейшее обследование и лечение сильно зависят от точных симптомов спленомегалии.
Лечением селезенки может заниматься инфекционист, онколог (специалист по раковым заболеваниям), хирург или гематолог (специалист по заболеваниям крови). Направление к узкопрофильному специалисту выпишет терапевт.
При увеличении селезенки всегда нужно обращаться за медицинской помощью. Постановка диагноза на ранней стадии помогает предотвратить серьезные осложнения. Если возникает сильная боль в левой части верхней части живота, рекомендуется вызвать скорую помощь.
Диагностика
Вначале врач собирает анамнез, а затем проводит физический осмотр. Увеличенную селезенку можно выявить во время физического обследования под левой грудной клеткой. В норме паренхиматозный орган неощутим. Если врач пальпирует селезенку, это указывает на спленомегалию. Подозрения подтверждаются с помощью ультразвукового исследования. На УЗИ врач может выявить доказательства повреждения печени или болезни портальной вены.
Если врач выявил увеличенную селезенку, необходимо провести дополнительные обследования, которые помогут определить первопричину. У пациента берется венозная кровь из локтевого сгиба, которую направляют на исследование в лабораторию. Анализы помогают выявить:
- Количество кровяных клеток (эритроцитов, лейкоцитов и тромбоцитов).
- Скорость оседания эритроцитов.
- Признаки поражения печени: трансаминазы (ALAT, ASAT), билирубин.
- Иммунные параметры (С-реактивный белок, антиядерные антитела, ревматоидные факторы).
- Признаки вирусных инфекций.

Если врач выявил увеличенную селезенку, нужно провести дополнительные обследования
Согласно результатам анализа крови, некоторые заболевания могут быть исключены как причина спленомегалии. Впоследствии могут быть предприняты дополнительные диагностические шаги: рентгенография грудной клетки, компьютерная томография брюшной полости или биопсия костного мозга.
Лечение
Что делать, если увеличилась селезенка? Лечение включает хирургическое удаление селезенки (спленэктомия) или применение медикаментозных средств. Оперативное вмешательство необходимо, если разрывается капсула селезенки или возникает гиперспленизм. Спленэктомия должна применяться в качестве крайней меры, поскольку она несет риск развития серьезных инфекционных заболеваний. У некоторых пациентов может развиться постспленэктомический синдром.
Через 7-12 дней после удаления селезенки количество тромбоцитов временно увеличивается (до 1 мл/мкл). Поскольку сам орган участвует в расщеплении тромбов, повышается риск тромбоза после его удаления. В течение нескольких недель количество тромбоцитов снова уменьшается.
В первые недели после удаления селезенки имеется повышенный риск тромбоза. До тех пор, пока количество тромбоцитов не опустится ниже 500 000 на мкл, следует использовать противотромботические средства. В течение этого времени следует избегать длительных периодов сидения и чрезмерных физических упражнений, при которых наблюдается повышенный риск кровотечения. Существует большая опасность развития тромбоэмболии различных органов.
После удаления селезенки повышается общая восприимчивость к инфекции. Микроорганизмы могут вызвать тяжелую пневмонию. Профилактика инфекции также может осуществляться путем постоянных инъекций растворов с пенициллином каждые 4 недели.
Для адаптации иммунной системы после спленэктомии необходимо много времени. Пациентам необходимо проходить плановую иммунизацию против гриппа, пневмококковой, гемофильной и менингококковой инфекций. Пациент должен делать все возможное, чтобы предотвратить патологию. Некоторые пациенты могут погибнуть от серьезной инфекции в течение нескольких лет.
Медикаменты
Как можно уменьшить селезенку с помощью лекарств? На ранних стадиях опухолевых новообразований больные получают специальные лекарственные средства. К ним относят:
- Гидроксикарбамид (гидроксимочевина): цитостатический средство – вещество, которое ингибирует рост клеток.
- Альфа-интерферон: белок, который стимулирует иммунную систему человека.
- Ингибиторы янус-киназы (ингибиторы ЯК): ингибируют активность определенных ферментов, которые контролируют рост клеток.

Выбор препаратов зависит от причины и стадии патологии
В начале лечения врач должен определить дозу препаратов при злокачественно увеличенной селезенке. Это зависит в основном от того, насколько высокая концентрация тромбоцитов в крови пациента. Выбранная начальная доза не должна изменяться в течение первых 4 недель лечения. После этого врач может регулировать дозу с двухнедельными интервалами.
Помимо тромбоцитопении и анемии, терапия ингибиторами JAK также может приводить к нейтропении. В этом случае у пациентов снижается концентрация нейтрофильных гранулоцитов в крови. Результатом может стать ослабление иммунной системы организма. Если количество нейтрофилов уменьшается до менее 500 на 1 мкл крови, терапию следует временно прекратить.
Прогноз и профилактика
Курс болезни и прогноз спленомегалии сильно зависят от основного заболевания. Без лечения причины селезенка может разорваться. В зависимости от тяжести разрыва может потребоваться хирургическое вмешательство. Если кровотечение невозможно остановить, необходимо немедленно полностью удалить селезенку.
С помощью микроскопических анализов крови врач может проверить, меняется ли количество и форма клеток крови с течением времени. Результаты анализа крови могут быть использованы для того, чтобы сделать выводы о ходе заболевания и успехе лечения. При необходимости терапия может быть изменена.
Временные интервалы, в которых проводятся анализы крови, зависят от формы и индивидуального течения заболевания. В начале терапии рекомендуется ежемесячно проводить лабораторные исследования. После того как заболевание достигнет стабильной фазы, обычно необходимо проводить обследования ежеквартально или раз в полгода.
Если в анализе крови наблюдаются колебания уровня различных клеток, это не повод для беспокойства. Такие различия часто не являются признаком рецидива увеличения селезенки или других расстройств.
Гепатоспленомегалия является синдромом, проявляющимся в увеличении печени и селезёнки. Возникает эта патология редко и обычно связана с развитием некоторых заболеваний. Часто причиной гепатоспленомегалии может стать вирусный гепатит, абсцесс печени, а также токсоплазмоз и сепсис. Цирроз печени тоже относится к заболеваниям, провоцирующим возникновения синдрома. Гепатоспленомегалия не является приговором, так как при своевременной диагностике и правильном лечении можно добиться положительных результатов.
Причины
Гепатоспленомегалия у беременных не является основным заболеванием, это одно из вторичных проявлений основной болезни. Данный синдром выражается в резком увеличении печени и селезёнки. В период беременности это опасно нарушением гормонального фона со всеми вытекающими последствиями. Зачастую такая патология несовместима с беременностью.
Причины развития данного синдрома разнообразны. В любом случае они связаны с развитием гепатомегалии (увеличением и деформацией печени) и спленомегалии (увеличением селезёнки и изменением структуры её тканей). Печень и селезёнка тесно связаны между собой, поэтому по мере развития заболевания поражается и второй орган и тогда наступает гепатолиенальный синдром.
К поражениям печени и селезёнки могут привести такие факторы, как:
- болезни крови,
- заболевания сердечно-сосудистой системы,
- поражения печени,
- функциональные заболевания печени и селезёнки,
- гельминтные и иные паразитарные инвазии,
- заболевания инфекционного типа,
- аутоиммунные нарушения,
- онкологические заболевания,
- патологии портальной системы,
- различного характера эпастозы и другие виды накопительных болезней.
Симптомы
Проявления клинической картины в первую очередь будут зависеть от фонового заболевания. Они также разнообразны, как и причины развития синдрома.
Для гепатоспленомегалии изолированного типа присущи такие признаки как:
- распирание в двух боках одновременно,
- чувство тяжести в подреберьях,
- заметное увеличение органов и их выпячивание над реберной дугой.
При других формах патологического увеличения органов характерными симптомами являются:
- быстрое увеличение печени и замедленный рост селезенки (при онкологических аномалиях и гепатитах вирусного типа),
- болезненные ощущения при пальпации (воспалительные процессы печени и селезёнки, наличие раковых опухолей),
- увеличение селезенки с появлением внутренних кровотечений (тромбозы и циррозы),
- наличие кровотечений при уменьшении размеров селезёнки (варикозное расширение вен пищеварительного тракта).
Диагностика гепатоспленомегалии у беременной
Для выявления нарушения необходимо посетить гастроэнтеролога. Диагноз может быть поставлен по результатам следующих исследований:
- перекуссия (простукивание внутренних органов),
- пальпация селезёнки и печени.
По мере увеличения срока беременности эти процедуры становятся всё более затруднительными связи с увеличением матки и сдавливанием всех внутренних органов брюшной полости.
Для выявления причин синдрома используются следующие диагностические методы:
- клинические анализы крови, мочи и кала,
- пробы печени и селезёнки,
- УЗИ органов брюшной полости,
- биопсия поражённых органов, спинного мозга и лимфатических узлов,
- магнитно-резонансная томография (с защитой плода) печени и других внутренних органов.
Осложнения
Для будущей мамы опасен как сам синдром, так и последствия фонового заболевания.
Осложнения могут быть самыми разнообразными, нов се они могут свестись к наиболее опасным:
- выкидыш или замирание беременности,
- искусственное прерывание беременности,
- развитие внутриутробных аномалий,
- физическое и психическое отставание плода,
- смерть беременной.
Лечение
Что можете сделать вы
В период беременности увеличение печени и селезёнки может быть физиологически обусловлено. По этой причине при отсутствии основного заболевания врачи занимают выжидательную тактику. Если в течение трёх месяцев не произошло дальнейшего увеличения или разрушения внутренних органов, то лечение не назначается.
Во избежание развития патологии беременной рекомендуется:
- соблюдать все назначения врача,
- укреплять иммунитет,
- отказаться от самолечения с использованием лекарств и методов народной медицины,
- соблюдать диетическое питание.
Что делает врач
Специалисты начинают с постоянного систематического контроля за общим состоянием беременной и за функционированием и размерами печени и селезёнки.
При благоприятном стечении обстоятельств лечение не требуется. При развитии синдрома на фоне основного заболевания могут потребоваться различные виды терапии:
- симптоматическое лечение,
- фармакотерапия для лечения основного заболевания,
- назначение гормонов,
- дезинтоксикация организма,
- назначение желчегонных препаратов,
- курс гепатопротекторов,
- приём спазмолитиков и других обезболивающих средств,
- хирургическое вмешательство.
Зачастую полноценное лечение заболевания несовместимо с беременностью. Оценив все риски для пациентки и её будущего ребёнка специалист даёт рекомендации по поводу сохранения или прерывания беременности.
Профилактика
Из-за разнообразия этимологии синдрома нельзя говорить о специальных профилактических мерах. Для предупреждения этого синдрома будущая мама должна:
- вести здоровый образ жизни,
- не использовать канцерогенные продукты питания,
- соблюдать рациональное диетическое питание,
- принимать лекарственные средства только по назначению врача,
- укреплять иммунитет,
- отказаться от вредных привычек,
- принимать витамины,
- полноценно отдыхать,
- минимизировать контакт с возможными аллергенами,
- своевременно лечить все заболевания, по возможности предупреждать их появление,
- регулярно посещать акушера-гинеколога,
- своевременно проходить все обследования и сдавать анализы,
- при появлении любых недомоганий обращаться за врачебной помощью.
Врач-гематолог, заведующая отделением репродуктивной гематологии и клинической гемостазиологии ФГБУ НЦАГиП им. академика В.И.Кулакова, кандидат медицинских наук, член Европейской Гематологической Ассоциации (EHA), член Международного общества тромбоза и гемостаза (ISTH), член Американского общества гематологов (ASH).
Сфера профессиональных интересов: заболевания крови и беременность.
причины, симптомы и лечение у взрослых, прогнозы
Что делать, если увеличена селезенка? Селезенка обычно не привлекает к себе внимания, о ней редко говорят, поэтому знания об этом органе довольно ограничены. Но в связи с тем, что возникающее увеличение селезенки по различным причинам грозит серьезными осложнениями, необходимо знать об этом органе больше. Значение селезенки для человека большое, потому что она является главным органом иммунитета, от нее зависит сопротивляемость организма, состав нормальной крови, она служит депо крови, осуществляет фагоцитоз чужеродных микробов, осуществляет лимфопоэз, вырабатывает антитела для всей иммунной системы.
Ее патология возникает легко, даже от сильного удара в живот она способна подвергнуться разрыву с последующим внутренним кровотечением. Орган всегда реагирует на заболевания других органов своим увеличением, т.е. спленомегалией, т.к. должен обеспечивать нормальный кровоток. К увеличению может привести множество причин воспалительного и невоспалительного характера, связанных с различными заболеваниями органов и систем организма. В связи со всем сказанным, прежде чем перейти к нарушениям ее функции, нужно узнать немного про ее анатомические особенности.
1
Анатомическое строение
Селезенка (лат. Splen, lien) находится сзади желудка, с ним и соприкасается, соседствует с поджелудочной железой, толстой кишкой и левой почкой с ее надпочечником. Как покрывалом, селезенка укрыта со всех сторон брюшиной, кроме ее ворот. Между соприкасающимися с ней органами и самой селезенкой натянуты связки из брюшины, которыми она к ним прикреплена. Считается по праву самым крупным лимфатическим узлом. Ее строение: имеет каркас (трабекулы), между трабекулами — пульпа (мякоть). По форме селезенка напоминает полукруг удлиненной и уплощенной формы, напоминает кофейное зерно длиной 11 см, шириной до 9 см, толщина 4-5 см. Весит около 150 граммов.


Почему у ребенка бывает увеличена селезенка?
2
Функции органа
Пульпа селезенки состоит из 2 видов: красная и белая. Они выполняют разные функции. Красная пульпа содержит венозные синусы и пульпарные тяжи, здесь находятся форменные элементы крови, макрофаги, плазматические клетки, из которых формируются антитела. Здесь же задерживаются моноциты, из которых потом формируются макрофаги; распадаются отжившие тромбо- и эритроциты, железо из которых не утилизируется, а передается молодым формирующимся красным кровяным тельцам. Белая пульпа составляет всего 20%, она имеет вид беловато-сероватых вытянутых вкраплений, их цвет обусловлен скоплением здесь лимфоцитов, в них накапливаются Т-лимфоциты — главные киллеры иммунитета.

Таким образом, селезенка — это главный орган иммунитета человека, она, образно выражаясь, является главной “тренировочной базой” для лимфоцитов, которые здесь формируются и обучаются распознавать чужие враждебные для организма элементы, чтобы при встрече с ними в любом другом месте организма их уничтожать. Кроме этого, она превращает моноциты в макрофаги, выполняет роль тончайшего фильтра для исключения чужеродных организмов (бактерий) из кровообращения, удаляет аномальные старые клетки крови, в ней формируются белые кровяные тельца — лейкоциты, происходит синтез незаменимых белков, она регулирует уровень тромбоцитов, участвуя в процессах свертывания крови.
Сама селезенка насыщена кровеносными сосудами, поэтому даже в диагностических целях здесь не проводится биопсия ввиду имеющегося риска кровотечения. Проходя через нее, кровь всегда выходит обновленной и обогащенной, так как именно селезенка заботливо снабдит ее свежими лейкоцитами, молодыми эритроцитами и еще заберет и утилизирует у крови старые мертвые клетки, инородные тела и микробы.
При возникающих некоторых патологиях она может увеличиваться, т.к. увеличивается ее кровоток, в таких случаях это не является симптомом патологии, в норме она не пальпируется. О спленомегалии (от лат. splen — селезенка, megal — увеличение) говорят тогда, когда ее вес начинает превышать 500 г и длина становится более 20 см.


Что такое иктеричность и чем она может быть вызвана?
3
Этиология патологических изменений
Причинами увеличения селезенки могут быть:
- 1. Болезни печени (цирроз, гепатит В, С, гепатоз, алкогольный гепатит).
- 2. Рак крови (лейкемия, лейкозы, миелофиброзы, лимфома, болезнь Ходжкина).
- 3. Инфекции (бактериальный эндокардит, микобактерии, сепсис, люэс, бруцеллез, тифо паратифозные инфекции).
- 4. Нарушения тока крови и его закупорки (тромбоз своих селезеночных вен, закупорка портальной вены, СН).
- 5. Увеличенная селезенка может быть причиной болезней крови: талассемия, сфероцитоз, гемолитическая, пернициозная, серповидно-клеточная анемии, циклический агранулоцитоз, ИТП (идиопатическая тромбоцитопеническая пурпура), гемоглобинопатия.
- 6. Болезнь Гоше, Вильсона, гликогеноз, гемохроматоз, эссенциальная гиперлипидемия (нарушения обмена).
- 7. Аутоиммунные заболевания (красная волчанка, узелковый периартериит, ревматоидный артрит).
- 8. Вирусные патологии (СПИД, корь, краснуха, мононуклеоз).
- 9. Причиной того, что увеличена селезенка, могут быть грибковые заболевания.
- 10. Протозойные инфекции (малярия, лейшманиоз, токсоплазмоз).
- 11. Гельминтозы (шистосомоз, эхинококки).
- 12. Абсцессы и инфаркты селезенки, опухоли селезенки, киста селезенки, туберкулез селезенки.
- 13. Интенсивные физические нагрузки, травмы, ныряние животом могут вызывать разрыв селезенки.
Спленомегалия вызывает сбои в работе селезенки, она начинает выпускать в кровь патологические клетки. В итоге в крови накапливаются клетки неправильной формы, что приводит к гиперспленизму. Это может привести к анемии и повышает чувствительность организма к инфекциям, снижается свертываемость крови.

Если причина не выяснена и меры не принимаются, увеличение селезенки провоцирует разрушение не только патологических, но и здоровых клеток крови. Такое поведение селезенки может возникать при заболеваниях печени, гранулематозах, при этом должен быть синдром портальной гипертензии, что вызывает застой крови в селезенке и увеличение в ней мононуклеарных фагоцитов при увеличении соединительной ткани в селезенке.

Чем может быть вызвано уплотнение стенок желчного пузыря?
4
Симптоматические проявления
Бывают ощущения вздутия верхней части живота, нечеткие нелокализованные боли и тяжесть, чувство переполненности в животе и желудке, быстрое насыщение во время еды, невозможно съесть большую порцию еды, снижение аппетита, апатия, изжога, симптомы желудочного рефлюкса (забрасывание пищи в пищевод из желудка) из-за смещения желудка и давления на брюшную полость — эти симптомы называются непрямыми. Кроме этого, может отмечаться боль под ребрами слева, повышение температуры, бледность, ночная потливость, общая слабость, легкие беспричинные синяки, утомляемость и снижение АД и веса, частые инфекции, может быть желтуха и анемия — это прямые симптомы.

Симптомы также разделяются на воспалительные и невоспалительные по этиологии. При воспалительных причинах симптомы: лихорадка с температурой 40ºС, режущие боли в левом подреберье, болезненность при пальпации этой области, тошнота несильная, иногда рвота и понос. Невоспалительная этиология: температура чаще в норме, иногда до 37,5ºС; невыраженные ноющие тянущие боли в левом подреберье, боль усиливается при вдохе и может распространяться на левое плечо, при пальпации болезненность слабая.
Имеются 4 степени увеличения:
- 1. Сначала увеличивается селезенка на 1 палец из-под края реберной дуги, в этом случае возможна пальпация ее ближайшего полюса — конца.
- 2. Доходит до середины отрезка между пупком и подреберьем.
- 3. Уже доходит до lin. medialis.
- 4. Селезенка достает до таза и восходящей части толстого кишечника, иногда может спуститься частично в таз.
Если увеличена селезенка у новорожденного, то в 30% случаев это имеет физиологический характер, у некоторых школьников небольшое увеличение селезенки тоже считается нормой.

Поэтому для выяснения наличия патологии нужно проводить полное обследование с учетом жалоб, если таковые имеются. Симптомы и причины заболеваний у детей ничем не отличаются от взрослых.
5
Диагностические мероприятия
Сначала проводится устный опрос, собирается подробный анамнез. Выслушивается семейный анамнез, выслушиваются жалобы, затем производится полный осмотр, пальпация живота для определения увеличенной селезенки, назначается КТ, МРТ, чтобы определить полноту кровоснабжения всей селезенки. Также производится сканирование органа при помощи слаборадиоактивных элементов, что позволяет определить, разрушаются ли в увеличенной селезенке кровяные клетки в больших количествах.
Назначается анализ на полную развернутую формулу крови c определением всех ее составляющих элементов, анализ крови с показателями биохимии — для определения показателей работы pancreas, печени, определения уровня основных микроэлементов крови; определение ферментов — взятие печеночных проб, проведение УЗИ органов брюшной полости, затем при выявлении определенной патологии могут назначаться дополнительно необходимые исследования (биопсия косного мозга, КТ грудной клетки, биопсия лимфоузла, кал на яйца глист, аутоиммунные биохимические маркеры и др.). Биопсия селезенки проводится редко из-за риска кровотечений.

На УЗИ брюшной полости при рассмотрении селезенки врач может определить длину, толщину и ширину органа, что зависит, кстати, и от телосложения человека — чем он крупнее, тем больше его внутренние органы; а также состояние сосудов и расположение селезенки в брюшной полости. Если размеры превышают допустимые в 2-3 раза, то ставится диагноз спленомегалии. Когда нет достоверных данных за спленомегалию и нет клиники, позиция врачей будет выжидательная: через полгода обследование полностью повторяется.
6
Необходимое лечение
Увеличение селезенки требует лечения не всегда, иногда увеличение вызывается ее работой при патологии других органов, например, печени. Цель лечения — не уменьшение ее размеров, а лечение первопричины, т.е. основного заболевания. Нередко для контроля заболевания, которое вызвало спленомегалию или же в случае неэффективности консервативного лечения, восстановление селезенки длится достаточно долго и при этом могут повреждаться другие внутренние органы, тогда бывает необходимо делать операцию и селезенку удалить полностью, тогда люди без селезенки (аспления) становятся восприимчивыми к любым инфекциями и им необходимо проходить различные вакцинации (пневмококковая, менингококковая, гемофильная, гриппозная вакцина и пр.).
Спленэктомия проводится классическим методом или лапароскопией через небольшие разрезы на передней поверхности живота. Лапароскопия имеет свои минусы в том, что хирург не видит общую картину органов, работает не руками, а инструментом, что не всегда удобно, трудно рассчитать свои действия. Нынешние технологии в хирургии позволяют орган спасти, накладывая швы; даже имеющиеся удаленные части тканей селезенки могут сейчас подшиваться к листку брюшины, где прирастают и продолжают развиваться. Когда их толщина достигает 1 см, они вполне способны компенсировать работу селезенки.
В случаях консервативного метода лечения оно определяется этиологией выявленных заболеваний: в случае инфекций — антибактериальная терапия; при вирусной — противовирусные препараты; в случае гельминтозов — противопаразитарные средства; аутоиммунные патологии потребуют назначения иммуносупрессоров и НПВС и пр., обязательна витаминотерапия. Лечение обычно проводится дома, в стационар помещаются только больные с серьезными нарушениями. При небольших разрывах селезенки занятия контактными видами спорта прекращают, терапия укрепляющая. Иногда при спленомегалии проводят лучевую терапию.

7
Возможные осложнения
Осложнения увеличения селезенки всегда связаны с основным заболеванием, например, развитие инфекции, опухолей, кровотечение из-за разрыва селезенки, гиперспленизм, а с ним и малокровие, и уменьшение тромбоцитов, и нарушения свертываемости крови, снижение лейкоцитов, а значит, снижение сопротивляемости организма. Спленэктомия не является очень сложной ситуацией для жизни, функции органа со временем компенсируются и прогноз в целом благоприятный.
Специальная профилактика не проводится, но можно предотвращать заболевания, которые вызывают спленомегалию. Это, в первую очередь, патологии печени: исключение алкоголя в любых его количествах, получение рекомендуемых прививок и вакцинаций независимо от возраста, профилактика против малярии при предстоящей поездке в эндемичные зоны, избегание контактных видов спорта, умеренность физических нагрузок, ремни безопасности при поездках в авто, ежегодная диспансеризация.
И немного о секретах…
Здоровая печень — залог вашего долголетия. Этот орган выполняет огромное количество жизненно необходимых функций. Если были замечены первые симптомы заболевания желудочно-кишечного тракта или печени, а именно: пожелтение склер глаз, тошнота, редкий или частый стул, вы просто обязаны принять меры.
Рекомендуем обязательно прочитать мнение Елены Малышевой, о том как просто и быстро буквально за 2 недели восстановить работу ПЕЧЕНИ… Читать статью >>
Спленомегалия — это состояние, которое возникает, когда ваша селезенка увеличивается. Это также обычно называют увеличенной селезенкой или увеличением селезенки.
Селезенка является частью вашей лимфатической системы. Это помогает иммунной системе, сохраняя лейкоциты и помогая в создании антител.
Этот орган находится на левой стороне вашего тела, под грудной клеткой. Он отвечает за:
- фильтрацию покрытых антителом бактерий
- переработку старых красных кровяных клеток
- переработку железа в гемоглобин
Ваша селезенка чрезвычайно важна в борьбе вашего организма с инфекцией, поскольку она является источником двух типов белых кровяных клеток : В-клетки и Т-клетки.Белые кровяные клетки защищают организм от бактерий и инфекций.
Селезенка обычно размером с ваш кулак, но при увеличении она может стать намного больше.
У некоторых людей с увеличенной селезенкой нет никаких симптомов, и это состояние обнаруживается только во время обычного физического обследования. Если вы очень худой, вы можете почувствовать увеличенную селезенку через кожу.
Распространенным симптомом увеличенной селезенки является чувство боли или дискомфорта в верхней левой части живота, где расположена селезенка.
Вы также можете испытывать чувство сытости после употребления небольшого количества пищи. Это обычно происходит, когда селезенка увеличивается до такой степени, что она давит на живот.
Если ваша селезенка начинает давить на другие органы, она может начать влиять на кровоток в селезенке. Это может привести к тому, что ваша селезенка не сможет правильно фильтровать вашу кровь.
Если ваша селезенка становится слишком большой, она может начать удалять слишком много эритроцитов из вашей крови. Недостаток эритроцитов может привести к анемии.
Если ваша селезенка не может создать достаточно белых кровяных клеток в результате ее увеличения, вы также можете чаще испытывать инфекции.
Ряд заболеваний и состояний может вызвать увеличение селезенки. Инфекции, такие как мононуклеоз, являются одними из наиболее распространенных причин спленомегалии. Проблемы с вашей печенью, такие как цирроз печени и муковисцидоз, также могут вызвать увеличение селезенки.
Другой возможной причиной спленомегалии является ювенильный ревматоидный артрит.Это условие может вызвать воспаление лимфатической системы. Поскольку селезенка является частью лимфатической системы, это воспаление может привести к увеличению селезенки.
Другие потенциальные причины увеличения селезенки включают в себя:
- малярия
- болезнь Ходжкина
- лейкоз
- сердечная недостаточность
- цирроз
- опухолей в селезенке или из других органов, которые распространились в селезенку
- вируса селезенки или паразитарные инфекции
- воспалительных заболеваний, таких как волчанка или ревматоидный артрит
- серповидно-клеточная анемия
Если вы испытываете симптомы увеличенной селезенки, важно записаться на прием к врачу.Если вы испытываете сильную боль в верхней левой части живота или боль усиливается при дыхании, обратитесь к врачу как можно скорее.
Для лечения вашей увеличенной селезенки ваш врач должен будет устранить первопричину. Если причиной увеличенной селезенки является инфекция, ваш врач может назначить или не назначать вам антибиотики в зависимости от организма, вызывающего инфекцию.
Если инфекция, которая вызывает увеличение вашей селезенки, вызвана бактериями, могут помочь антибиотики.Если вирус вызвал вашу инфекцию, как в случае с мононуклеозом, антибиотики не помогли бы.
В серьезных случаях ваш доктор может посоветовать вам удалить селезенку, которая называется спленэктомия.
Вполне возможно жить нормальной, здоровой жизнью после удаления селезенки. Ваш риск развития инфекций в течение всей жизни может возрасти. Но вы можете снизить риск заражения инфекциями, сделав соответствующие прививки.
Если у вас спленомегалия, важно найти способы предотвратить повреждение увеличенной селезенки.Когда ваша селезенка увеличена, у нее больше риск разрыва. Разрыв селезенки может привести к сильному внутреннему кровотечению, которое может быть опасным для жизни.
Избегайте занятий контактными видами спорта, такими как футбол или хоккей, и убедитесь, что вы пристегнуты ремнем безопасности, когда находитесь в автомобиле. Если вы попали в аварию, ваш ремень безопасности поможет защитить ваши органы, включая селезенку, и уменьшит вероятность травмы ваших органов.
С лечением первопричины вашей увеличенной селезенки вы можете жить нормальной, здоровой жизнью.
Медицински рассмотрен Drugs.com. Последнее обновление: 30 августа 2019 года.
На этой странице

Обзор
Селезенка — это орган, расположенный чуть ниже левой грудной клетки. Многие состояния, в том числе инфекции, заболевания печени и некоторые виды рака, могут вызывать увеличение селезенки, также известное как спленомегалия (spleh-no-MEG-uh-lee).
Увеличенная селезенка обычно не вызывает симптомов.Это часто обнаруживается во время обычного физического экзамена. Ваш доктор обычно не может чувствовать нормальную селезенку у взрослых, но может чувствовать увеличенную селезенку. Ваш врач, скорее всего, попросит вас сделать снимки и анализы крови, чтобы определить причину.
Лечение увеличенной селезенки фокусируется на основном состоянии, которое ее вызывает. Хирургическое удаление увеличенной селезенки обычно не является первым лечением, но иногда рекомендуется.
Симптомы
Увеличенная селезенка может вызвать:
- Нет симптомов в некоторых случаях
- Боль или полнота в левой верхней части живота, которая может распространиться на левое плечо
- Чувство сытости без еды или после еды лишь небольшим количеством от увеличенной селезенки, давящей на ваш живот
- Анемия
- Усталость
- Частые инфекции
- Легкое кровотечение
Когда обратиться к врачу
Немедленно обратитесь к врачу, если у вас болит левая верхняя часть живота, особенно если это сильно или боль усиливается, когда вы делаете глубокий вдох.
Причины
Ряд инфекций и заболеваний может вызвать увеличение селезенки. Увеличение селезенки может быть временным, в зависимости от лечения. Способствующие факторы включают в себя:
- Вирусные инфекции, такие как мононуклеоз
- Бактериальные инфекции, такие как сифилис или инфекция внутренней оболочки вашего сердца (эндокардит)
- Паразитарные инфекции, такие как малярия
- Цирроз и другие заболевания, поражающие печень
- Различные виды гемолитической анемии — состояние, характеризующееся ранним разрушением эритроцитов
- Рак крови, такой как лейкемия и миелопролиферативные новообразования, и лимфомы, такие как болезнь Ходжкина
- Нарушения обмена веществ, такие как болезнь Гоше и болезнь Ниманна-Пика
- Давление на вены в селезенке или печени или сгусток крови в этих венах
Как работает селезенка
Селезенка находится под грудной клеткой рядом с желудком с левой стороны живота.Это мягкий губчатый орган, который выполняет несколько важных работ. Ваша селезенка:
- Фильтрует и уничтожает старые, поврежденные клетки крови
- Предотвращает инфекцию, продуцируя лейкоциты (лимфоциты) и выступая в качестве первой линии защиты от болезнетворных организмов
- Магазины эритроцитов и тромбоцитов, которые помогают вашему сгустку крови
Увеличенная селезенка влияет на каждую из этих жизненно важных функций. Когда ваша селезенка становится больше, она фильтрует как нормальные эритроциты, так и аномальные, уменьшая количество здоровых клеток в крови.Это также ловит слишком много тромбоцитов.
Избыток эритроцитов и тромбоцитов в конечном итоге может засорить вашу селезенку и повлиять на нормальное функционирование. Увеличенная селезенка может даже перерасти из собственного кровоснабжения, что может повредить или разрушить части органа.
Факторы риска
Любой может развить увеличенную селезенку в любом возрасте, но некоторые группы подвержены более высокому риску, включая:
- Дети и молодые люди с инфекциями, такими как мононуклеоз
- Люди, у которых болезнь Гоше, болезнь Ниманна-Пика и некоторые другие наследственные нарушения обмена веществ, поражающие печень и селезенку
- Люди, которые живут или путешествуют в районы, где распространена малярия
Осложнения
Потенциальные осложнения увеличенной селезенки:
- Инфекция. Увеличенная селезенка может уменьшить количество здоровых эритроцитов, тромбоцитов и белых клеток в вашей крови, что приводит к более частым инфекциям. Анемия и повышенное кровотечение также возможны.
- Разорванная селезенка. Даже здоровые селезенки мягкие и легко повреждаются, особенно при автомобильных авариях. Вероятность разрыва гораздо больше, когда ваша селезенка увеличена. Разрыв селезенки может вызвать опасное для жизни кровотечение в брюшной полости.
Диагноз
Увеличенная селезенка обычно выявляется во время физического обследования.Ваш доктор часто чувствует это, осторожно осматривая левую верхнюю часть живота. Однако у некоторых людей, особенно у стройных, во время экзамена иногда чувствуется здоровая селезенка нормального размера.
Ваш врач может подтвердить диагноз увеличенной селезенки с помощью одного или нескольких следующих тестов:
- Анализы крови, , такие как полный анализ крови для проверки количества эритроцитов, лейкоцитов и тромбоцитов в вашей системе
- Ультразвуковая или компьютерная томография (КТ) для определения размера селезенки и ее скопления в других органах
- Магнитно-резонансная томография (МРТ) для отслеживания кровотока через селезенку
Визуальные тесты не всегда необходимы для диагностики увеличенной селезенки.Но если ваш врач рекомендует визуализацию, вам обычно не требуется никакой специальной подготовки к УЗИ или МРТ.
Однако если у вас КТ, вам, возможно, придется воздержаться от еды перед тестом. Если вам нужно подготовиться, ваш врач сообщит вам заранее.
Поиск причины
Иногда вам может потребоваться дополнительное тестирование, чтобы найти причину увеличения селезенки, в том числе тесты функции печени и исследование костного мозга. Эти тесты могут предоставить более подробную информацию о ваших клетках крови, чем кровь, взятая из вены.
Образец твердого костного мозга иногда удаляют с помощью процедуры, называемой биопсией костного мозга. Или у вас может быть аспирация костного мозга, которая удаляет жидкую часть вашего мозга. Во многих случаях обе процедуры выполняются одновременно (исследование костного мозга).
Образцы как жидкого, так и твердого костного мозга обычно берут из таза. Игла вводится в кость через разрез. Перед тестом вы получите общий или местный наркоз, чтобы облегчить дискомфорт.
Биопсия селезенки иглой очень редко из-за риска кровотечения.
Иногда ваш врач может порекомендовать операцию по удалению селезенки, если нет видимой причины для увеличения. После хирургического удаления, селезенка исследуется под микроскопом, чтобы проверить возможные лимфомы селезенки.
Лечение
Лечение увеличенной селезенки фокусируется на основной проблеме. Например, если у вас бактериальная инфекция, лечение будет включать антибиотики.
Бдительное ожидание
Если у вас увеличенная селезенка, но у вас нет каких-либо симптомов, и причина не может быть найдена, ваш врач может предложить бдительное ожидание. Если у вас появятся какие-либо симптомы, вам нужно будет пройти повторную оценку у вашего врача через 6–12 месяцев или раньше.
Операция по удалению селезенки
Если увеличенная селезенка вызывает серьезные осложнения или причина не может быть идентифицирована или излечена, хирургическое удаление селезенки (спленэктомия) может быть вариантом. В хронических или критических случаях хирургия может дать лучшую надежду на выздоровление.
Выборочное удаление селезенки требует тщательного рассмотрения. Вы можете жить активной жизнью без селезенки, но у вас больше шансов заразиться серьезными или даже опасными для жизни инфекциями после удаления селезенки. Иногда радиация может уменьшить вашу селезенку, чтобы вы могли избежать операции.
Снижение риска заражения после операции
После удаления селезенки некоторые шаги могут помочь снизить риск заражения, в том числе:
- Серия прививок как до, так и после спленэктомии.К ним относятся пневмококковые (Pneumovax 23), менингококковые и гемофильные вакцины типа b (Hib), которые защищают от пневмонии, менингита и инфекций крови, костей и суставов. Вам также понадобится пневмококковая вакцина каждые пять лет после операции.
- Принимайте пенициллин или другие антибиотики после операции и в любое время, когда вы или ваш врач подозреваете возможность инфекции.
- Звоните своему врачу при первых признаках лихорадки, потому что это может указывать на инфекцию.
- Предотвращение поездок в те части мира, где распространены определенные заболевания, такие как малярия.
Образ жизни и домашние средства
Избегайте контактных видов спорта — таких как футбол, футбол и хоккей — и ограничивайте другие виды деятельности в соответствии с рекомендациями врача. Изменение вашей деятельности может снизить риск разрыва селезенки.
Также важно носить ремень безопасности. Если вы попали в автомобильную аварию, ремень безопасности может помочь предотвратить повреждение селезенки.
Наконец, убедитесь, что ваши прививки обновлены, потому что ваш риск заражения повышен.Это означает, по крайней мере, ежегодную прививку от гриппа и вакцинацию против столбняка, дифтерии и коклюша каждые 10 лет. Спросите своего доктора, если вам нужны какие-либо дополнительные вакцины.
© 1998-2019 Mayo Фонд медицинского образования и исследований (MFMER). Все права защищены. Условия эксплуатации.
Топ ответов от врачей на основе вашего поиска:
54-летний член спросил:
26 лет опыта Акушерство и гинекология
Вероятно нет: Большинство кист яичников не влияют на исход беременности. Очень редко киста становится очень большой, и ее нужно удалять хирургическим путем во время беременности … Подробнее21-летний мужчина спросил:
56-летний опыт Эндокринология
Боль в матке: подозреваю, что это нормально для беременности у нее ,Она могла бы обсудить со своими сестрами или родственниками. Непонятно, откуда она знает, что это матка или яичник. Обычно … ПодробнееЖенщина спросила:
33-летний опыт Акушерство и гинекология
Наблюдать: Большинство кист яичников во время беременности проходят самопроизвольно
Участник 48 лет спросил:
Член 42 лет спросил:
25-летний опыт лечения бесплодия
Да: Да, однако иногда трудно отличить растущий фолликул от кисты.
53-летняя женщина спросила:
37 лет опыта Акушерство и гинекология
Да: яичник — очень динамичный орган, и у женщин в пременопаузе он постоянно меняется. Каждый месяц число фолликулов начинает развиваться, хотя обычно … Подробнее41-летняя женщина спросила:
.Талассемия: виды, симптомы и лечение
Талассемия — это наследственное заболевание крови, которое влияет на способность организма вырабатывать гемоглобин и эритроциты.
У человека с талассемией будет слишком мало эритроцитов и слишком мало гемоглобина, а эритроциты могут быть слишком маленькими.
Воздействие может варьироваться от слабого до тяжелого и опасного для жизни.
Ежегодно около 100 000 новорожденных доставляются с тяжелыми формами талассемии. Это наиболее часто встречается у Средиземноморья, Южной Азии и Африки.
Симптомы талассемии варьируются в зависимости от типа талассемии.
Симптомы не проявляются до возраста 6 месяцев у большинства детей с бета-талассемией и некоторыми типами альфа-талассемии. Это потому, что новорожденные имеют другой тип гемоглобина, называемый эмбриональным гемоглобином.
Через 6 месяцев «нормальный» гемоглобин начинает заменять тип плода, и симптомы могут начать появляться.
К ним относятся:
- желтуха и бледность кожи
- сонливость и усталость
- боль в груди
- холодные руки и ноги
- одышка
- судороги ног
- учащенное сердцебиение
- плохое питание
- задержка роста
- головных болей
- головокружение и обморок
- повышенная восприимчивость к инфекциям
Деформации скелета могут возникнуть, когда организм пытается вырабатывать больше костного мозга.
Если железа слишком много, организм попытается поглотить больше железа для компенсации. Железо также может накапливаться при переливании крови. Избыток железа может нанести вред селезенке, сердцу и печени.
Пациенты с гемоглобином H более склонны к развитию камней в желчном пузыре и увеличенной селезенки.
Без лечения осложнения талассемии могут привести к недостаточности органов.
Лечение зависит от типа и тяжести талассемии.
Share on PinterestРегулярные переливания крови могут быть необходимы людям с некоторыми видами талассемии.Переливания крови : Они могут пополнить уровень гемоглобина и эритроцитов. Пациентам с большой талассемией потребуется от восьми до двенадцати переливаний в год. Людям с менее тяжелой талассемией потребуется до восьми переливаний в год или более во время стресса, болезни или инфекции.
Хелатирование железа : Это включает удаление избытка железа из кровотока. Иногда переливание крови может вызвать перегрузку железом. Это может повредить сердце и другие органы.Пациентам может быть назначен дефероксамин, препарат, который вводится под кожу, или деферазирокс, принимаемый перорально.
Пациенты, которые получают переливания крови и хелатирования, также могут нуждаться в добавках фолиевой кислоты. Это помогает эритроцитам развиваться.
Костный мозг или стволовые клетки, трансплантат : клетки костного мозга производят эритроциты и лейкоциты, гемоглобин и тромбоциты. Трансплантация от совместимого донора может быть эффективным лечением, в тяжелых случаях.
Хирургия : Это может быть необходимо для исправления аномалий кости.
Генная терапия : Ученые изучают генетические методы лечения талассемии. Возможности включают введение нормального гена бета-глобина в костный мозг пациента или использование лекарств для реактивации генов, продуцирующих гемоглобин плода.
Белок гемоглобин транспортирует кислород по всему организму в клетках крови. Костный мозг использует железо, которое мы получаем из пищи, для производства гемоглобина.
У людей с талассемией костный мозг не производит достаточного количества здорового гемоглобина или эритроцитов.У некоторых типов это приводит к недостатку кислорода, что приводит к анемии и усталости.
Людям с легкой талассемией может не потребоваться никакого лечения, но более тяжелые формы потребуют регулярных переливаний крови.
Большинство детей с талассемией от средней до тяжелой степени получают диагноз к тому времени, когда им исполнилось 2 года.
Люди без симптомов могут не осознавать, что являются носителями, пока у них не появится ребенок с талассемией.
Анализы крови могут определить, является ли человек носителем или имеет талассемию.
Полный анализ крови (CBC) : позволяет проверить уровень гемоглобина, а также уровень и размер эритроцитов.
Количество ретикулоцитов : измеряет, как быстро эритроциты или ретикулоциты вырабатываются и высвобождаются костным мозгом. Ретикулоциты обычно проводят около 2 дней в крови, прежде чем превратятся в зрелые эритроциты. От 1 до 2 процентов эритроцитов здорового человека составляют ретикулоциты.
Железо : Это поможет врачу определить причину анемии, будь то талассемия или дефицит железа.При талассемии дефицит железа не является причиной.
Генетическое тестирование : анализ ДНК покажет, есть ли у человека талассемия или дефектные гены.
Пренатальное тестирование : Это может показать, есть ли у плода талассемия, и насколько серьезной она может быть.
- Отбор ворсин хориона (CVS) : кусок плаценты удаляют для тестирования, обычно примерно на 11 неделе беременности.
- Амниоцентез : небольшой образец околоплодных вод берется для тестирования, как правило, в течение 16-й недели беременности.Амниотическая жидкость — это жидкость, которая окружает плод.
Четыре альфа-глобина и две бета-глобиновые белковые цепи составляют гемоглобин. Два основных типа талассемии — альфа и бета.
Альфа-талассемия
При альфа-талассемии гемоглобин не продуцирует достаточное количество альфа-белка.
Чтобы создать альфа-глобиновые белковые цепи, нам нужно четыре гена, по два на каждую хромосому 16. Мы получаем по два от каждого родителя. Если один или несколько из этих генов отсутствуют, это приведет к альфа-талассемии.
Тяжесть талассемии зависит от того, сколько генов являются дефектными или мутированными.
Один дефектный ген : У пациента нет симптомов. Здоровый человек, у которого есть ребенок с симптомами талассемии, является носителем. Этот тип известен как минимумы альфа-талассемии.
Два дефектных гена : У пациента легкая анемия. Это известно как альфа-талассемия незначительная.
Три дефектных гена : У пациента гемоглобин H, тип хронической анемии.Им потребуется регулярное переливание крови в течение всей жизни.
Четыре дефектных гена : Альфа-талассемия является наиболее тяжелой формой альфа-талассемии. Известно, что он вызывает hydrops fetalis, серьезное состояние, при котором жидкость накапливается в частях тела плода.
Плод с четырьмя мутированными генами не может продуцировать нормальный гемоглобин и вряд ли выживет даже при переливании крови.
Альфа-талассемия распространена в южном Китае, Юго-Восточной Азии, Индии, на Ближнем Востоке и в Африке.
Beta Thalassemia
Нам нужны два гена глобина для образования цепей бета-глобина, по одному от каждого родителя. Если один или оба гена являются дефектными, возникает бета-талассемия.
Серьезность зависит от того, сколько генов видоизменено.
Один дефектный ген : это называется бета-талассемией.
Два дефектных гена : Могут быть симптомы средней или тяжелой степени. Это известно как талассемия. Раньше его называли анемией Колли.
Бета-талассемия чаще встречается у людей средиземноморского происхождения.Распространенность выше в Северной Африке, Западной Азии и на Мальдивских островах.
Могут возникнуть различные осложнения.
Перегрузка железом
Это может быть связано с частыми переливаниями крови или самой болезнью.
Перегрузка железом повышает риск развития гепатита (опухшая печень), фиброза (рубцевание в печени) и цирроза печени или прогрессирующего повреждения печени вследствие рубцевания.
Эндокринные железы производят гормоны. Гипофиз особенно чувствителен к перегрузке железом.Повреждение может привести к задержке полового созревания и ограниченному росту. Позже может быть более высокий риск развития диабета и недостаточной или сверхактивной щитовидной железы.
Перегрузка железом также увеличивает риск аритмий или нарушений сердечного ритма и застойной сердечной недостаточности.
Аллоиммунизация
Иногда переливание крови вызывает реакцию, когда иммунная система человека реагирует на новую кровь и пытается ее уничтожить. Важно иметь точное соответствие крови, чтобы предотвратить подобные проблемы.
Увеличенная селезенка
Селезенка перерабатывает эритроциты. При талассемии эритроциты могут иметь аномальную форму, что затрудняет их утилизацию селезенкой. Клетки накапливаются в селезенке, заставляя ее расти.
Увеличенная селезенка может стать сверхактивной. Он может начать разрушать здоровые клетки крови, которые пациент получает во время переливания. Иногда пациенту может понадобиться спленэктомия или хирургическое удаление селезенки. Это теперь менее распространено, потому что удаление селезенки может привести к другим осложнениям.
Инфекция
Удаление селезенки приводит к более высокому риску инфекции, а регулярные переливания увеличивают риск заражения болезнями, передаваемыми через кровь.
Костные деформации
В некоторых случаях костный мозг расширяется, деформируя кость вокруг него, особенно кости черепа и лица. Кость может стать ломкой, увеличивая риск перелома.
Жизнь с талассемией
В зависимости от типа талассемии, постоянная медицинская помощь может быть необходима для эффективного управления состоянием.Те, кто получает переливания, должны обязательно соблюдать график переливания и хелатирования.
Share on PinterestA Здоровая диета и физические упражнения важны, но пациенты должны проконсультироваться со своими врачами о том, сколько пищи, богатой железом, например шпината, потреблять.Людям с талассемией рекомендуется:
- посещать все свои регулярные встречи
- поддерживать связь с друзьями и поддерживать сети, чтобы поддерживать позитивное отношение
- соблюдать здоровую диету для поддержания хорошего здоровья
- получить подходящее количество упражнений
Некоторые продукты, такие как шпинат или обогащенные железом злаки, следует избегать, чтобы предотвратить чрезмерное накопление железа.Пациенты должны обсудить диетические и физические упражнения со своим врачом.
Центры по контролю и профилактике заболеваний (CDC) призывают людей с талассемией регулярно обновлять вакцинацию, чтобы предотвратить заболевание.
Это особенно важно для тех, кто получает переливания, поскольку у них более высокий риск заражения гепатитом А или В.
Талассемия и беременность
Любой, кто рассматривает беременность, должен сначала обратиться к генетическому консультированию, особенно если оба партнера имеют или могут иметь талассемию ,
Во время беременности у женщины с талассемией может быть более высокий риск кардиомиопатии и диабета. Также может быть ограничение роста плода.
Мать должна быть обследована кардиологом или гематологом до и во время беременности, чтобы свести к минимуму проблемы, особенно если у нее бета-незначительная талассемия.
Во время родов может быть рекомендован постоянный мониторинг состояния плода.
Прогноз зависит от типа талассемии.
Человек с талассемией имеет нормальную продолжительность жизни.Тем не менее, сердечные осложнения, возникающие из-за большой бета-талассемии, могут привести к летальному исходу до 30 лет.
