Какая длина шейки матки говорит о вероятности преждевременных родов
Цервикометрия при беременности – что это такое
Цервикометрия – методика трансвагинального УЗИ, с помощью которой измеряют длину шейки матки. Когда шейка матки слишком короткая, существует повышенный риск преждевременных родов. О том, как делается цервикометрия и в каких случаях показано исследование, пойдет речь ниже.
Нормы длины шейки матки по неделям беременности
Цервикометрия при беременности – что это такое? Это наиболее достоверный способ измерения длины закрытой части шейки матки. Трансвагинальная ультразвуковая техника превосходит по точности трансабдоминальный способ определения длины шейки матки. Цервикометрию проводят всем беременным, но для женщин, у которых в анамнезе были случаи преждевременных родов, результаты исследования особенно важны. Этим пациенткам показана цервикометрия через каждые 15 дней в интервале с 14 до 24 недели беременности. Остальным беременным рекомендуется однократное исследование на 20–24 неделе. Процедура абсолютно безопасна для матери и плода и практически ничем не отличается от стандартного ультразвукового исследования.
Остальным беременным рекомендуется однократное исследование на 20–24 неделе. Процедура абсолютно безопасна для матери и плода и практически ничем не отличается от стандартного ультразвукового исследования.
Нормы длины шейки матки по неделям беременности:
- 16–20 неделя: 40–45 мм;
- 25–28 неделя: 35–40 мм;
- 32–36 неделя: 30–35 мм.
Если длина шейки матки 30 мм и более, вероятность преждевременных родов не превышает общепопуляционный показатель. Какая длина шейки матки сигнализирует о высоком риске преждевременных родов? При выявлении укороченной шейки матки (менее 15 мм) показана срочная госпитализация и комплекс мер по предотвращению преждевременных родов (цервикальный серкляж, назначение прогестерона). Если по результатам цервикометрии длина шейки матки составляет менее 25 мм, то пациентке выдают заключение «ЭХО-признаки ИЦН» с рекомендацией консультации акушера-гинеколога.
Цервикометрия: подготовка и техника проведения
Перед исследованием следует опорожнить мочевой пузырь. Цервикометрию выполняют в литотомическом положении (женщина лежит на спине с согнутыми коленями). Врач осторожно вводит ультразвуковой датчик во влагалище по направлению к переднему своду. При этом получают сагиттальный вид органа. Ориентиром для определения положения внутреннего зева служит слизистая эндоцервикса. Врач производит измерение закрытой части шейки матки, начиная от наружного зева и вплоть до V-образной выемки внутреннего зева. На этом исследование заканчивается и пациентке выдается заключение.
Цервикометрию выполняют в литотомическом положении (женщина лежит на спине с согнутыми коленями). Врач осторожно вводит ультразвуковой датчик во влагалище по направлению к переднему своду. При этом получают сагиттальный вид органа. Ориентиром для определения положения внутреннего зева служит слизистая эндоцервикса. Врач производит измерение закрытой части шейки матки, начиная от наружного зева и вплоть до V-образной выемки внутреннего зева. На этом исследование заканчивается и пациентке выдается заключение.
Трансвагинальная цервикометрия позволяет выявить ряд важных клинических состояний, которые варьируются от преждевременных родов до полигидрамниона (многоводия). Обнаружение короткой шейки матки трансвагинальным УЗИ на 18–24 неделе беременности является самым главным прогностическим параметром спонтанных преждевременных родов. Если длина шейки матки на 14–24 неделе беременности менее 15 мм, то с вероятностью 50% на сроке беременности до 33 недель могут случиться преждевременные роды.
Цену УЗИ цервикометрии можно узнать на нашем сайте https://www.dobrobut.com
Связанные услуги:
Гинекологический Check-up
Кольпоскопия
УЗИ шейки матки
Ультразвуковое исследование шейки матки – это важная диагностическая процедура, которую рекомендуют осуществлять как минимум один раз в год. С каждым годом заболевания матки и яичников молодеют. По этой причине гинекологи и акушеры рекомендуют заботиться о женском здоровье, начиная уже с 18 лет.
Исходя от предполагаемого диагноза, возраста пациентки и других индивидуальных особенностей, в медицинской практике используется три вида исследования шейки матки:
Трансабдоминальная диагностика. Данная манипуляция используется либо во 2-3 триместре беременности, либо в случае профилактического обследования. Технология подразумевает осмотр шейки матки через низ живота.
Данная манипуляция используется либо во 2-3 триместре беременности, либо в случае профилактического обследования. Технология подразумевает осмотр шейки матки через низ живота.
Трансвагинальное исследование. Это наиболее информативная методика УЗИ, чаше всего осуществляется при подозрении на патологические процессы или же для подтверждения беременности. Технология предполагает введение датчика непосредственно во влагалище.
Трансректальное УЗИ. К этой манипуляции прибегают нечасто – лишь в тех случаях, когда девушка ни разу не вступала в половой контакт, нет возможности провести процедуру абдоминально или же такое исследование неинформативно, но имеется подозрение на серьезный патологический процесс.
Каждый вид диагностики имеет свои особенности и противопоказания. Какой именно метод будет выбран, решает лечащий врач.
Показания и противопоказания к УЗИ шейки маткиДиагностика проводится либо в профилактических целях, или же по прямым показаниям.
- Болевые ощущения внизу живота;
- Изменение менструального цикла: задержка, нерегулярный цикл, обильные или скудные выделения;
- Появление межменструальных выделений;
- Беременность;
- Подозрение на доброкачественные или злокачественные новообразования;
- Боль, неприятные ощущения или кровотечение в процессе полового контакта или после него;
- Невозможность естественного зачатия ребенка.
Противопоказания в первую очередь зависят от методики диагностики. Если речь идет об исследовании через влагалище – из противопоказаний можно отметить девственность, угрозу выкидыша при беременности или же недавно проведенные хирургические вмешательства на данную область.
Диагностика через брюшную стенку внизу живота практически не имеет ограничений.
Ультразвуковое исследование через анальное отверстие не может быть осуществлено при заболеваниях или травмах прямой кишки.
В зависимости от того, какая именно методика будет применена, меры подготовки могут различаться.
Диагностика шейки матки через кожу живота. Для получения достоверных результатов требуется в течение пары дней до УЗИ соблюдать определенную диету, которая ограничивает прием жирных, консервированных и копченых продуктов. Нужно отказаться от свежих овощей и фруктов, чтобы не возникло вздутия живота. Непосредственно перед манипуляцией требуется выпить около литра чистой воды.
Трансвагинальное исследование. Подготовка к исследованию минимальна – нужно лишь провести гигиеническую обработку половых органов. Лучше время для обследования – 5-7 день цикла.
Диагностика через прямую кишку требует предварительного очищения кишечника. Сделать это можно с помощью клизмы или приема слабительных препаратов.
При вынашивании ребенка специально готовиться к УЗ-сканированию шейки матки не нужно.
Техника проведения УЗИ шейки маткиПри абдоминальном УЗИ пациентке нужно освободить область живота и приспустить брюки. Врач нанесет на кожу гель и начнет обследование.
Врач нанесет на кожу гель и начнет обследование.
Если ультразвуковое исследование проводят трансвагинально, женщина ложится на кушетку, сгибая ноги в коленях. На датчик надевают презерватив, смазывают его гелем и вводят во влагалище. При трансректальном обследовании женщина ложится на правый бок и сгибает ноги. Перед введением на датчик надевается презерватив.
Вне зависимости от методики исследования, УЗИ выполняют в течение 20-30 минут. По окончании диагностики женщине выдают протокол исследования
Несмотря на то, что обследование посредством ультразвука не является самым информативным, с его помощью можно выявить десятки патологических процессов даже на ранней стадии.
В списке заболеваний, поддающихся диагностике посредством ультразвука:
- Киста — доброкачественное новообразование, которое возникает вследствие гормонального сбоя.
- Эрозия — патологический процесс эпителиальных тканей.

- Эндометриоз — разрастание клеток эндометрия за пределы матки.
- Шеечная беременность — вид внематочной беременности, патологический процесс, при котором плодное яйцо закрепляется в шейке матки. Требует немедленной госпитализации.
- Рак — процесс образования злокачественной опухоли.
Безусловно, шейка матки видна на УЗИ при вынашивании ребенка. Обычно ее исследуют на втором триместре.
При наличии беременности ее длина должна быть не более 45 мм.
До 30 недели беременности длина маточной шейки должна равняться как минимум 35 мм.
В завершении третьего триместра длина шейки начинает уменьшаться, поскольку организм начинает готовиться к родам. На этом сроке нормальной считается длина шейки матки около 30 мм.
Многие пациентки задаются вопросом, возможно ли увидеть эрозию во время ультразвукового обследования. Специалисты утверждают, что заметить патологию можно, но не на начальной стадии. Если у врача имеется такое подозрение – женщину направляют на иные виды диагностики.
Специалисты утверждают, что заметить патологию можно, но не на начальной стадии. Если у врача имеется такое подозрение – женщину направляют на иные виды диагностики.
УЗИ обычно делает сам врач-гинеколог, он же проводит расшифровку и интерпретацию. Если у пациентки не обнаружено патологических процессов, показатели варьируются в следующих пределах: длина шейки матки должна составлять не менее 35 и не более 45 миллиметров, размер маточного зева – не более 5 миллиметров, должна наблюдаться свободная проходимость цервикального канала. Структура эпителиального покрова должна быть равномерной, без изменений.
Результаты исследования могут искажать перенесенные операции, поэтому обязательно сообщите о них своему врачу. После проведенных хирургических вмешательств на матке могут быть рубцовые изменения, которые могут искажать картину ультразвуковой диагностики.
35 неделя
О ребенке
К 35-й неделе беременности. Ребенок становится упитанным, в его кишечнике накапливается меконий (он отойдет через 6–7 часов после родов). Все органы его сформированы и работают. Дозревает иммунная, нервная и эндокринная системы. В легких продолжает накапливаться сурфактант — вещество, расправляющее альвеолы легких при первом вздохе малыша.
Ребенок становится упитанным, в его кишечнике накапливается меконий (он отойдет через 6–7 часов после родов). Все органы его сформированы и работают. Дозревает иммунная, нервная и эндокринная системы. В легких продолжает накапливаться сурфактант — вещество, расправляющее альвеолы легких при первом вздохе малыша.О здоровье
Еще месяц до ключевого момента. Прибавляется масса, может появиться одышка при движении. Диафрагма поднялась и изменила расположение желудка, который уменьшился в объеме. На этом этапе женщину могут беспокоить изжога и частые мочеиспускания. С этой недели она посещает врача через каждые семь дней. Доктор следит за состоянием ребенка, выслушивая его сердцебиение, за прибавками массы и цифрами артериального давления. Этот срок опасен для мамы развитием отеков и повышением АД, то есть появлением токсикоза II половины беременности. В моче может появляться белок, которого в норме не должно быть. Такое состояние требует обязательной госпитализации, но не означает, что все будет плохо. Врачи давно научились помогать в подобных ситуациях и женщине, и ребенку. Но лучше избежать осложнений, соблюдая бессолевую диету в конце беременности.
Врачи давно научились помогать в подобных ситуациях и женщине, и ребенку. Но лучше избежать осложнений, соблюдая бессолевую диету в конце беременности.
Что женщина должна знать о родах?
За две недели до родов бывают подготовительные или ложные схватки и другие признаки будущих родов. Организм женщины готовится к родам на двух последних неделях беременности. Уже размягчилось лонное сочленение, оно довольно болезненно при ощупывании. Лонное сочленение является передней стенкой таза, и, чтобы голова ребенка в родах преодолела это костяное кольцо, хрящевая часть лонного сочленения размягчается заранее. Мышцы таза и промежности тоже становятся более эластичными. Шейка матки размягчается и немного укорачивается, слегка раскрывается ее наружное кольцо. Это зрелая шейка. Подготовка тканей беременной к родам происходит под действием гормона эстриола. При полной готовности плода к родам в мозг женщины поступает сигнал — и начинаются настоящие, сильные схватки. Они довольно интенсивные, а главное — регулярные. Начинаются они с тянущих болей внизу живота, а затем охватывают весь живот и поясницу. Через минуту наступает передышка, а через 10–15 минут схватки возобновляются. В дальнейшем они становятся все интенсивнее и длительнее. При появлении регулярных схваток с интервалом в 10–15 минут надо срочно отправляться в родильный дом. При нерегулярных схватках, но с кровянистыми выделениями, отхождении или подтекании околоплодных вод тоже надо немедленно ехать в родильный дом. Пугаться не надо: ситуация знакома врачам-акушерам, но тянуть время ни в коем случае нельзя. Чтобы не было осложнений, лучше, посоветовавшись с лечащим врачом, госпитализироваться заранее — за день-два до предполагаемых родов.
Начинаются они с тянущих болей внизу живота, а затем охватывают весь живот и поясницу. Через минуту наступает передышка, а через 10–15 минут схватки возобновляются. В дальнейшем они становятся все интенсивнее и длительнее. При появлении регулярных схваток с интервалом в 10–15 минут надо срочно отправляться в родильный дом. При нерегулярных схватках, но с кровянистыми выделениями, отхождении или подтекании околоплодных вод тоже надо немедленно ехать в родильный дом. Пугаться не надо: ситуация знакома врачам-акушерам, но тянуть время ни в коем случае нельзя. Чтобы не было осложнений, лучше, посоветовавшись с лечащим врачом, госпитализироваться заранее — за день-два до предполагаемых родов.
Преждевременные роды. Что о них нужно знать?
Согласно рекомендациям Всемирной организации здравоохранения, преждевременными считаются роды, произошедшие в сроке с 22-й до 38-ю недели беременности.
Если говорить о распространенности данной патологии, то ее частота колеблется от 4 до 8 % в странах с развитой системой здравоохранения и до 10–12 % в государствах, несколько отстающих по уровню медицины. Конкретно по городу Минску частота преждевременных родов составляет примерно 3–4 %.
Конкретно по городу Минску частота преждевременных родов составляет примерно 3–4 %.
Откуда проблема?
Безусловно, этиология запуска механизма преждевременных родов до конца не изучена. Природа этого явления очень разнообразна и многолика. Однако специалисты выделяют ряд факторов, которые в возникновении данной патологии играют ведущую роль.
Самой распространенной причиной преждевременных родов служит инфекционный фактор. То есть любая, даже самая банальная, например респираторная инфекция может стать причиной запуска механизма преждевременных родов. Как это происходит? В результате действия инфекции в организме происходит выброс большого количества биологически активных веществ, которые и запускают каскад различных реакций, приводящих к сократительной деятельности матки. Также инфекция может приводить к хориоамниониту (воспалению плодных оболочек), что провоцирует преждевременное вскрытие плодных оболочек и излитие околоплодных вод.
На фоне внутриутробной инфекции часто возникает многоводие, что также провоцирует преждевременное излитие вод.
К следующей по распространенности причине преждевременных родов относятся эндокринные нарушения. Наиболее часто встречающейся является патология щитовидной железы (особенно гипофункция), затем – поджелудочной. Также в последнее время отмечается рост частоты гестационного диабета (сахарного диабета, впервые возникающего во время беременности). Кроме того, нарушения функции плаценты могут быть связаны с нарушением ее строения, неправильным прикреплением, а еще чаще – с экстрагенитальными патологиями матери, приводящим к фето-плацентарной недостаточности.
Отдельную нишу в причинах преждевременных родов занимают так называемые маточные факторы. Сюда относятся миома (миоматозный узел препятствует нормальному росту матки), внутриматочные синехии, аномалии развития матки и др. Нередко причиной преждевременных родов служит истмико-цервикальная недостаточность. В норме мышечное кольцо шейки матки (внутренний и наружный зев) удерживает плод в полости матки в период вынашивания. Однако при развитии истмико-цервикальной недостаточности (ИЦН) мышечное кольцо не справляется с этой важной функцией, в результате чего происходит раскрытие шейки матки. Расширенная шейка матки, в свою очередь, не может удерживать растущее плодное яйцо, что создает угрозу выкидыша или преждевременных родов.
Однако при развитии истмико-цервикальной недостаточности (ИЦН) мышечное кольцо не справляется с этой важной функцией, в результате чего происходит раскрытие шейки матки. Расширенная шейка матки, в свою очередь, не может удерживать растущее плодное яйцо, что создает угрозу выкидыша или преждевременных родов.
Среди других причин можно назвать центральное предлежание плаценты, тазовое или неправильное (поперечное или косое) положения плода, интоксикация организма женщины, иммунологические факторы, которые на данный момент изучены меньше всего. В редких случаях преждевременные роды могу быть вызваны генетическими аномалиями, тяжелыми экстрагенитальными патологиями матери.
Важную роль играет и социальный фактор: алкоголь, курение, нездоровый образ жизни очень часто являются причиной преждевременных родов.
Стоить отметить, что в большинстве случаев приходится сталкиваться с комбинацией вышеперечисленных причин.
Когда возникает необходимость
В ряде случаев по медицинским показаниям врачам приходится принимать решение о досрочном родоразрешении. Вызвано это может быть как показаниями со стороны матери, так и со стороны плода. Показаниями со стороны роженицы служат состояния, при которых дальнейшее продолжение беременности может нести угрозу ее жизни и здоровью. Такие ситуации могут возникать в связи с тяжелыми гестозами, артериальной гипертензией, длительно неподдающемуся терапии пиелонефриту, при отслойке сетчатки и др.
Вызвано это может быть как показаниями со стороны матери, так и со стороны плода. Показаниями со стороны роженицы служат состояния, при которых дальнейшее продолжение беременности может нести угрозу ее жизни и здоровью. Такие ситуации могут возникать в связи с тяжелыми гестозами, артериальной гипертензией, длительно неподдающемуся терапии пиелонефриту, при отслойке сетчатки и др.
Что касается показаний со стороны плода, то это будут все ситуации, при которых он находится в состоянии острой или декомпенсации хронической гипоксии.
Очень часто к досрочному родоразрешению прибегают при многоплодной беременности: примерно в 40–45% случаев двоен и в 100% случаев троен. Однако здесь речь идет о плановом медицинском вмешательстве.
Симптомы и течение преждевременных родов
Клиническими симптомами преждевременных родов обычно служат боли внизу живота и в области поясницы, которые могут носить как постоянный, так и схваткообразный характер. Признаком начала родов также могут быть обильные слизистые выделения из влагалища, которые иногда могут быть слегка окрашены кровью.
При пальпации матки может быть повышена в тонусе или возбудима. При вагинальном исследовании шейка матки может укорачиваться, размягчаться. Цервикальный канал может быть как закрыт, так и открыт.
Когда роды уже в ходу, женщина ощущает схваткообразные боли внизу живота, интенсивность и продолжительность которые постоянно нарастает. Шейка матки постепенно укорачивается, размягчается и раскрывается.
Преждевременное излитие околоплодных вод бывает как при раскрытии шейки матки, так и без него. Зачастую оно предшествует развитию схваток.
Как правило, преждевременные роды длятся дольше обычных, что обусловлено неподготовленностью внутренних механизмов женского организма, которые регулируют родовые силы и определяют нормальное течение срочных родов.
При преждевременных родах часто наблюдаются слабость и дискоординация родовой деятельности. Быстрое течение преждевременных родов бывает реже, обычно при внутриутробном инфицировании плода.
В послеродовом периоде осложнения также возникают чаще, чем при срочных родах. К наиболее частым относятся гипотонические кровотечение (нарушения сократительной способности матки), задержка частей плаценты в матке, осложнения инфекционной природы (метроэндометрит, тромбофлебит).
К наиболее частым относятся гипотонические кровотечение (нарушения сократительной способности матки), задержка частей плаценты в матке, осложнения инфекционной природы (метроэндометрит, тромбофлебит).
Важно знать! При начале преждевременных родов очень важно как можно быстрее оказаться в стационаре, так как врачам необходимо провести профилактику респираторного дистресс синдрома новорожденного – внутриуробную профилактику респираторных нарушений.
Ведение преждевременных родов
Ведение преждевременных родов оказывается с более щадящим отношением к плоду и родовым путям матери.
Во время родов проводится регуляция всех нарушений родовой деятельности. Часто применяется обезболивание родов, включая медикаментозный сон. При признаках хронической инфекции проводится профилактика внутриутробного инфицирования. Такж ведется непрерывный контроль за показателями лабораторных исследований и динамическое кардиомониторное наблюдение за состоянием плода.
Чем опасны преждевременные роды?
Основная опасность преждевременных родов заключается в том, что малыши рождаются недоношенными. То есть дальше мы сталкиваемся с проблемой недоношенных детей, риск умереть или приобрести какое-либо заболевание у них выше, чем у доношенных.
Все органы и системы таких малышей: головной мозг, органы дыхания, печень и т.д. еще незрелы. Пищеварительный тракт еще не способен полноценно усваивать необходимые питательные вещества. Недоношенные малыши очень подвержены инфекциям, их кровеносные сосуды отличаются повышенной хрупкостью, у них абсолютно не работает терморегуляционная функция, полностью не сформирован иммунитет.
Естественно, чем раньше рожден ребенок, тем больше он неприспособлен к жизни во внешнем мире.
Наиболее тяжело приходится деткам, которые родились с чрезвычайно низкой массой тела: от 500 г до 1 кг. Это роды от 22-й до 28-й недели беременности. Большинство таких малышей могут страдать нарушениями опорно-двигательного аппарата, заболеваниями психо-неврологического профиля. Кроме того, недоношенные дети находятся в группе риска по развитию слепоты и глухоты.
Кроме того, недоношенные дети находятся в группе риска по развитию слепоты и глухоты.
Лучше перспективы у деток, рожденных с низкой массой тела: от 1 до 1,5 кг (роды в сроке с 28 недель беременности). При развитой системе здравоохранения, правильно уходе такие детки практически всегда выживают, проблемы со здоровьем возникают редко.
После родов
После преждевременных родов требуется выяснить их причину, для этого проводятся различные дополнительные обследования: микробиологические исследования, гистологическое исследование плаценты, генетическое исследование и др.
Пациентки, перенесшие преждевременные роды, ставятся на учет в городском или районом центре планирования семьи. Специалисты обследуют обоих супругов, консультируют их, при необходимости готовят к дальнейшей беременности.
Несколько слов о профилактике
Можно ли избежать преждевременных родов? Во всяком случае, будущая мама может сделать то, что от нее зависит. В идеале к беременности нужно готовиться заранее, в полном объеме занявшись прегравидальной подготовкой: пройти все необходимые обследования, если есть какие-либо заболевания, то вылечить их, или хотя бы провести необходимую коррекцию, чтобы беременность протекала с наименьшими осложнениями. Очень важно санировать все очаги инфекции, в том числе кариозные зубы. Укрепить иммунитет. Ну и конечно в целом здоровый образ жизни.
В идеале к беременности нужно готовиться заранее, в полном объеме занявшись прегравидальной подготовкой: пройти все необходимые обследования, если есть какие-либо заболевания, то вылечить их, или хотя бы провести необходимую коррекцию, чтобы беременность протекала с наименьшими осложнениями. Очень важно санировать все очаги инфекции, в том числе кариозные зубы. Укрепить иммунитет. Ну и конечно в целом здоровый образ жизни.
Врач-акушер-гинеколог Пекарева Е.П.
10 вопросов гинекологу о преждевременных родах
Боязнь преждевременных родов иногда серьезно осложняет жизнь беременным женщинам. Кто из них напрасно беспокоится о вероятности «досрочного» появления малыша на свет, а кто действительно находится в зоне риска и нуждается в повышенном внимании врачей? На эти и другие вопросы обозревателя www.interfax.by ответила врач акушер-гинеколог 8-й женской консультации г. Минска Екатерина Стаховская.
1. Какие роды врачи называют преждевременными?
Какие роды врачи называют преждевременными?
– Доношенная беременность длится от 38 до 42 акушерских недель. Преждевременными принято считать роды, произошедшие с 22-й по 37-ю неделю (154 – 259 дней беременности, считая от первого дня последней менструации). У появившегося на свет ребенка есть шанс выжить – чем он «старше», тем благоприятнее прогноз. Если беременность завершилась до 22-й недели, врачи говорят о самопроизвольном аборте (выкидыше). В подобных случаях плод погибает.
2. Как часто происходят преждевременные роды?– По статистике, преждевременные роды не превышают 10% от общего числа родов (например, в 2012 году преждевременные роды в Беларуси составили 6-8%, в Минске – 4-6%).
3. Есть ли зависимость между преждевременными родами и возрастом беременной?– Да. Считается, что у беременных женщин младше 18 и старше 35 лет риск преждевременных родов повышается.
4. Влияет ли на вероятность преждевременных родов количество предыдущих родов, а также самопроизвольные и медицинские аборты?– Естественные и медицинские прерывания предыдущих беременностей – доказанные факторы риска преждевременных родов. Количество родов само по себе значения не имеет, а вот тяжелые травмы матки, полученные в предыдущих родах (например, разрывы шейки матки), могут провоцировать преждевременные роды.
Количество родов само по себе значения не имеет, а вот тяжелые травмы матки, полученные в предыдущих родах (например, разрывы шейки матки), могут провоцировать преждевременные роды.
– Да. Акушеры-гинекологи выделяют 3 таких периода.
22-23-я неделя: у плода завершается формирование всех жизненно важных органов и систем. При наличии дефектов и сбоев в их работе организм женщины может «самостоятельно» избавиться от нежизнеспособного или неполноценного эмбриона.
28-я и 32-34-я неделя: у беременной женщины происходит обусловленное физиологическими изменениями в организме размягчение шейки матки. В указанные недели беременности преждевременные роды могут быть спровоцированы несколькими факторами. Так, в зоне риска оказываются женщины с гормональными нарушениями и истмико-цервикальной недостаточностью (патологическое состояние перешейка и шейки матки, выражающееся в их неспособности противостоять внутриматочному давлению и удерживать увеличивающийся плод в полости матки до своевременных родов).
Невылеченные до беременности инфекции мочеполовой системы, вызванные хламидиями, микоплазмами, уреаплазмами, стрептококками, стафилококками и другими микроорганизмами, также несут угрозу родов «до срока».
Многоплодная беременность (от 2 плодов и более), неправильное положение плода в матке, многоводие – серьезные поводы для женщины особенно внимательно отнестись к себе и своим ощущениям в «критические» недели беременности. Абсолютно всем будущим мамам категорически противопоказаны тяжелые физические нагрузки и стрессы.
6. В чем опасность преждевременных родов для женщины и ребенка?– Преждевременные роды опасны и для матери, и для плода. Серьезность последствий для здоровья, а порой и жизни женщины и ребенка определяется причиной и сроком преждевременных родов. Так, если роды были спровоцированы инфекцией мочеполовой системы в организме матери, возрастает вероятность, что женщина столкнется с такими послеродовыми осложнениями, как воспалительные заболевания матки (чаще всего у родильниц развивается эндометрит), а ребенок, проходя через родовые пути, может быть инфицирован.
В тех случаях, когда преждевременные роды наступили вследствие механической травмы, приведшей к отслойке плаценты, может произойти разрыв матки. Также важно принимать во внимание психологический аспект проблемы: женщины, пережившие преждевременные роды, часто испытывают психологический дискомфорт и страдают от послеродовой депрессии.
Для ребенка преждевременное появление на свет чревато проблемами со здоровьем, поскольку у недоношенных детей наблюдается недоразвитие различных органов и систем. Так, у детей, родившихся с экстремально низкой массой тела (до 1000 г), чаще развиваются стойкие нарушения центральной нервной системы, неврологические расстройства, нарушения зрения, слуха, дисфункциональные нарушения дыхательной, пищеварительной и мочеполовой систем.
7. Какие проблемы со здоровьем у беременной женщины повышают вероятность преждевременных родов?– Болезни, которые могут «ускорить» наступление родов, врачи делят на 2 группы: генитальные и экстрагенитальные. Так, особого контроля требуют беременные женщины с гинекологическими заболеваниями воспалительного характера (хронический сальпингоофорит, эндометриоз, эндометрит), а также с аномалиями развития внутренних половых органов (двурогая матка, рудиментарная матка, перегородки в маточной полости).
Так, особого контроля требуют беременные женщины с гинекологическими заболеваниями воспалительного характера (хронический сальпингоофорит, эндометриоз, эндометрит), а также с аномалиями развития внутренних половых органов (двурогая матка, рудиментарная матка, перегородки в маточной полости).
2-я группа включает различные болезни сердечно-сосудистой (пороки сердца и сосудов, артериальная гипертензия), эндокринной (сахарный диабет) и мочеполовой систем (хронический пиелонефрит).
8. Какие признаки угрозы преждевременных родов беременная женщина может определить самостоятельно?– Существует 4 «красноречивых» признака угрозы преждевременных родов:
- боли внизу живота и в поясничной области – ноющие, тянущие, схваткообразные и усиливающиеся;
- тонус матки, вызванный непериодичным (!) сокращением ее мышц. (Если матка сокращается периодично, значит, начались роды.) Живот у беременной становится твердым как камень;
- выделения из влагалища – слизистые, иногда с примесью крови (особенно у женщин с патологией шейки матки, например эрозией, цервицитом).

- подтекание околоплодных вод.
Беременной женщине, обнаружившей у себя перечисленные признаки угрозы, не стоит уповать на то, что «всё само пройдет», и безответственно тянуть с визитом к врачу. Благоразумнее всего поспешить в ближайшее медучреждение – самостоятельно, а лучше всего вызвав скорую помощь. В подобных ситуациях дорога каждая минута. Конечно, опасения будущей мамы могут оказаться преувеличенными (к счастью, в большинстве случаев так и происходит), но развеять их должен специалист – акушер-гинеколог.
9. Как действовать беременной с угрозой преждевременных родов, если медицинская помощь задерживается или недоступна?– Прежде всего беременной женщине важно успокоиться, исключить любые физические нагрузки, по возможности прилечь. Половые контакты, разумеется, недопустимы. Рекомендуется принять но-шпу или препарат магния, можно использовать свечи с папаверином, сделать укол спазмолитика. Если принятые меры не принесли облегчения в течение 2 часов, следует изыскать возможность как можно скорее обратиться к врачу.
– Выслушав жалобы, акушер-гинеколог предлагает беременной женщине осмотр на гинекологическом кресле – обследование позволяет оценить длину и степень зрелости шейки матки. Так, короткая, мягкая и пропускающая палец (а тем более несколько пальцев) шейка матка или тонус матки насторожат специалиста. При необходимости беременной женщине будет сделана кардиотокография (КТГ) для того, чтобы произвести анализ сокращений матки. УЗИ позволит более точно определить длину шейки матки и степень ее открытия.
Беременной женщине с угрозой преждевременных родов важно оказаться в медицинском учреждении до того, как шейка матки раскроется более чем на 4 см. В противном случае врачебные манипуляции по устранению угрозы будут неэффективны. Остановить начавшиеся раньше времени роды, сопряженные с риском и для женщины, и для ребенка, современная медицина, увы, не в силах.
Ирина Барейко
Сравнительная эффективность предикторов преждевременных родов | #03/19
Преждевременные роды являются национальной трагедией во многих странах мира. По проведенной оценке ряда исследователей [1] установлено, что каждый год около 15 млн детей рождаются досрочно, тенденция к снижению этого показателя незначительная, несмотря на принятые в глобальном масштабе контрмеры. Выявлено, что у 75–95% женщин при наличии клиники угрожающего прерывания беременности преждевременные роды тем не менее в течение недели не происходят, а у 40% из них беременность заканчивается в срок [2]. Учитывая, что частота регистрируемых сокращений матки не может достоверно предсказывать риск самопроизвольных преждевременных родов [3], следует выделить несомненные предикторы досрочного родоразрешения.
По проведенной оценке ряда исследователей [1] установлено, что каждый год около 15 млн детей рождаются досрочно, тенденция к снижению этого показателя незначительная, несмотря на принятые в глобальном масштабе контрмеры. Выявлено, что у 75–95% женщин при наличии клиники угрожающего прерывания беременности преждевременные роды тем не менее в течение недели не происходят, а у 40% из них беременность заканчивается в срок [2]. Учитывая, что частота регистрируемых сокращений матки не может достоверно предсказывать риск самопроизвольных преждевременных родов [3], следует выделить несомненные предикторы досрочного родоразрешения.
Целью настоящего исследования было суммировать современные представления о факторах риска и возможности прогнозирования наступления преждевременных родов.
Методы исследования
Проведен обзор публикаций базы данных Национальной библиотеки медицины PubMed в период с 2014 по 2019 гг. с использованием следующих условий поиска: беременность, факторы риска и прогнозирование преждевременных родов.
Результаты исследования
Установлены многочисленные факторы риска преждевременных родов: анамнестические, социально-экономические, биологические, обусловленные гинекологическими заболеваниями, экстрагенитальной патологией и течением настоящей беременности. Проживание в отдаленных районах, возраст женщины менее 20 лет или более 40 лет, низкий социальный статус (OR 1,27), низкий уровень образования (RR 1,48) являются факторами риска развития преждевременных родов. Значительному риску подвергаются курящие женщины (ОR 1,42–1,69), употребляющие алкоголь (OR 1,34), а также с уровнем витамина D в сыворотке крови менее 50 нмоль/л (ОR 1,29) [4]. При наличии в анамнезе преждевременных родов до 35 недель гестации риск повторного досрочного родоразрешения значительно увеличивается (OR 20) (р < 0,001) [4, 5]. Для первородящих фактором риска являются самопроизвольный аборт и привычное невынашивание беременности в анамнезе [5]. Выскабливание матки в анамнезе (ОR 1,29–1,74) [4], как и хирургическое лечение дисплазии шейки матки до беременности (ОR 1,61) [4], значительно повышает риск преждевременных родов. Группу высокого риска по досрочному родоразрешению составляют также следующие анамнестические данные: преэклампсия [6], оперативное родоразрешение [6], интервал между беременностями более 60 месяцев [6]. Значимая роль в риске досрочного родоразрешения принадлежит ранее существовавшему или гестационному сахарному диабету (p = 0,002) [4, 6], артериальной гипертензии [6], дефициту веса [7], избыточной массе тела (OR 3,50) [8], ожирению (ОR 1,54) [4], стрессу (OR 1,52) [4], депрессии (OR 1,56) [4], тревожности (OR 1,50) [4]. При настоящей беременности к факторам риска относятся анемия [6], уровень плацентарного белка А, ассоциированного с беременностью, в первом триместре беременности менее 5‰ [6], содержание в сыворотке крови альфа-фетопротеина во втором триместре более 95‰ [6], хирургическое лечение дисплазии шейки матки при беременности (ОR 6,5) [4], многоплодная беременность (OR 13,68) [8], низкая гестационная прибавка веса [9]. Ряд инфекционных факторов играет важную роль в риске досрочного родоразрешения: гепатит С (ОR 1,62) [4], хламидиоз (OR 1,60) [4].
Группу высокого риска по досрочному родоразрешению составляют также следующие анамнестические данные: преэклампсия [6], оперативное родоразрешение [6], интервал между беременностями более 60 месяцев [6]. Значимая роль в риске досрочного родоразрешения принадлежит ранее существовавшему или гестационному сахарному диабету (p = 0,002) [4, 6], артериальной гипертензии [6], дефициту веса [7], избыточной массе тела (OR 3,50) [8], ожирению (ОR 1,54) [4], стрессу (OR 1,52) [4], депрессии (OR 1,56) [4], тревожности (OR 1,50) [4]. При настоящей беременности к факторам риска относятся анемия [6], уровень плацентарного белка А, ассоциированного с беременностью, в первом триместре беременности менее 5‰ [6], содержание в сыворотке крови альфа-фетопротеина во втором триместре более 95‰ [6], хирургическое лечение дисплазии шейки матки при беременности (ОR 6,5) [4], многоплодная беременность (OR 13,68) [8], низкая гестационная прибавка веса [9]. Ряд инфекционных факторов играет важную роль в риске досрочного родоразрешения: гепатит С (ОR 1,62) [4], хламидиоз (OR 1,60) [4]. Риск преждевременных родов в сроки гестации 34–36 недель повышается при бактериальном вагинозе (OR 1,85) [4, 5], высокой вирусной нагрузке вируса папилломы человека (ОR 2,12) [4, 5]. Однако выделение пациентов в группы высокого риска по преждевременным родам не позволяет установить срок возможного прерывания беременности.
Риск преждевременных родов в сроки гестации 34–36 недель повышается при бактериальном вагинозе (OR 1,85) [4, 5], высокой вирусной нагрузке вируса папилломы человека (ОR 2,12) [4, 5]. Однако выделение пациентов в группы высокого риска по преждевременным родам не позволяет установить срок возможного прерывания беременности.
Прогнозирование преждевременных родов
Длина шейки матки
Установлено, что выявление короткой шейки матки (менее 25 мм) (OR 5,63) [8] является предиктором преждевременных родов. Цервикометрия, проведенная в 16–24 недели с интервалом 14 дней, позволяет более точно выявить женщин, угрожаемых по вероятному риску досрочного прерывания беременности [5, 10]. С целью выявления чувствительности метода измерения длины шейки матки проведено исследование [11], которое установило, что уменьшение длины шейки матки достоверно коррелировало с интервалом между обследованием и преждевременными родами у женщин с низким риском преждевременных родов (р < 0,001), но не у беременных с отягощенным акушерским анамнезом (р = 0,4) [11]. Проведение цервикометрии в динамике при выявлении угрожающего прерывания беременности через 24–48 часов от начала токолитической терапии позволяет определить группу пациенток, у которых при длине шейки матки более 25 мм возможна выписка через 12–24 часа после окончания курса лечения [12]. Данная тактика позволяет избежать длительной госпитализации при сохранении конечного результата — частота досрочного прерывания беременности при этом не увеличивается [12].
Проведение цервикометрии в динамике при выявлении угрожающего прерывания беременности через 24–48 часов от начала токолитической терапии позволяет определить группу пациенток, у которых при длине шейки матки более 25 мм возможна выписка через 12–24 часа после окончания курса лечения [12]. Данная тактика позволяет избежать длительной госпитализации при сохранении конечного результата — частота досрочного прерывания беременности при этом не увеличивается [12].
Несколько другое мнение высказано L. Hiersch (2014) [10]. Установлено, что для достижения отрицательного прогностического результата при терапии ложных схваток необходимы более высокие контрольные показатели длины шейки матки [10]. L. Hiersch (2014) [10] предложил оптимальные пороговые значения цервикометрии для отрицательной прогностической ценности преждевременных родов в течение 14 дней: в период 32 недели + 0 дней — 33 недели + 6 дней беременности — 36 мм, в 30 недель + 0 дней — 31 неделя + 6 дней — 32,5 мм, в 27 недель + 0 дней — 29 недель + 6 дней — 24 мм и 24 недели + 0 дней — 26 недель + 6 дней — 20,5 мм [10].
N. Melamed (2015) [13] установил пороговые значения длины шейки матки на протяжении 14 дней при угрозе прерывания беременности с учетом количества плодов [13], которые составили для многоплодной беременности 28–30 мм, а для одноплодной — 11,5–12 мм [13].
G. Benoist (2016) [3] была выбрана конечная точка отсчета возможности факта преждевременных родов как в течение 48 часов, так и 7 дней. Пороговыми значениями в этих случаях явились длина шейки матки 15 мм и 25 мм соответственно [3]. Тем не менее отмечено, что проведение рутинной цервикометрии при госпитализации у женщин с ложными схватками не снизило частоту преждевременных родов [3].
T. Desplanches (2018) [14] при исследовании вероятности преждевременных родов с учетом длины шейки матки 25 мм установил чувствительность метода 0,78 и специфичность 0,71, а при пороговой длине шейки матки 15 мм показатели составили 0,6 и 0,9 соответственно [14].
Эластография шейки матки
S. Agarwal (2018) [15] для оценки консистенции шейки матки при проведении эластографии установлена чувствительность метода 96,7% и специфичность 87% в прогнозе преждевременных родов. Оценка изменений плотности шейки матки с помощью методов ультразвуковой эластографии в прогнозировании преждевременных родов применена и другими исследователями [5, 15–18].
Agarwal (2018) [15] для оценки консистенции шейки матки при проведении эластографии установлена чувствительность метода 96,7% и специфичность 87% в прогнозе преждевременных родов. Оценка изменений плотности шейки матки с помощью методов ультразвуковой эластографии в прогнозировании преждевременных родов применена и другими исследователями [5, 15–18].
А. Fruscalzo (2016) [17] в 18–24 недели беременности произвел измерение длины шейки матки и ее плотности. Сочетание мягкой и короткой шейки матки значительно повышало риск развития самопроизвольных преждевременных родов как до 37 недель беременности (ОR 18,0), так и до 34 недель (ОR 120,0) по сравнению с женщинами с нормальной длиной шейки матки [17].
E. Hernandez-Andrade (2018) [18] установил, что комбинация нормальных показателей длины шейки матки и сниженной ее плотности также повышает риск развития как самопроизвольных преждевременных родов до 37 недель беременности (ОR 4,5), так и до 34 недель беременности (ОR 21,0) по сравнению с обычной консистенцией шейки матки [18].
Надпочечники плода
S. Agarwal (2018) [15] выявлена корреляция между увеличением размеров надпочечников у плода и риском родоразрешения в течение 7 дней [15]. Установлено, что увеличение надпочечников плода на 50% определяет риск преждевременных родов у 90% пациентов [5, 15]. Увеличение надпочечников плода коррелировало с родоразрешением в течение менее 7 дней с чувствительностью 66,7%, специфичностью 61,8% и точностью 63,5% [19].
Исследования M. K. Hoffman (2016) [20] не выявили корреляции с досрочным родоразрешением при измерении размеров надпочечников плода в 22–30 недель беременности.
Биохимические маркеры
Z. A. Oskovi Kaplan (2018) [5] установил, что определение концентрации фибронектина в 24–34 недели беременности коррелирует с началом преждевременных родов. Скрининг наличия фибронектина в половых путях у пациентов с преждевременными родами имеет значительную отрицательную прогностическую ценность для прогнозирования отсутствия развития самопроизвольных преждевременных родов в течение 48 часов и 7 дней [3].
T. Desplanches (2018) [14] установил, что при качественном определении теста на фибронектин его чувствительность составляет 0,75 и специфичность 0,76; при количественном — чувствительность 0,59 и специфичность 0,94. Использование комбинации цервикометрии с установлением точки отсчета 15 мм и наличия фибронектина является лучшим предиктором преждевременных родов, позволяющим в 24–34 недели беременности снизить перинатальную смертность и тяжелую неонатальную заболеваемость на 15%, а также медицинские затраты на 31% [14]. Сочетание цервикометрии с установлением точки отсчета менее 15 мм и качественным определением фибронектина имеет чувствительность 0,89 и специфичность 0,7 [14].
В проведенном исследовании H. Park (2018) [21] отмечена высокая корреляция наступления самопроизвольных родов в течение 48 часов с повышением уровня ИЛ-6 в плазме крови пациентки. Значения ИЛ-6 коррелировали с уровнем С-реактивного белка в плазме крови [21].
Z. A. Oskovi Kaplan (2018) [5] установил, что повышение уровня ИЛ-6 и ИЛ-8 в цервиковагинальном отделяемом было связано с досрочным родоразрешением в течение 7 дней, чувствительность и специфичность метода повышалась при сочетании с цервикометрией. Комбинация определения уровня ИЛ-8 и длины шейки матки имела специфичность 92,8% для прогнозирования преждевременных родов в течение 7 дней, однако его относительно низкая чувствительность (56,4%) ограничивала его клиническое использование[5]. Для ИЛ-6 установлена чувствительность теста 0,83 и специфичность 0,94 [14].
Комбинация определения уровня ИЛ-8 и длины шейки матки имела специфичность 92,8% для прогнозирования преждевременных родов в течение 7 дней, однако его относительно низкая чувствительность (56,4%) ограничивала его клиническое использование[5]. Для ИЛ-6 установлена чувствительность теста 0,83 и специфичность 0,94 [14].
Витамин D-связывающий белок
Витамин D-связывающий белок установлен как предиктор интраамниальной инфекции и риска родоразрешения в течение 48 часов при целых околоплодных водах при пороговом значении 1,76 мкг/мл [22]. Чувствительность метода составила 64,3% и специфичность 78,4%; при пороговом значении 1,37 мкг/мл чувствительность 65,4% и специфичность 72,6% [22]. В случае преждевременного разрыва плодовых оболочек концентрация витамин D-связывающего белка всегда высокая и не коррелирует с началом наступления родовой деятельности [22].
При определении предикторной ценности сывороточного релаксина установлено, что при преждевременных родах его уровень значительно выше (p < 0,0001) [22]. При использовании только теста определения релаксина чувствительность исследования достигла 61% при сроках гестации до 34 недель и 63% — менее 37 недель при 10% ложноположительных результатах [22]. Установлено, что уровень релаксина в сыворотке крови не коррелирует с эффективностью применения цервикометрии [22]. При значении сывороточного релаксина более 1010 пг/мл у беременных с длиной шейки матки менее 15 мм метод имеет чувствительность 58% при 10% ложноположительных результатах [22].
При использовании только теста определения релаксина чувствительность исследования достигла 61% при сроках гестации до 34 недель и 63% — менее 37 недель при 10% ложноположительных результатах [22]. Установлено, что уровень релаксина в сыворотке крови не коррелирует с эффективностью применения цервикометрии [22]. При значении сывороточного релаксина более 1010 пг/мл у беременных с длиной шейки матки менее 15 мм метод имеет чувствительность 58% при 10% ложноположительных результатах [22].
Плацентарный альфа-микроглобулин-1
L. Di Fabrizio (2018) [23] для прогнозирования риска преждевременных родов в течение 7 дней использовал определение концентрации плацентарного альфа-микроглобулина-1 (PAMG-1). Проведенное тестирование у беременных с длиной шейки матки 15–30 мм установило 100% чувствительность и 94% специфичность исследования [31], PPV метода составило 77%, а NPV — 100% [23]. Для прогнозирования наступления родов до 34 недель беременности чувствительность теста составила 67%, а специфичность — 89%, PPV — 55% и NPV — 93% [23].
J. C. Melchor (2018) [24] было проведено сравнение практической эффективности тестов на PAMG-1 и фибронектин для прогнозирования наступления преждевременных родов в течение 7 дней. PPV определения фибронектина в белях составило 7,9%, NPV — 97,9% [24]. Для PAMG-1 PPV наступления преждевременных родов в течение 7 дней составило 35,3%, NPV — 98,3% [24].
M. Ravi (2018) [25] сравнил эффективность качественного теста определения PAMG-1 и количественного определения фибронектина в белях при пороговых значениях 10, 50, 200 нг/мл для прогнозирования наступления преждевременных родов в 23,1–34,6 недели беременности в течение 7 дней. При обследовании было выяснено, что концентрацию фибронектина менее 10 нг/мл имеют 57% женщин, менее 50 нг/мл (стандартная величина) — 75%, менее 200 нг/мл — 92% и менее 500 нг/мл — 97% [25]. Для вероятности наступления преждевременных родов в течение 7 дней для концентрации фибронектина менее 10 нг/мл чувствительность теста составила 67%, специфичность — 58%, положительное прогностическое значение — 6%, отрицательное прогностическое значение — 98% [25]. Для концентрации фибронектина менее 50 нг/мл чувствительность теста составила 67%, специфичность — 77%, PPV — 11%, NPV — 98% [25]. Для концентрации фибронектина менее 200 нг/мл чувствительность теста составила 33%, специфичность — 93%, PPV — 17%, NPV — 97% [25]. При пороговой величине точки отсчета — наступление преждевременных родов в течение 7 дней — тест PAMG-1 показал следующие результаты: чувствительность 67%, специфичность — 96%, PPV — 40%, NPV — 99% [25]. Установлено, что по сравнению с качественным определением фибронектина тест PAMG-1 более достоверен при сохранении высокого отрицательного прогностического значения [25].
Для концентрации фибронектина менее 50 нг/мл чувствительность теста составила 67%, специфичность — 77%, PPV — 11%, NPV — 98% [25]. Для концентрации фибронектина менее 200 нг/мл чувствительность теста составила 33%, специфичность — 93%, PPV — 17%, NPV — 97% [25]. При пороговой величине точки отсчета — наступление преждевременных родов в течение 7 дней — тест PAMG-1 показал следующие результаты: чувствительность 67%, специфичность — 96%, PPV — 40%, NPV — 99% [25]. Установлено, что по сравнению с качественным определением фибронектина тест PAMG-1 более достоверен при сохранении высокого отрицательного прогностического значения [25].
Y. Çekmez (2017) [26] провел сравнительное исследование эффективности применения теста выявления PAMG-1, фибронектина и цервикометрии в прогнозировании наступления самопроизвольных родов в течение 7 дней в 24 + 0 и 34 + 0 недели беременности. Чувствительность PAMG-1, фибронектина и цервикометрии составила 73,3%, 73,6% и 52,9% соответственно, специфичность — 92,9%, 94,3% и 90,9% соответственно, PPV — 73,3%, 82,3% и 64,2% соответственно, NPV — 92,9%, 90,9% и 86,2% соответственно [26]. Был сделан вывод об аналогичной диагностической точности PAMG-1 и фибронектина для выявления риска преждевременных родов в течение 7 дней [26].
Был сделан вывод об аналогичной диагностической точности PAMG-1 и фибронектина для выявления риска преждевременных родов в течение 7 дней [26].
M. Santipap (2018) [27] использовал в качестве расчета риска преждевременных родов в течение 7 дней тест сочетания увеличения объема надпочечников плода и PAMG-1. Чувствительность, специфичность, PPV и NPV исследования составили 82,8%, 27,2%, 20,9% и 87,2% соответственно [27].
Инсулиноподобный фактор роста
T. Nikolova (2018) [28] сравнил эффективность применения PAMG-1, фосфорилированного инсулиноподобного фактора роста (phIGFBP-1) и цервикометрии для прогнозирования наступления преждевременных родов в течение 7 дней. PPV для PAMG-1, phIGFBP-1 и цервикометрии составила 60,0%, 18,6%, 11,8% соответственно [28]. NPV PAMG-1, phIGFBP-1 и цервикометрии составило 97,7%, 98,2% и 96,5% соответственно [28]. Было сделано заключение, что тест PAMG-1 более специфичен, чем определение phIGFBP-1, для прогнозирования самопроизвольных преждевременных родов при длине шейки матки 15–30 мм (р < 0,0001) [28].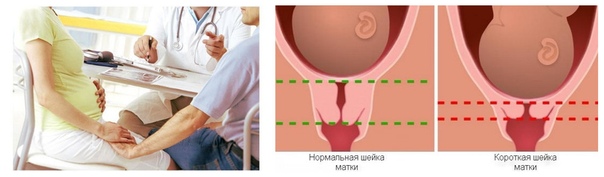 Оба теста имеют сопоставимую чувствительность и NPV (р < 0,01) [28].
Оба теста имеют сопоставимую чувствительность и NPV (р < 0,01) [28].
K. Kosinska-Kaczynska (2018) [29] оценил возможность применения phIGFBP-1 для определения риска наступления преждевременных родов при многоплодии до 34 недели беременности. Чувствительность теста phIGFBP-1 составила 0,39, а специфичность — 0,63, PPV — 0,16 и NPV — 0,85 [29]. Полученные результаты позволили сделать вывод о неэффективности применения этого теста для прогнозирования преждевременных родов при многоплодной беременности [29].
J. C. Melchor (2018) [30] сравнил эффективность прогнозирования преждевременных родов в течение 7 дней при использовании тестов PAMG-1, фибронектина и phIGFBP-1. Определена чувствительность к PAMG-1, фибронектину и phIGFBP-1 — 76%, 58% и 93% соответственно [30]. Специфичность тестов PAMG-1, фибронектина и phIGFBP-1 составила 97%, 84% и 76% соответственно [30]. PPV PAMG-1, фибронектина и phIGFBP-1 составило 76,3%, 34,1% и 35,2% соответственно [30]. NPV PAMG-1, фибронектина и phIGFBP-1 составило 96,6%, 93,3% и 98,7% соответственно [30]. Полученные данные позволили сделать вывод, что для прогноза преждевременных родов в течение 7 дней PPV PAMG-1 было значительно выше, чем у phIGFBP-1 или фибронектина [30].
Полученные данные позволили сделать вывод, что для прогноза преждевременных родов в течение 7 дней PPV PAMG-1 было значительно выше, чем у phIGFBP-1 или фибронектина [30].
K. Malícková (2015) [31] проведено исследование с целью выявления значимости концентрации прецепсина как маркера преждевременных родов. Установлено, что при длине шейки матки менее 18 мм повышение уровня прецепсина выше 623,5 пг/мл указывает на риск преждевременных родов в течение 48 часов [31].
Заключение
Выделение групп риска не уточняет временного фактора наступления досрочного родоразрешения. Предложены предикторы преждевременных родов, делающие возможным с высокой долей вероятности предположить срок родоразрешения в течение 7 дней. Из них наиболее чувствительными являются PAMG-1, фибронектин, эластография, цервикометрия, определение размеров надпочечников плода, ИЛ-6. Применение комбинации тестов позволяет повысить чувствительность и специфичность исследования. Использование предикторов преждевременных родов дает возможность избежать ненужной госпитализации и неоправданного лечения.
Литература
- Liu L., Oza S., Hogan D. et al. Global, regional, and national causes of under-5 mortality in 2000–15: an updated systematic analysis with implications for the Sustainable Development Goals // Lancet. 2016; 388 (10063): 3027–3035. https://doi.org/10.1016/S0140–6736(16)31593–8.
- Desplanches T., Lejeune C., Cottenet J. et al. Cost-effectiveness of diagnostic tests for threatened preterm labor in singleton pregnancy in France // Cost Eff Resour Alloc. 2018; 16: 21. Published 2018 Jun 14. DOI: 10.1186/s12962-018-0106-y. https://www. ncbi.nlm.nih.gov/pmc/articles/PMC6003030/.
- Benoist G. Prediction of preterm delivery in symptomatic women (preterm labor) // J. Gynecol. Obstet. Biol. Reprod. (Paris). 2016; 45 (10): 1346–1363. DOI: 10.1016/j. jgyn.2016.09.025. Epub 2016 Oct 29.
- Department of Health (2018) Clinical Practice Guidelines: Pregnancy Care. Canberra: Australian Government Department of Health.
 https://beta. health.gov.au/resources/pregnancy-care-guidelines/part-d-clinical-assessments/risk-of-preterm-birth.
https://beta. health.gov.au/resources/pregnancy-care-guidelines/part-d-clinical-assessments/risk-of-preterm-birth. - Oskovi Kaplan Z. A., Ozgu-Erdinc A. S. Prediction of preterm birth: maternal characteristics, ultrasound markers, and biomarkers: an updated overview // J. Pregnancy. 2018, Oct 10; 2018: 8367571. DOI: 10.1155/2018/8367571. eCollection 2018.
- Jelliffe-Pawlowski L. L., Baer R. J., Blumenfeld Y. J. et al. Maternal characteristics and mid-pregnancy serum biomarkers as risk factors for subtypes of preterm birth // BJOG. 2015; 122 (11): 1484–1493. DOI: 10.1111/1471–0528.13495. Epub 2015 Jun 26.
- Shin D., Song W. O. Prepregnancy body mass index is an independent risk factor for gestational hypertension, gestational diabetes, preterm labor, and small- and large-for-gestational-age infants // J. Matern. Fetal. Neonatal. Med. 2015; 28 (14): 1679–1686. DOI: 10.3109/14767058.2014.964675. Epub 2014 Sep 29.
- Kim J. I., Cho M. O.
 , Choi G. Y. Multiple factors in the second trimester of pregnancy on preterm labor symptoms and preterm birth // J. Korean. Acad. Nurs. 2017; 47 (3): 357–366. DOI: 10.4040/jkan.2017.47.3.357.
, Choi G. Y. Multiple factors in the second trimester of pregnancy on preterm labor symptoms and preterm birth // J. Korean. Acad. Nurs. 2017; 47 (3): 357–366. DOI: 10.4040/jkan.2017.47.3.357. - Goldstein R. F., Abell S. K., Ranasinha S. et al. Association of gestational weight gain with maternal and infant outcomes: a systematic review and meta-analysis // JAMA. 2017 Jun 6; 317 (21): 2207–2225. DOI: 10.1001/jama.2017.3635.
- Hiersch L., Yogev Y., Domniz N. et al. The role of cervical length in women with threatened preterm labor: is it a valid predictor at any gestational age? // Am J. Obstet. Gynecol. 2014; 211 (5): 532. DOI: 10.1016/j. ajog.2014.06.002. Epub 2014 Jun 4.
- Melamed N., Hiersch L., Meizner I. et al. Is measurement of cervical length an accurate predictive tool in women with a history of preterm delivery who present with threatened preterm labor? // Ultrasound Obstet. Gynecol. 2014; 44 (6): 661–668. DOI: 10.1002/uog.13395. Epub 2014 Oct 30.
- Palacio M., Caradeux J., Sánchez M. et al. Uterine cervical length measurement to reduce length of stay in patients admitted for threatened preterm labor: a randomized trial // Fetal Diagn. Ther. 2018; 43 (3): 184–190. DOI: 10.1159/000477930. Epub 2017 Aug 17.
- Melamed N., Hiersch L., Gabbay-Benziv R. et al. Predictive value of cervical length in women with twin pregnancy presenting with threatened preterm labor // Ultrasound Obstet. Gynecol. 2015; 46 (1): 73–81. DOI: 10.1002/uog.14665.
- Desplanches T., Lejeune C., Cottenet J. et al. Cost-effectiveness of diagnostic tests for threatened preterm labor in singleton pregnancy in France // Cost. Eff. Resour. Alloc. 2018 Jun 14; 16:21. DOI: 10.1186/s12962–018–0106-y. eCollection 2018.
- Agarwal S., Agarwal A., Joon P. et al. Fetal adrenal gland biometry and cervical elastography as predictors of preterm birth: a comparative study // Ultrasound. 2018; 26 (1): 54–62. DOI: 10.1177/1742271X17748515. Epub 2018 Feb 7.
- Swiatkowska-Freund M., Preis K. Cervical elastography during pregnancy: clinical perspectives // Int. J. Womens Health. 2017 Apr 21; 9: 245–254. DOI: 10.2147/IJWH. S106321. eCollection 2017.
- Fruscalzo A., Mazza E., Feltovich H. et al. Cervical elastography during pregnancy: a critical review of current approaches with a focus on controversies and limitations // J. Med. Ultrason. 2016; 43 (4): 493–504. DOI: 10.1007/s10396-016-0723-z. Epub 2016 Jun 3.
- Hernandez-Andrade E., Maymon E., Luewan S. et al. A soft cervix, categorized by shear-wave elastography, in women with short or with normal cervical length at 18–24 weeks is associated with a higher prevalence of spontaneous preterm delivery // J. Perinat. Med. 2018 Jul 26; 46 (5): 489–501. DOI: 10.1515/jpm-2018-0062.
- Lemos A. P., Feitosa F. E., Araujo Júnior E. et al. Delivery prediction in pregnant women with spontaneous preterm birth using fetal adrenal gland biometry // J. Matern. Fetal. Neonatal. Med. 2016; 29 (23): 3756–3761. DOI: 10.3109/14767058.2016.1147556. Epub 2016 Mar 3.
- Hoffman M. K., Turan O. M., Parker C. B. et al. Ultrasound measurement of the fetal adrenal gland as a predictor of spontaneous preterm birth // Obstet. Gynecol. 2016; 127 (4): 726–734. DOI: 10.1097/AOG.0000000000001342.
- Park H., Park K. H., Kim Y. M. et al. Plasma inflammatory and immune proteins as predictors of intra-amniotic infection and spontaneous preterm delivery in women with preterm labor: a retrospective study // BMC Pregnancy Childbirth. 2018 May 9; 18 (1): 146. DOI: 10.1186/s12884-018-1780-7.
- Kook S. Y., Park K. H., Jang J. A. et al. Vitamin D-binding protein in cervicovaginal fluid as a non-invasive predictor of intra-amniotic infection and impending preterm delivery in women with preterm labor or preterm premature rupture of membranes // PLoS One. 2018 Jun 7; 13 (6): 0198842. DOI: 10.1371/journal. pone.0198842. eCollection 2018.
- Di Fabrizio L., Giardina I., Cetin I. et al. New methods for preterm birth prediction: the PAMG-1 test // Minerva Ginecol. 2018; 70 (5): 635–640. DOI: 10.23736/S0026-4784.18.04243-0. Epub 2018 May 31.
- Melchor J. C., Navas H., Marcos M. et al. Predictive performance of PAMG-1 vs fFN test for risk of spontaneous preterm birth in symptomatic women attending an emergency obstetric unit: retrospective cohort study // Ultrasound Obstet. Gynecol. 2018 May; 51 (5): 644–649. DOI: 10.1002/uog.18892. Epub 2018 Mar 26.
- Ravi M., Beljorie M., Masry K. Evaluation of the quantitative fetal fibronectin test and PAMG-1 test for the prediction of spontaneous preterm birth in patients with signs and symptoms suggestive of preterm labor // J. Matern. Fetal. Neonatal. Med. 2018, May 28: 1–6. DOI: 10.1080/14767058.2018.1476485.
- Çekmez Y., Kiran G., Haberal E. T. et al. Use of cervicovaginal PAMG-1 protein as a predictor of delivery within seven days in pregnancies at risk of premature birth // BMC Pregnancy Childbirth. 2017, Jul 26; 17 (1): 246. DOI: 10.1186/s12884-017–1427–0.
- Santipap M., Phupong V. Combination of three-dimensional ultrasound measurement of foetal adrenal gland enlargement and placental alpha microglobulin-1 for the prediction of the timing of delivery within seven days in women with threatened preterm labour and preterm labour // J. Obstet. Gynaecol. 2018 Mar 23: 1–6. DOI: 10.1080/01443615.2018.1446422.
- Nikolova T., Uotila J., Nikolova N. et al. Prediction of spontaneous preterm delivery in women presenting with premature labor: a comparison of placenta alpha microglobulin-1, phosphorylated insulin-like growth factor binding protein-1, and cervical length // Am J Obstet Gynecol. 2018; 219 (6):610. e1–610. e9. DOI: 10.1016/j. ajog.2018.09.016. Epub 2018 Sep 18.
- Kosinska-Kaczynska K., Szymusik I., Bomba-Opon D. et al. Rapid cervical phIGFBP-1 test in asymptomatic twin pregnancies is inefficient in predicting preterm delivery prior to 34 gestational weeks // Ginekol Pol. 2018; 89 (6): 321–325. DOI: 10.5603/GP. a2018.0055.
- Melchor J. C., Khalil A., Wing D. et al. Prediction of preterm delivery in symptomatic women using PAMG-1, fetal fibronectin and phIGFBP-1 tests: systematic review and meta-analysis // Ultrasound Obstet Gynecol. 2018; 52 (4): 442–451. DOI: 10.1002/uog.19119. Epub 2018 Sep 4.
- Malícková K., Koucký M., Parízek A. et al. Diagnostic and prognostic value of presepsin in preterm deliveries // J. Matern. Fetal. Neonatal. Med. 2015; 28 (9): 1032–1037. DOI: 10.3109/14767058.2014.942627. Epub 2014 Jul 28.
О. В. Яковлева1, кандидат медицинских наук
Т. Н. Глухова, доктор медицинских наук, профессор
ФГБОУ ВО СГМУ им. В. И. Разумовского МЗ РФ, Саратов
1 Контактная информация: [email protected]
Сравнительная эффективность предикторов преждевременных родов/ О. В. Яковлева, Т. Н. Глухова
Для цитирования: Лечащий врач № 3/2019; Номера страниц в выпуске: 52-55
Теги: беременность, родоразрешение, шейка матки, надпочечники плода.
MEDISON.RU — Преждевременные роды — Макаров И.О.
УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Преждевременными являются роды, которые произошли в 28 — 37 недель беременности, а масса плода при этом составляет от 1000 до 2500 г.
Однако в настоящее по определению Всемирной Организации Здравоохранения (ВОЗ) если беременность прерывается при сроке 22 недель и более, а масса плода составляет 500 г и более, и новорожденный выживает в течение 7 дней, то роды считают преждевременными с экстремально низкой массой плода.
Причины преждевременных родов
Факторами риска преждевременных родов являются: низкий социально-экономический уровень; неустроенность семейной жизни; молодой возраст; злоупотребление никотином, алкоголем, наркотиками; перенесенные ранее аборты, преждевременные роды и самопроизвольные выкидыши; инфекции мочевых путей; воспалительные заболевания половых органов; тяжелые соматические заболевания; нарушения строения и функции половых органов. Важное значение в возникновении преждевременных родов играет и осложненное течение данной беременности. Особое внимание следует также уделять инфекционным заболеваниям, перенесенным во время данной беременности.
Преждевременные роды, которые происходят в 22-27 недель, составляет 5 % от их общего количества. В первую очередь эти роды обусловлены истмико-цервикальной недостаточностью, инфицированием плодных оболочек их преждевременным разрывом. В этой ситуации легкие плода не достигают еще необходимой зрелости, что не позволяет в достаточной степени обеспечит дыхательную функцию новорожденного. Добиться ускорения созревания легких с помощью лекарственных средств, не всегда возможно. Вследствие этого исход родов для новорожденного в подобной ситуации наиболее неблагоприятный.
Преждевременные роды при сроке беременности 28-33 недели обусловлены более широким кругом причин. Легкие плода в эти сроки также еще не являются достаточно зрелыми, однако назначение определенных медикаментозных средств в целом ряде случаев позволяет добиться ускорения их созревания. В этой связи, соответственно, и исход родов для новорожденного в эти сроки беременности может быть более благоприятным. Прогноз более благоприятных исходов преждевременных родов увеличивается в сроки беременности 34-37 недель.
Сиптомы преждевременных родов
Различают угрожающие, начинающиеся и начавшиеся преждевременные роды. Для угрожающих преждевременных родов характерны непостоянные боли в пояснице и внизу живота на фоне повышенного тонуса матки. При этом шейка матки остается закрытой. При начинающихся преждевременных родах обычно возникают схваткообразные боли внизу живота, сопровождающиеся регулярным повышением тонуса матки (схватки). Шейка матки при этом укорачивается и раскрывается. Нередко происходит и преждевременное излитие околоплодных вод.
Для преждевременных родов характерно: несвоевременное излитие околоплодных вод; слабость родовой деятельности, дискоординация или чрезмерно сильная родовая деятельность; быстрые или стремительные роды или, наоборот увеличение продолжительности родов; кровотечение из-за отслойки плаценты; кровотечение в последовом и раннем послеродовом периодах вследствие задержки частей плаценты; воспалительные осложнения, как во время родов, так и в послеродовом периоде; гипоксия плода.
Лечение беременных
При возникновении симптомов указывающих на возможность преждевременных родов лечение должно быть дифференцированным, так как при начинающихся родах может быть проведено лечение, направленное на сохранение беременности, а при начавшихся родах такое лечение уже не эффективно. Для снижения возбудимости матки и снижения ее сократительной активности назначают: постельный режим; успокаивающие средства; спазмолитические препараты. Для снижения непосредственно сократительной активности матки назначают сульфат магния и ?-миметики (партусистен, гинипрал).
Для лечения беременных, у которых отмечаются угрожающие преждевременные роды, можно использовать и немедикаментозные физиотерапевтические средства, такие как электрорелаксация матки с помощью воздействия на нее переменного синусоидального тока с частотой в диапазоне от 50 до 500 Гц и силой тока до 10 мА. Электрорелаксацию проводят с помощью аппарата «Амплипульс-4». Этот является высокоэффективным и считается безопасным для матери и плода. При угрожающих преждевременных родах успешно применяют и иглоукалывание как самостоятельный метод в сочетании с лекарственными средствами. При угрозе преждевременных родов важным является и профилактика дыхательных нарушений (респираторного дистресс-синдрома) у новорожденных путем назначения беременной глюкокортикоидных препаратов. Дело в том, что у недоношенных новорожденных дыхательные нарушения возникают из-за недостатка сурфактанта в незрелых легких. Сурфактант это субстанция, покрывающая альвеолоы легких, способствующая их открытию при вдохе и препятствующая спаданию альвеол при выдохе. Небольшое количество сурфактанта продуцируется уже с 22-24 недель внутриутробной жизни, однако он очень быстро расходуется после преждевременных родов, а его более-менее адекватное воспроизведение возможно только после 35 недель под влиянием глюкокортикоидов, введенных беременной или, наблюдается ускорение синтез сурфактанта. Противопоказаниями для назначения дексаметазона являются: язвенная болезнь желудка и двенадцатиперстной кишки, недостаточность кровообращения III степени, эндокардит, нефрит, активная форма туберкулеза, тяжелые формы сахарного диабета, остеопороз, тяжелый гестоз. Подобная профилактика дыхательных нарушений имеет смысл при сроках беременности 28-35 нед. Профилактику повторяют через 7 дней 2-3 раза.
Ведение преждевременных родов
В процессе ведения преждевременных родов обязательным является их адекватное обезболивание. В связи с тем, что большинство осложнений при преждевременных родах, как у матери, так и у плода обусловлено нарушением сократительной деятельности матки, обязательным является постоянный мониторный контроль за сокращениями матки и состоянием плода. Продолжительность преждевременных родов, как правило, меньше, чем своевременных, из-за увеличения скорости раскрытия шейки матки. В основном это связано с тем, что в подобных ситуациях чаще имеет место истмико-цервикальная недостаточность, а при малой массе ребенка не требуется высокой маточной активности и интенсивности схваток для его рождения. Если сократительная деятельность матки при преждевременных родах соответствуют норме, то при ведении родов применяют выжидательную тактику. Регулярно проводят профилактику гипоксии плода, используют перидуральную анестезию. С целью уменьшения родового травматизма в периоде изгнания оказывают пособие без защиты промежности.
Выявление преждевременного разрыва плодных оболочек при недоношенной беременности может быть несколько затруднено как из-за маловодия так и вследствие обильных выделений из-за сопутствующего кольпита. В этой связи целесообразно использование экс пресс-метода — амнитест. При преждевременном разрыве плодных оболочек обычно придерживаются выжидательной тактики, контролируя возможное развитие инфекции, так как наиболее важным фактом, который следует принимать во внимание в такой ситуации является, прежде всего, возможность инфицирования, что оказывает решающее влияние на ведение беременности. Выжидательная тактика наиболее предпочтительна при малых сроках беременности.
При выявлении преждевременного разрыва плодных оболочек в случае недоношенной беременности беременную госпитализируют. Пациентке необходимы постельный режим с ежедневной сменой белья и полноценное питание. Врачи осуществляют строгий контроль за состоянием здоровья матери и плода. Измеряют длину окружности живота и высоту стояния дна матки над лоном, оценивают количество и качества подтекающих вод, определяют частоту пульса, температуру тела и частоту сердцебиений плода каждые 4 ч. Необходимо каждые 12 ч определять содержание лейкоцитов с анализом лейкоцитарной формулы крови. Посев содержимого цервикального канала и мазки из влагалища контролируют каждые 5 дней. Токолитические препараты обычно назначают при преждевременном разрыве плодных оболочек в случае угрожающих и начинающихся преждевременных родах. Если родовая деятельность уже самостоятельно началась, то ее нецелесообразно подавлять. Антибиотики при преждевременном разрыве плодных оболочек используют в случае опасности развития воспалительных осложнений, а также при длительном применении глюкокортикоидов, при истмико-цервикальной недостаточности, при наличии у беременной анемии, пиелонефрита и других хронических инфекционных заболеваний.
Особенности недоношенных новорожденных
У ребенка, после преждевременных родов имеют место признаки незрелости: много сыровидной смазки, недостаточное развитие подкожной жировой клетчатки, пушок на теле небольшая длина волос на голове, мягкие ушные и носовые хрящи, ногти не заходят за кончики пальцев, пупочное кольцо расположено ближе к лобку, у мальчиков яички не опущены в мошонку, у девочек клитор и малые половые губы не прикрыты большими, крик ребенка слабый. Недоношенные новорожденные плохо переносят различные стрессовые ситуации, возникающие в связи с началом внеутробной жизни. Их легкие еще недостаточно зрелые для осуществления адекватного дыхания, пищеварительный тракт не может еще полностью усвоить некоторые необходимые вещества содержащиеся в молоке.
Слаба также устойчивость недоношенных новорожденных и к инфекции, из-за увеличения скорости потери тепла нарушается терморегуляция. Повышенная хрупкость кровеносных сосудов является предпосылкой для возникновения кровоизлияний, особенно в желудочки мозга и шейный отдел спинного мозга. Самыми распространенными и тяжелыми осложнениями для недоношенных новорожденных являются синдром дыхательных расстройств, внутричерепные кровоизлияния, инфекции и асфиксия. У детей, рожденных от матерей с различными экстрагенитальными заболеваниями, с гестозом или с фетоплацентарной недостаточностью, могут быть признаки задержки внутриутробного развития.
Однако современные методы диагностики и интенсивной терапии новорожденных позволяют в целом ряде случаев оптимизировать характер перинатальных исходов при преждевременых родах.
УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Руководство по 35 неделе беременности — самый счастливый ребенок
35 недель беременности: обновление для ребенка
Ваш ребенок еще не готов к рождению, но почти — все его системы работают!
Ваш ребенок в 35 недель
Сейчас она, вероятно, больше пяти фунтов, а рост — около 18 дюймов. Теперь она будет медленнее расти дольше, но продолжит набирать унции и становиться пухлее. Ее большая работа в преддверии своего дня рождения — набрать вес (а это значит, что вы тоже это сделаете.)
Размер ребенка в 35 недель: В 35 недель ваш ребенок размером с кочан салата ромэн.
Ее кости укрепляются (превращая хрящевые концы в более твердый кальций), но ее коленные чашечки не сформировались, а кости черепа еще не срослись. Из-за этих отдельных костей черепа ваш ребенок на самом деле родится с большим количеством костей, чем в вашем теле.
Почему у ребенка рождается несколько несросшихся костей черепа? Чтобы освободить место для растущего мозга! Размер головы новорожденного составляет около 75% от головы взрослого человека.А к 2 годам он вырастет еще на 33% и почти достигнет взрослого размера. (К 18-24 месяцам кости черепа окончательно соединяются.)
Череп сдавлен, а плавающие кости перекрываются во время родов. Это уменьшает диаметр головки на ½ дюйма, чтобы помочь младенцам протиснуться через родовые пути.
В черепе вашего новорожденного есть две «мягкие точки» (также называемые родничками). Это как маленькие озера, окруженные касающимися островками тонкой кости. Есть два дюйма спереди и размером с кончик пальца сзади, возле макушки.Каждый покрыт очень прочной, но гибкой мембраной, поэтому мозг под ней отлично защищен. Он прочен, как кость, поэтому не беспокойтесь о том, чтобы прикасаться к нему, когда вы гладите голову ребенка или моете волосы шампунем.
35 недель — это сколько месяцев?
35 неделя беременности составляет примерно 8 месяцев.
35 недель беременности: чего ожидатьЕсли ваша обычная прогулка превратилась в легкую, добро пожаловать в клуб!
Когда ваш ребенок «падает» в ваш таз, движения становятся более трудными, и вам может быть все труднее и труднее чувствовать себя комфортно, когда вы сидите и даже лежите.Один из лучших способов найти облегчение — погрузиться в ванну, бассейн или океан, чтобы снять вес с ног и суставов.
Внезапная резкая боль глубоко во влагалище может стать следующим нежелательным посетителем. Иногда боль вызвана тем, что голова ребенка надавливает прямо на тазовый нерв, или может быть, ваша шейка матки начала расширяться. В любом случае, это признак того, что дела идут хорошо.
С этого момента схватки Брэкстона-Хикса стали обычным явлением.Исследователи до сих пор не знают, что их вызывает, но многие считают, что они готовят ваше тело к настоящей работе. Важное примечание: схватки Брэкстона-Хикса не усиливаются с течением времени, не происходят через регулярные промежутки времени и обычно могут быть улучшены путем передвижения или питья воды. Но, если сомневаетесь, всегда лучше позвонить своему врачу, просто чтобы проверить… в случае, если они являются началом «настоящего»!
Другой неожиданный симптом может быть, когда рука начинает болеть.Сохраняемая жидкость может защемить нерв запястья и вызвать синдром запястного канала. Это может потребовать от вас наложения шины и льда, чтобы дать некоторое облегчение, пока вы не родите, когда боль уйдет вместе с избытком жидкости.
Симптомы беременности в 35 недель
Общие симптомы 35-й недели беременности включают:
- Утомляемость и одышка
- Частое мочеиспускание (моча)
- Бессонница и проблемы со сном
- Изжога
- Отек стоп и лодыжек
- Боль в пояснице
- Геморрой
- Нежность груди
- схватки Брэкстона-Хикса
- Беременность головного мозга
Купите подгузники и салфетки: Приготовьтесь использовать их, как будто они выходят из моды.Однако не покупайте слишком много подгузников для новорожденных. Многие дети растут так быстро, что прежде чем вы это заметите, вам придется прибавить в размерах. Обязательно положите несколько штук в дорожную сумку на тот случай, если они вам понадобятся по дороге домой из больницы или родильного дома.
Побалуйте себя: Сделайте стрижку, маникюр / педикюр или пренатальный массаж. Ты заслуживаешь это!
Купите бутылочки: Даже если вы собираетесь кормить грудью, вы все равно хотите получить всего несколько. Когда кормление наладится — обычно примерно через 2–3 недели — ваш лечащий врач, вероятно, порекомендует вам предлагать бутылочку каждый день или два, чтобы ваш ребенок научился брать резиновую соску.Именно тогда вы увидите, нравятся ли вашему ребенку соски того типа, который вы купили, или вам нужно протестировать пару других брендов, прежде чем вы будете счастливы. Конечно, если вы кормите ребенка смесью, вам следует обсудить ее выбор с практикующей медсестрой или врачом.
Узнайте о процедурах для новорожденных: Если вы рожаете в больнице (около 98% женщин в США это делают), вы, вероятно, уже освежили процедуры родовспоможения. Однако не упускайте из виду стандартные процедуры, которые они проводят с вашим ребенком.К ним относятся прививка витамина К, антибактериальная мазь для глаз, отсасывание дыхательных путей и первая ванна. Вам также следует узнать, как в больнице относятся к отсроченному перерезанию пуповины.
Миф или факт о беременности?Беременным женщинам следует подготовить соски для кормления грудью.
Как будто у тебя сейчас мало дел! К счастью, это неверно. Не нужно «наращивать» соски. Болезненность сосков вызвана неправильным захватом или такими вещами, как уздечка языка.
Чрезмерная стимуляция сосков может спровоцировать преждевременные роды. Фактически, это один из методов, который врачи и акушерки часто используют, чтобы ускорить роды, так что пока оставьте их в покое! (Но НЕМЕДЛЕННО обратитесь за помощью к своему врачу, если у вас плоские или втянутые соски!)
Цитата недели по беременностиВ тех немногих случаях, когда мой плачущий ребенок засыпал раньше меня, я использовал время для себя! Я принял ванну с пеной, расслабился, выпив, прочитал книгу и молился, чтобы она поспала еще немного.- Frances Wells Burck, Babysense
34 неделя беременности | 36 неделя беременности
Посмотреть больше сообщений с меткой беременность, неделя за неделей
Есть вопросы о продукте Happiest Baby? Наши консультанты будут рады помочь! Свяжитесь с нами по адресу [email protected].
Заявление об ограничении ответственности: информация на нашем сайте НЕ является медицинской консультацией для какого-либо конкретного человека или состояния. Это только общая информация.Если у вас есть какие-либо медицинские вопросы или опасения по поводу вашего ребенка или себя, обратитесь к своему врачу.
Расширение шейки матки на поздних сроках беременности
При большинстве беременностей шейка матки остается длинной и закрытой до конца третьего триместра. В этот момент ваш ребенок начинает опускаться в таз. Это оказывает давление на шейку матки, заставляя ее истончаться (или стираться) и открываться (или расширяться) при подготовке к родам. Как только начнутся роды, схватки и опускание ребенка заставят шейку матки полностью расшириться, позволяя ребенку войти в родовые пути и, в конечном итоге, родиться.
Измерение раскрытия шейки матки
Расширение шейки матки измеряется в сантиметрах. Ваша шейка матки должна расшириться от нуля до 10 сантиметров, прежде чем ваш ребенок сможет родиться.
По мере приближения срока родов шейка матки может начать расширяться, даже если вы этого не заметите. Ваш врач или акушерка смогут определить, происходит ли это, во время обычного осмотра шейки матки.
Некоторые поставщики медицинских услуг будут проверять вашу шейку матки между 35-й и 37-й неделями беременности во время скрининга на стрептококк группы B (GBS).Другие поставщики будут ждать до наступления срока родов или проверять шейку матки только в том случае, если у вас есть схватки.
При расширении на 1 см шейное отверстие примерно равно ширине указательного пальца. Когда он дойдет до 10 см, с помощью схваток во время активных родов он будет шириной примерно с большой рогалик.
Большой вопрос, который может возникнуть у вас в связи с дилатацией, заключается в том, означает ли это, что ваш ребенок скоро родится. Хотя расширение, безусловно, является положительным шагом на пути к родам, само по себе это не признак родов или даже того, что они начнутся через определенное время.
Когда дилатация происходит слишком рано
Примерно в 1% беременностей шейка матки начинает открываться задолго до того, как беременность подошла к концу. Когда шейка матки безболезненно расширяется без каких-либо сокращений, это состояние называется «некомпетентной шейкой матки». Несостоятельность шейки матки часто приводит к потере беременности или выкидышу во втором триместре или очень ранним преждевременным родам.
Несостоятельность шейки матки может быть вызвана повреждением во время операций, затрагивающих шейку матки (таких как процедура LEEP, расширение и кюретаж или аборт, повреждение во время предыдущих родов или врожденные аномалии).Во время беременности некомпетентность шейки матки обычно не проверяется, и поэтому ее обычно не диагностируют до тех пор, пока не произойдет потеря беременности во втором или третьем триместре.
Если вы или ваш врач подозреваете, что у вас некомпетентная шейка матки, ваш врач может осмотреть вас на ранних сроках беременности. Обычно диагноз может быть поставлен с помощью серийных ультразвуковых исследований, используемых для измерения раскрытия шейки матки и длины шейки матки.
Если некомпетентная шейка матки обнаружена достаточно рано, может быть выполнена процедура, известная как серкляж, при которой шейка матки сшивается.Это лечение может предотвратить потерю беременности или преждевременные роды.
Офис
Помимо расширения шейка матки также начнет стираться на поздних сроках беременности. Сглаживание относится к тому, насколько толстая или тонкая ваша шейка матки. До беременности и в большей части третьего триместра шейка матки длинная и толстая. По мере приближения родов он начинает укорачиваться и истончаться.
Врачи и акушерки обычно измеряют степень стирания в процентах. Во время обследования ваш врач может сказать вам, что шейка матки стерта от 0% до 100%.Когда шейка матки полностью стерта, она фактически становится частью стенки матки, позволяя ребенку пройти сквозь нее.
Расширение и этапы родов
Первый этап родов, за которым следует толчок, обычно делится на три фазы, известные как ранний, активный и переходный. Первый этап считается завершенным, когда шейка матки расширилась до 10 сантиметров.
Расширение шейки матки в первом периоде родов
- Ранняя фаза : шейка матки расширяется от 1 до 3 см с небольшими сокращениями.
- Активная фаза : шейка матки расширяется с 4 до 7 см, а схватки становятся более интенсивными и регулярными.
- Переходная фаза : шейка матки расширяется до 10 см. Переход заканчивается, когда шейка матки достигает 10 см и полностью раскрывается.
Слово от Verywell
Когда вам говорят, что к концу беременности вы расширены, имейте в виду, что это не обязательно означает, что роды неизбежны. Вы можете неделями ходить с шейкой матки на 1 см или с нуля до 10 см в течение одного дня.Поговорите со своим врачом, если у вас есть какие-либо вопросы или опасения по поводу этого важного фактора, предшествующего рождению вашего ребенка.
Labor: шесть признаков того, что вы скоро там окажетесь — Consumer Health News
Так же, как каждая беременность индивидуальна, все роды уникальны. Некоторые женщины не понимают, что роды не за горами, а потом — бац! — вот оно. У других есть явные признаки в течение нескольких недель, может быть, даже фальстарта или двух, прежде чем начнется настоящая вещь.
Простая правда в том, что невозможно точно предсказать, когда у вас начнутся роды.Фактически, никто даже не знает наверняка, что вызывает большое событие, хотя считается, что гормоны играют определенную роль. Тем не менее, есть по крайней мере шесть конкретных признаков того, что ваш ребенок готовится к грандиозному выходу в мир.
1. Осветление: Вы снова можете легко дышать.
«Осветление» — это технический термин, обозначающий точку, когда ваш ребенок опускается ниже в живот и оседает глубоко в вашем тазу. У новобрачных осветление может произойти за несколько недель до рождения ребенка; для во второй раз это может произойти всего за несколько часов до начала родов.Вы можете почувствовать, как ребенок падает, или вы можете заметить, что теперь между вашей грудью и животом есть пространство.
Хорошая новость заключается в том, что вы можете получить некоторое облегчение от одышки, которую испытываете, поскольку этот сдвиг снимает давление с вашей диафрагмы. Плохая новость заключается в том, что это оказывает большее давление на мочевой пузырь, поэтому вы можете посещать ванную комнату чаще, чем когда-либо думали. Некоторые матери чувствуют большее давление на лобковые кости или даже могут видеть в зеркале, что их живот опустился после осветления; другие могут не осознавать никакой разницы.
2. Сглаживание: шейка матки созревает.
Шейка матки — нижний узкий конец матки, который выступает во влагалище — смягчается по мере подготовки к родам. Этот процесс, известный как «созревание» или стирание, обычно начинается в последний месяц беременности. К тому времени, когда наступит большой день, ваша шейка матки вырастет с 1 дюйма в ширину до толщины бумаги. Ваш врач или акушерка могут начать проверку постепенного стирания в течение последних двух месяцев беременности с внутренних осмотров во время дородовых посещений.Сглаживание измеряется в процентах: нулевой процент означает отсутствие сглаживания; 100 процентов означает, что вы полностью стерлись.
3. Расширение: шейка матки открывается.
По мере приближения дня рождения вашего ребенка шейка матки начинает расширяться или открываться. Расширение проверяется во время осмотра органов малого таза и измеряется в сантиметрах (см), от 0 см (без расширения) до 10 см (полностью раскрыто). Как правило, если у вас расширение на 4 см, у вас активная стадия родов; если вы полностью раскрыты, вы готовы начать толкать.Ваш врач, вероятно, проверит наличие расширения и сообщит вам о вашем прогрессе во время дородовых посещений на более поздних сроках вашей беременности.
4. Кровавое шоу: ваша слизистая пробка вылетает.
Это не так мерзко, как кажется, и не так кроваво. Хотя это называется «кровавым зрелищем», этот явный признак приближающихся родов возникает, когда толстая слизистая пробка, которая закрывает шейку матки и препятствует проникновению бактерий в матку во время беременности, уступает дорогу.Несмотря на название, «слизистая пробка» не похожа на пробку (хлопка не будет!). Это больше похоже на густые или вязкие выделения, которые вы можете скопить в унитаз или в нижнее белье. Выделения могут иметь розовый, коричневатый или слегка кровянистый цвет. Кровавое шоу обычно начинается либо за несколько дней до начала родов, либо в самом начале родов, хотя многие женщины рожают раньше, чем они появляются.
5. Разрыв плодных оболочек: у вас разрывается вода.
Не у всех будет драматическое «Боже мой, у меня только что отошла вода!» сцена из голливудского фильма. Дело в том, что когда мешочек с околоплодными водами, который окружает и защищает вашего ребенка во время перерывов в беременности, более вероятно, что он вытечет из влагалища тонкой струйкой, чем сломает шлюзы. Так называемый «разрыв плодных оболочек» может произойти в самом начале родов или во время первого периода родов. Обычно врач, акушерка или медсестра льют вам воду до того, как вы полностью расширились, если к тому времени вода еще не отошла.Это позволяет им узнать, есть ли у вас какие-либо проблемы, которые могут помешать безопасным родам. Обычно схватки становятся более интенсивными после того, как у вас отходит вода, и схватки идут быстрее.
Ваш врач или акушерка должны осмотреть вас и вашего ребенка как можно скорее после того, как у вас прекратится питье. Это потому, что у ребенка есть риск развития инфекции в матке, когда защитная жидкость исчезнет. Врачи также советуют женщинам не заниматься сексом после перерывов на воду, чтобы избежать попадания бактерий в матку.Ваш практикующий врач захочет, чтобы вы родили ребенка в течение дня или двух после того, как у вас прекратится питье.
Если вы приближаетесь к сроку родов, у вас отходит вода и вы не начинаете роды самостоятельно в течение относительно короткого периода времени, вам нужно будет вызвать роды. Если ваши схватки не начались в течение определенного периода времени, ваш врач может захотеть их вызвать (стимулировать). Как долго ваш практикующий врач будет спокойно ждать, прежде чем индукция будет зависеть от вашей индивидуальной ситуации.
Обязательно сообщите своим лечащим врачам, если ваша «вода» непрозрачна. Если околоплодные воды имеют зеленоватый цвет или плохо пахнут, это может указывать на инфекцию или меконий (в основном, детские фекалии), которые могут вызвать проблемы для вашего ребенка. Кроме того, если у вас течет жидкость, но вы не уверены, околоплодные воды это или моча (у некоторых беременных женщин есть утечка мочи в конце беременности), вам следует обратиться к врачу, чтобы узнать, что вы имея дело с.
6. Постоянные схватки: когда ваши роды действительно идут.
Сокращения — сильные, ритмичные, регулярные спазмы, которые напоминают сильную боль в спине или сильную менструальную боль. Эти маленькие тупицы, если они настоящие, являются самым надежным из всех знаков и официально отмечают начало родов.
Сокращение происходит, когда матка сжимается, а затем расслабляется. Настоящие схватки обычно начинаются в задней части тела и переходят вперед.Эти движения открывают шейку матки и помогают протолкнуть ребенка в родовые пути. Истинные схватки становятся все ближе и ближе друг к другу по предсказуемой схеме и длятся от 30 до 70 секунд каждое. Они становятся все сильнее и продолжают приходить, независимо от того, что вы делаете.
Вы и ваш практикующий врач должны заранее разработать план игры о том, когда вам следует позвонить и что делать, если вы подозреваете, что у вас роды. Большинство практикующих врачей, вероятно, посоветуют вам позвонить, если у вас схватки, которые длятся около одной минуты и происходят каждые пять минут в течение около часа, но это может сильно варьироваться в зависимости от вашего анамнеза и прошлой беременности.У женщин, которые рожали раньше, могут быть более быстрые роды во второй или третий раз, поэтому важно не ждать слишком долго, чтобы позвонить, если вы думаете, что дела пойдут быстро. Обязательно обсудите это со своим врачом или акушеркой. Чтобы рассчитать частоту схваток, начните с самого начала. одного и считайте до начала следующего.
Вам обязательно следует позвонить своему врачу, если:
- Вы беременны менее 37 недель и у вас есть какие-либо признаки преждевременных родов.
- У вас отходит вода или вам кажется, что из нее вытекают околоплодные воды.
- У вас вагинальное кровотечение, жар, сильная или постоянная боль.
- Ваш ребенок перестает двигаться или начинает меньше двигаться.
В случае сомнений позвоните своему практикующему врачу. Даже если вы не уверены, что ваши признаки указывают на начало родов, не помешает проверить это. Ваш врач или акушерка могут дать вам конкретный совет и помочь определить, ждали ли вы этого момента для. Поздравляю!
Список литературы
Американское общество кольпоскопии и патологии шейки матки.Шейка матки: анатомия шейки матки. Январь 2010 г. http://www.asccp.org/edu/practice/cervix/anatomy.shtml
Клиника Мэйо. Признаки труда: знайте, чего ожидать. Март 2009.
Американская ассоциация беременных. Признаки труда.
Юго-Западный медицинский центр. Health WatchLabor Signaling.
Whitsett, J.A. и другие. Гидрофобные поверхностно-активные белки при функции и заболеваниях легких. Медицинский журнал Новой Англии.Том 347: 2141-2148.
Служба здравоохранения Гарвардского университета. Работа и доставка. http://huhs.harvard.edu/Resources/HealthInformationByTopic/Pregnancy/LaborAndDelivery.aspx
Американская ассоциация беременных. Этапы родов: I этап http://www.americanpregnancy.org/labornbirth/firststage.html
Американская ассоциация беременных. Этапы родов: II этап. http://www.americanpregnancy.org/labornbirth/secondstage.html
Руководство Merck.Управление нормальными родами. http://www.merck.com/mmpe/sec18/ch360/ch360d.html
Американский колледж акушеров и гинекологов. Планирование беременности и родов.
Длина шейки матки: Почему это важно во время беременности?
Какое значение имеет длина шейки матки во время беременности?
Ответ Ивонн Батлер Тобах, доктор медициныДлина шейки матки означает длину нижнего конца матки. Во время беременности длина шейки матки может сократиться слишком рано, что увеличивает риск преждевременных родов и преждевременных родов.Преждевременные роды — это роды, которые начинаются между 20 и 36 неделями и 6 днями беременности. Чем раньше происходят преждевременные роды, тем выше риск для здоровья вашего ребенка.
До беременности шейка матки — нижняя часть матки, которая соединяется с влагалищем — закрыта, длинна и плотна. Во время беременности шейка матки постепенно размягчается. Когда ваше тело готовится к родам, шейка матки уменьшается в длине и, наконец, открывается, когда вы готовитесь к родам. Если ваша шейка матки начнет открываться до 37 недель, вы можете родить преждевременно.
Ваш лечащий врач может сделать УЗИ для измерения длины шейки матки, если вы испытываете признаки и симптомы преждевременных родов, такие как регулярные или частые схватки, постоянная слабость, тупая боль в спине, изменение типа выделений из влагалища или тазовое давление. . Он или она может также провести осмотр органов малого таза, чтобы определить, начала ли открываться шейка матки.
Если ваше УЗИ показывает, что длина шейки матки меньше 29 миллиметров, но больше 25 миллиметров, ваш лечащий врач может порекомендовать более частые УЗИ для контроля длины шейки матки.Если длина шейки матки меньше 25 миллиметров (короткая шейка матки) до 24 недель беременности и вы вынашиваете только одного ребенка, ваш лечащий врач может рассмотреть возможность применения швов или синтетической ленты для укрепления шейки матки (шейки матки).
Если у вас в анамнезе были преждевременные роды, ваш лечащий врач может также обсудить потенциальные преимущества инъекций прогестерона для снижения риска повторных преждевременных родов. Имейте в виду, что исследования по применению инъекций прогестерона продолжаются.
Если вас беспокоит длина шейки матки во время беременности, поговорите со своим врачом. Он или она может ответить на ваши вопросы и помочь вам понять, как обеспечить здоровую беременность.
с
Ивонн Батлер Тобах, доктор медицины
- Могут ли противозачаточные таблетки вызывать врожденные дефекты?
- Ветряная оспа и беременность
- Часто задаваемые вопросы. Роды, роды и послеродовой уход FAQ087: Преждевременные роды и роды.Американский колледж акушеров и гинекологов. https://www.acog.org/patient-resources/faqs/labor-delivery-and-postpartum-care/preterm-labor-and-birth. По состоянию на 6 апреля 2020 г.
- Conde-Agudelo A, et al. Вагинальный прогестерон для предотвращения преждевременных родов у беременных с сонографической короткой шейкой матки: клинические последствия и значение для общественного здравоохранения. Американский журнал акушерства и гинекологии. 2016; DOI: 10.1016 / j.ajog.2015.09.102.
- Бергелла В. Цервикальная недостаточность. https: // www.uptodate.com/contents/search. По состоянию на 6 апреля 2020 г.
- Norwitz ER. Трансвагинальный шейный серкляж. https://www.uptodate.com/contents/search. По состоянию на 6 апреля 2020 г.
- Американский колледж акушеров и гинекологов. Практический бюллетень № 142: Cerclage для лечения цервикальной недостаточности. Акушерство и гинекология. 2014; DOI: 10.1097 / 01.AOG.0000443276.68274.cc.
- Roman A, et al. Обзор цервикальной недостаточности: диагностика, этиология и факторы риска.Клиническое акушерство и гинекология. 2016; DOI: 10.1097 / GRF.000000000000018.
- Батлер Тобах Ю.С. (заключение эксперта). Клиника Майо. По состоянию на 10 апреля 2020 г.
Продукты и услуги
- Книга: Руководство клиники Мэйо по здоровой беременности
.
Последний месяц беременности
Последний месяц беременности
Последний месяц беременности — от 35-36 недель до родов.Полный срок от 37 недель до 42 недель.
дородовых посещений:
Вас будут видеть каждую неделю с 36 недель до родов. Начиная с 36-й недели, мы проверим вашу шейку матки на наличие признаков предстоящих родов. На 36 неделе мы получим вагинальную культуру для скрининга на стрептококки группы B.
Положение плода:
К этому моменту ребенок должен быть головой вниз или в «макушке». Если ваш ребенок не опущен, мы обсудим с вами ваши варианты.Эти варианты включают внешнюю головную версию. Внешний головной вариант — это процедура, которую мы выполняем в больнице для поворота плода от тазового предлежания к вершинному. Это делается манипуляциями через живот матери. Мы подробно рассмотрим эту процедуру, если вы являетесь кандидатом на эту процедуру. Если вы откажетесь от внешней головной версии, вам нужно будет запланировать кесарево сечение.
Вполне возможно, что шейка матки начинает истончаться или стираться перед расширением, и это не редкость для первого ребенка.У второго (или более позднего) ребенка голова может включиться, а может и не включиться до родов. Шейка матки обычно начинает расширяться, затем стирается, а затем опускается головка.
Нередко шейка матки может расшириться до 3 или даже 4 сантиметров до начала родов.
Дата после даты
Если вы выходите за рамки установленного срока, мы используем термин «после даты». В назначенный срок мы выполняем биофизический профиль (УЗИ для изучения плаценты, тонуса плода, движения и объема околоплодных вод, а также полоски для мониторинга состояния плода).Обычно мы вызываем роды на 41 неделе, если нет показаний для более раннего индукции. Причины более ранней индукции могут включать диабет, гипертонию или другие осложнения беременности или ранее существовавшее заболевание. Мы оценим готовность шейки матки к родам с помощью вашего обследования шейки матки, чтобы определить ваш балл по шкале Бишопа. Это укажет нам на вероятность успешного введения в курс дела.
Труда
Когда звонить: (Если не указано иное)
1.Звоните, если у вас сильные схватки, каждые 5 минут в течение как минимум одного часа. Схватки могут сначала ощущаться как боли в спине, менструальные спазмы или газовые боли, а затем становятся сильнее. У вас может быть небольшое кровотечение («кровавое шоу») или обильные слизистые выделения. При прохождении слизистой пробки звонить нам не нужно. Прохождение слизистой пробки означает, что шейка матки готовится к родам, но роды могут начаться не сразу.
2. Звоните, когда у вас отходит вода, даже если у вас нет схваток.Если у вас разрыв плодных оболочек, но у вас роды, мы можем посоветовать вам оставаться дома на срок до шести часов и ждать родов, только если выполняются все следующие условия:
- Ваша беременность протекала нормально
- Ваша группа бета-стрептококков отрицательна
- Амниотическая жидкость прозрачная (не зеленая и не коричневая)
- Голова ребенка прижалась к шейке матки на вашем последнем приеме
- Вы чувствуете, как ребенок пинается после разрыва плодных оболочек
- У вас нет в анамнезе быстрых родов
В зависимости от ваших индивидуальных особенностей и обстоятельств, если вы не рожаете самостоятельно после отхождения воды, мы можем порекомендовать индукцию родов Питоцином после отхождения воды.Наша цель — родить ребенка в течение 24 часов после разрыва плодных оболочек.
3. Позвоните, если у вас есть кровотечение, например месячные или более. Если у вас есть пятна на туалетной бумаге или слизистые выделения с прожилками крови, это нормально, и вам не о чем беспокоиться. Но если у вас есть кровотечение, которое действительно смачивает подушечку, вам нужно позвонить нам.
Кому звонить:
В рабочее время с нами можно связаться по телефону 410-997-8444. Когда офис закрыт, звоните 410-368-8877.Если вы не получите ответа, вы можете позвонить в Отделение по вопросам труда и родов по телефону 410-368-2610. Если вы позвоните нам в рабочее время, мы можем попросить вас прийти в офис для проверки работы. Если офис закрыт, ваш звонок будет перенаправлен на автоответчик в больнице Святой Агнесы, где назовут ваше имя и номер телефона. Не забудьте предоставить оператору номер, по которому с вами можно связаться. Независимо от того, какой врач дежурит, ответит на ваш звонок как можно быстрее. Если в течение двадцати минут вы ни от кого не получали известий, позвоните еще раз.По вечерам и в выходные мы отправим вас в больницу для проверки родов. Вам нужно будет пройти к главному входу в больницу, а затем пройти к приемной. Они направят вас в отдел труда и доставки.
Медсестра попросит вас переодеться и сдать анализ мочи. Медсестра также проверит ваше кровяное давление, поместит вас на монитор состояния плода и проверит вашу шейку матки. Затем медсестра / медбрат позвонит нам и сообщит о вашем состоянии.Больничного врача также могут попросить осмотреть вас, если мы сочтем это необходимым.
При рождении первого ребенка роды обычно продолжаются от 12 до 24 часов. Прогресс от 0 до 5 сантиметров занимает разное количество времени. После этого шейка матки обычно расширяется на один сантиметр в час. Когда вы дойдете до 10 см, вы начнете второй этап, или «толкание». Этот этап может занять от одного до трех часов. Вы можете ожидать, что мы будем там к тому времени, когда вам станет 5 см или раньше, если вы хотите провести эпидуральную анестезию или у вас возникнут какие-либо проблемы.
При рождении второго ребенка роды обычно проходят быстрее.
Обезболивающие:
Если вы не планируете «идти естественным путем» и вам нужно что-то от боли во время ранних родов, мы будем вводить наркотики через внутривенное вливание. Позднее, в родах, мы не можем давать наркотики, потому что у ребенка не будет достаточно времени, чтобы вывести лекарства из своего кровообращения до рождения. В более поздние сроки, если вам понадобятся обезболивающие, мы рекомендуем эпидуральную анестезию. При поступлении вы встретитесь с анестезиологами в больнице, чтобы обсудить варианты лечения боли, если вы того пожелаете.Как правило, мы стараемся не проводить эпидуральную анестезию до тех пор, пока роды не наладятся, поэтому мы предпочитаем подождать, пока у вас не будет сильных сокращений.
Трудовые отношения и ожидания в отношении родов
1. IV:
Мы предпочитаем, чтобы у наших пациентов была внутривенная капельница на случай возникновения любой чрезвычайной ситуации. Внутривенное введение показано при любом патологическом сердечном ритме плода, обезвоживании матери, пробных родах после кесарева сечения, эпидуральной анестезии и обезболивании внутривенно.
2.Мониторинг плода:
Мы предпочитаем непрерывный электронный мониторинг плода во время активной фазы родов. До этого момента мониторинг плода в течение как минимум двадцати минут каждые два часа является обычным делом. Если все идет хорошо и вы хотите гулять в остальное время, дежурный врач обсудит, можете ли вы оставаться за монитором в это время. Если вам нужен Питоцин или у вас околоплодные воды, окрашенные меконием, вы должны находиться под постоянным наблюдением.
3.Группа бета-стрептококков (GBS):
Примерно 10–30% женщин заражены бактериями GBS во влагалище или прямой кишке. Обычно это не доставляет женщине никаких проблем. Однако это может быть причиной инфекции мочевыводящих путей или вагинита. Если новорожденный контактирует с бактериями GBS, у ребенка может развиться серьезная инфекция. Мы проверяем всех наших пациентов с акушерством в возрасте от 35 до 37 недель на наличие этой бактерии. Если он присутствует, мы проводим лечение антибиотиками во время родов, чтобы избежать передачи бактерий ребенку во время родов.
4. Эпизиотомия: это не рутинная процедура. Если указано, ваш провайдер обсудит это с вами.
5. Клизмы не используются
6. Общие показания для кесарева сечения:
- Дистресс плода или непереносимость родов
- Головно-тазовая диспропорция, ребенок слишком велик для вашего таза
- Казенное предлежание
- Предлежание плаценты
7. Обрезание:
Обрезание обычно делают на следующий день после родов.Обрезание не считается необходимым с медицинской точки зрения и как таковое считается плановой косметической процедурой. Риски процедуры включают, помимо прочего, инфекцию, чрезмерное кровотечение, рубцы, травму полового члена, недовольство косметическим результатом и необходимость хирургического вмешательства. Существует вероятность того, что в будущем потребуется дополнительная процедура для удаления крайней плоти или исправления рубцов. Если вы не решите сделать это, вероятность того, что это когда-либо понадобится, когда-либо понадобится по медицинским показаниям, составляет менее 10%.Вполне возможно, что процедуру нельзя будет выполнить, если ваш педиатр не очистит ребенка для этой процедуры или мы определим, что ваш ребенок не является кандидатом на обрезание.
Некоторые страховые компании не платят за обрезание, поэтому вам следует проконсультироваться со своей страховой компанией.
8. Пребывание в больнице:
1-2 ночи для вагинальных родов; 3-4 ночи на кесарево сечение. Ваша страховая компания будет иметь правила относительно продолжительности вашего пребывания.Если нет медицинских причин, таких как сильное кровотечение или высокая температура, мы не сможем продлить ваше пребывание в больнице, не рискуя выставить вам большой счет.
После рождения ребенка в больнице вам выдадут послеродовую инструкцию.
9. Продолжение:
Вам необходимо будет запланировать контрольный визит в послеродовой период через шесть недель. Если у вас было кесарево сечение, мы обычно просим вас пройти через 2 недели после кесарева сечения. Если у вас повысилось кровяное давление во время госпитализации или беременности, вас могут попросить вернуться в офис в течение одной недели после выписки.См. Конкретные послеродовые инструкции. Если вы не знаете, когда вам следует связаться с вами, позвоните в офис.
Сглаживание и расширение шейки матки | PeaceHealth
Обзор темы
Сглаживание и расширение позволяют родить ребенка через родовые пути. Сглаживание означает, что шейка матки растягивается и истончается. Расширение означает, что шейка матки открывается.
По мере приближения родов шейка матки может начать истончаться или растягиваться (стираться) и открываться (расширяться).Это подготавливает шейку матки к прохождению ребенка через родовые пути (влагалище). Скорость истончения и раскрытия шейки матки зависит от женщины. У некоторых женщин шейка матки может начать стираться и медленно расширяться в течение нескольких недель. Но мать, рожающая впервые, часто не расширяется, пока не начнутся активные роды.
На поздних сроках беременности ваш врач может проверить шейку матки пальцами, чтобы увидеть, насколько она стерлась и расширилась. Для этого он или она надевает стерильные перчатки.
Во время родов схватки в матке открывают (расширяют) шейку матки. Они также помогают переместить ребенка в положение для рождения.
Effacement
Голова ребенка опускается в таз и прижимается к шейке матки. Это заставляет шейку матки расслабляться и истончаться или стираться.
Во время беременности шейка матки закрыта и защищена слизистой пробкой. Когда шейка матки стирается, слизистая пробка отделяется и выходит из влагалища.Слизь может иметь кровавый оттенок. Прохождение слизистой пробки называется «шоу» или «кровавое шоу». Вы можете заметить, когда слизистая пробка пройдет. Но вы не можете.
Сглаживание выражается в процентах. Например, если шейка матки совсем не стерта, она стерта на 0%. Если шейка матки полностью истончилась, она стерта на 100%.
Расширение
После того, как шейка матки начнет стираться, она также начнет открываться. Это называется раскрытием шейки матки.
Расширение шейки матки описывается в сантиметрах от 0 до 10. При 0 шейка матки закрыта. В 10 лет он полностью расширен. Ваша шейка матки должна быть полностью расширена, прежде чем вы сможете приступить к этапу надавливания.
Кредиты
Текущий по состоянию на: 8 октября 2020 г.
Автор: Healthwise Staff
Медицинский обзор:
Кэтлин Ромито, доктор медицины, семейная медицина
Адам Хусни, доктор медицины, семейная медицина
Киртли Джонс, доктор медицинских наук, акушерство и гинекология
По состоянию на: 8 октября 2020 г.
Автор: Здоровый персонал
Медицинский обзор: Кэтлин Ромито, доктор медицины, семейная медицина, Адам Хасни, доктор медицины, семейная медицина, Киртли Джонс, доктор медицины, акушерство и гинекология
Что это значит и когда начнутся роды?
Увеличение до 1 сантиметра не обязательно означает, что до родов осталось несколько часов или дней.Шейку матки можно расширить до 1 сантиметра за несколько недель до начала родов. Такая степень раскрытия только сигнализирует о том, что шейка матки начинает готовиться к родам.
Большинство беременных женщин некоторое время задаются вопросом, когда у них начнутся роды, особенно когда приближается срок родов. Когда отверстие шейки матки начинает расширяться, это называется дилатацией, и это один из признаков приближения родов.
Расширение обычно измеряется в сантиметрах (см). Во время активных родов шейка матки полностью раскрывается до 10 см.
В этой статье мы рассмотрим, что такое дилатация и что такое дилатация сигналов до 1 см. Мы также описываем другие признаки того, что роды могут скоро начаться.
Шейка матки — это узкий проход, соединяющий матку и влагалище. Во время активных родов шейка матки будет расширяться до 10 см.
К этому времени шейка матки уже претерпит несколько изменений.
Во время менструации шейное отверстие позволяет слизистой оболочке матки выходить. Во время беременности гормоны заставляют слизь в шейке матки уплотняться, заполнять отверстие и образовывать то, что медицинское сообщество называет слизистой пробкой для защиты плода.
Эта заглушка используется на протяжении большей части беременности. Однако в третьем триместре шейка матки начнет смягчаться и истончаться, что называется сглаживанием. Отверстие шейки матки также начинает расширяться или расширяться.
Медицинский работник обычно оценивает степень расширения и стирания во время обычных посещений. Врач нередко рассматривает расширение 1 см как признак перед началом родов.
Время от расширения до 1 см до родов варьируется от женщины к женщине.
Одна женщина может перейти от закрытой шейки матки к родам за считанные часы, а другая — на 1-2 см расширена в течение нескольких дней или недель.
У некоторых женщин не наблюдается расширения, пока они не начнутся активные роды. Это означает, что шейка матки изначально полностью закрыта, но по мере развития родов она расширяется до 10 см. Это особенно часто встречается при первой беременности.
У других женщин, особенно рожавших раньше, расширение может начаться за несколько дней или недель до начала родов.
Само по себе дилатация не считается признаком родов. Скорее, это способ организма начать подготовку к родам.
Всем, кто обеспокоен ранним расширением, следует поговорить с врачом. Врач оценит степень расширения и любые другие признаки неизбежности родов.
Ниже приведены некоторые общие признаки того, что роды начались или скоро начнутся:
схваток
Поделиться на Pinterest Более частые схватки — общий признак того, что роды начались или начнутся скоро.Сокращения — это сжатие и расслабление мышцы матки.
Многие женщины испытывают схватки на протяжении всей беременности. Это обычное явление, хотя они могут вызывать беспокойство, если женщина беременна впервые.
Когда схватки происходят перед родами, медицинское сообщество называет их схватками Брэкстона-Хикса. Это способ тела разогреть мышцы, ответственные за рождение ребенка.
Ключевые различия между схватками Брэкстона-Хикса и схватками заключаются в их продолжительности, частоте и связанной с ними боли.
Если кажется, что схватки происходят случайно и безболезненно, скорее всего, это схватки Брэкстона-Хикса. Схватки, которые происходят незадолго до родов, обычно более часты, продолжительны и болезненны.
Время между схватками — важный показатель родов. Если схватки начинают происходить регулярно и вызывать боль, сообщите об этом врачу.
Потеря слизистой пробки
Когда начинается беременность, слизистая пробка закрывает отверстие шейки матки.Эта пробка разобьется и отпадет по мере расширения.
Когда свеча отваливается, это может выглядеть как разряд. Цвет может варьироваться от прозрачного до розового, пробка может быть слегка кровавой.
У женщины могут начаться роды в течение нескольких дней или недель после потери слизистой пробки.
Разрыв воды
Когда роды вот-вот начнутся, мембрана, окружающая ребенка, может сломаться и отпасть. Разрушение воды — один из наиболее часто узнаваемых признаков родов.
Это может вызвать внезапный поток жидкости или только струйку. Некоторые женщины могут не заметить, потому что жидкости так мало.
Сообщите врачу о любой утечке жидкости и других симптомах, таких как спазмы и схватки.
Осветление
Для подготовки к родам организм перемещает плод ближе к шейке матки.
Медицинское сообщество называет это облегчением, и оно может произойти от нескольких часов до нескольких недель до начала активных родов.
Поделиться на PinterestПозвоните врачу или акушерке за советом, если вы считаете, что шейка матки расширяется.Врач или акушерка обычно обнаруживают, что шейка матки расширилась до 1 см во время обычного осмотра.
Сообщите врачу о любых признаках родов, таких как регулярные схватки, спазмы или отхождение воды.
В зависимости от степени расширения врач может порекомендовать отдых в постели или избегать физических нагрузок.
В обзоре 2015 года исследователи изучили исходы 82 женщин, госпитализированных по поводу преждевременных родов.Они обнаружили, что 48 процентов женщин, прибывших с дилатацией 0–2 см, родили в течение первых 48 часов после госпитализации. Женщины должны были быть на сроке от 24 до 34 недель беременности.
Хотя исследование было небольшим, оно предполагает, что расширение до 1 см до 37-й недели может быть фактором риска преждевременных родов.
Всем, у кого появились признаки родов до 37-й недели, следует как можно скорее обратиться к врачу.
Если у человека схватки Брэкстона-Хикса, могут помочь следующие советы:
- отдых в положении лежа на спине
- пить больше воды
- опорожнение мочевого пузыря
- принятие теплого душа или ванны
В большинстве случаев В случаях, когда расширение за несколько недель до родов составляет 1 см, не будет никаких осложнений.


 https://beta. health.gov.au/resources/pregnancy-care-guidelines/part-d-clinical-assessments/risk-of-preterm-birth.
https://beta. health.gov.au/resources/pregnancy-care-guidelines/part-d-clinical-assessments/risk-of-preterm-birth. , Choi G. Y. Multiple factors in the second trimester of pregnancy on preterm labor symptoms and preterm birth // J. Korean. Acad. Nurs. 2017; 47 (3): 357–366. DOI: 10.4040/jkan.2017.47.3.357.
, Choi G. Y. Multiple factors in the second trimester of pregnancy on preterm labor symptoms and preterm birth // J. Korean. Acad. Nurs. 2017; 47 (3): 357–366. DOI: 10.4040/jkan.2017.47.3.357.