причины, симптомы, лечение, препараты, операция
Увеит — воспалительный процесс, протекающий в сосудистой оболочке глаза. Основные свойства сосудистой оболочки заключаются в аккомодации, питании и адаптации сетчатки, которая размещена непосредственно под склерой. Увеит у детей требует безотлагательного лечения.

Статистика заболеваемости увеитом указывает на 25% сохранение у детей стойкой слепоты и слабовидения. Заболевание ведет к инвалидизации по зрению от 8 до 50% случаев.
Причины
Причины развития заболевания связаны с травмами глаза различной степени, возникшие в результате механического, либо химического воздействия, аллергических реакций. Заболевание может быть спровоцировано пищевой аллергией, переливанием крови, вакцинацией.
В основном возникает у детей с нарушенным метаболизмом.
В группу риска входят дети с сахарным диабетом, печеночной и почечной недостаточностью, склонные к проявлениям вегетососудистой дистонии, ожирению.
Также увеит чаще встречается в качестве сопутствующего заболевания при ревматоидном артрите, полиартрите, ревматизме, псориазе, сифилисе, герпесе, туберкулезе, гисто-и токсоплазмозе.
Симптомы
Симптомы на начальной стадии у ребенка проявляются малозаметно. Чем меньше возраст, тем сложнее вовремя распознать первые признаки, тем более определить ту или иную форму заболевания.
Передний
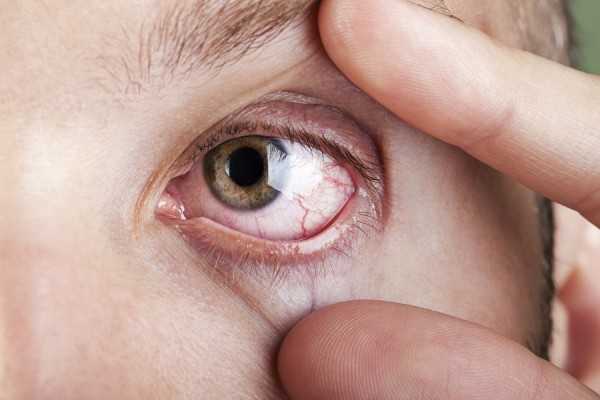
При переднем увеите проявляются симптомы:
- усиленной слезоточивости;
- снижения остроты зрения;
- повышенной светочувствительности;
- покраснения слизистой глаз и век.
Задний
Когда увеит поражает задние отделы оболочки глаза, возникают симптомы:
- снижения остроты зрения;
- световых вспышек на сетчатке;
- искажения видения и восприятия изображений;
- зрительного увеличения либо уменьшения видимых изображений;
- отёка сетчатки.
Характерной особенностью заднего увеита на начальной стадии является его незаметность. Зачастую родителями игнорируется факт развивающегося заболевания.
Острый
При острых формах заболевания в области пораженного глаза появляется внезапная боль, усиливающаяся ночью или при резкой смене освещенности, слезотечение, отечность век, светобоязнь. Лёгкое надавливание вызывает болевые ощущения внутри глазного яблока. Такие симптомы свидетельствуют о воспалении тройничного нерва.
Хронический
Хроническая форма характеризуется появлением отложений на радужке, которые состоят из лимфоцитных и эпителиальных клеток.
Вялотекущий
Вялотекущая форма проявляется мало ощутимой болью в глазу, характеризуется затяжным течением, самоизлечениями и частыми рецидивами.
Некроз сетчатки
[veo class=»veo-yt» string=»C5E9we1w-HM»]Некроз сетчатки проявляется резким ухудшением зрения, сильными болезненными ощущениями, повышенным внутриглазным давлением. Через 2 месяца после первых симптомов заболевания происходит отслаивание сетчатки. Воспалительный процесс может через какое-то время затронуть и второй глаз.
Туберкулезный
Туберкулезный увеит проявляется мало заметными симптомами в виде слабых болевых ощущений в области глаза, протекает с рецидивами. При тщательной диагностике обнаруживается, что задняя поверхность роговицы покрыта крупным сальным скоплением клеток, образовались новые сосуды радужки.
Стекловидное тело замутнено, зрачок покрыт воспалительными бугорками с отходящими новообразованными кровеносными сосудами. Бугорки постоянно увеличиваются в количестве и размере. По краю зрачка образуются клеточные скопления, напоминающие мелкие комочки ваты.
Сифилитический
Сифилитический увеит возникает на фоне вторичного сифилиса, проявляется поражениями сетчатки, кератитами, невритами глазного нерва. Сопровождается сифилитической ангиной, папулами на кожных покровах и слизистых.
Если заболевание возникло на фоне врожденного сифилиса, очаги воспаления мелкие, пигментированные. Если сифилис приобретенный, расположение экссудативного фокуса сдвигается либо совпадает с диском глазного нерва. Глазное дно видоизменено окклюзиями артерий и вен.
Диагностика
Для своевременного выявления увеита необходимо регулярное обследование ребёнка у врача офтальмолога. Проводить консультации и диагностику в случае выявления болезненных признаков глаз.
С помощью офтальмоскопа можно тщательно исследовать глазное дно. Биомикроскопическим прибором исследуется передний глазной отрезок. При подозрении на инфекционные увеиты, исследуется кровь ребёнка на наличие в ней возбудителей и в обязательном порядке делается флюорография лёгких.
Лечение
Лечение различных форм заболевания проходит с использованием фармацевтических препаратов, а также методами хирургической, лазерной, экстракорпоральной терапии.
Препараты
В качестве противовоспалительных препаратов применяют кортикостероиды. Если увеит передний, достаточно местной гормональной кортикостероидной терапии. Лечение подкрепляется мидриатиками: атропином, фенилэфрином. При заднем увеите потребуются инъекции кортикостероидов в кожу нижнего века. Если воспалительный процесс протекает с осложнениями, препарат применяют систематично.
Когда противовоспалительная терапия не дала эффекта, применяют цитостатическое лечение препаратом Циклоспорин. Иногда данный препарат применяют в комбинации с Преднизолоном.
В зависимости от возбудителя заболевания применяются следующие лекарственные средства:
- Препаратами тетрациклиновой, сульфаниламидной группы и аминогликозидного ряда проводят лечение бруццелезного увеита. Лечение осуществляется достаточно быстро, в течение 4 недель.
- Чтобы вылечить лептоспирозный увеит потребуется несколько лет применения гамма-глобулинов, доксициклина, амоксициллина, сульфонов, римпамицина.
- В лечении сифилитического увеита используют бензилпенициллиновые соединения с бензатином, новокаиновой и натриевой солью. Если ребенок не переносит бензилпенициллин препарат можно заменить доксициклином, тетрациклином, эритромицином.
- Если заболевание образовалось на фоне деятельности паразитов — токсокарозный, лечение будет состоять из тиабензола и мебентазола.
- Увеит, спровоцированный токсоплазмозом, лечится препаратами пириметамин и сульфадимезин, либо можно использовать комбинированное средство – Фансидар. Одновременно с пириметамином назначают фолиевую кислоту. Аналогом пириметамин является аминохинол.
- Для лечения туберкулезного увеита потребуется около 2–3 месяцев принимать изониазид и рифампицин. Затем рифампицин заменяют на этионамид, терапия продолжается еще 3 месяца
- Если увеит вызван вирусом герпеса, лечить заболевание нужно противовирусными средствами: ацикловир, валацикловир.
Операция
Хирургическая и лазерная терапия применяется в случае возникновения вторичной глаукомы, осложненной катаракты, отслоения сетчатки. Подобные осложнения встречаются при увеитах травматического типа.
Если диагноз подтвержден, есть показания к операции, проводится хирургическое лечение методом экстракции.
Экстракорпоральным методам лечат часто рецидивирующие увеиты, если состояние больного ребенка тяжелое, наблюдается неустойчивая гемодинамика, болезнь быстро прогрессирует. При соответствующих показаниях проводя лечение путем гемосорбции, плазмафереза, квантовой аутогемотерапии.
lecheniedetej.ru
Увеит у детей — фото, лечение, причины, симптомы, последствия
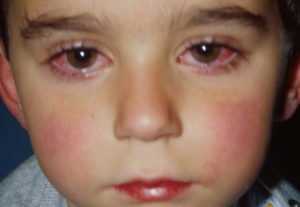 Увеит относится к группе воспалительных заболеваний, которые вызывают отек среднего слоя глаза и разрушают ткани.
Увеит относится к группе воспалительных заболеваний, которые вызывают отек среднего слоя глаза и разрушают ткани.
Эти нарушения приводят к необратимому повреждению глаз, что вызывает потерю зрения или, в редких случаях, слепоту.
Глаз состоит из трех частей — радужка, цилиарное тело и хориоидея. Сосудистая оболочка (увеальный тракт) содержит много кровеносных сосудов, вен, артерий и капилляров. Когда глаз воспаляется, могут быть повреждены различные структуры, включая хрусталик (катаракта), сетчатка или зрительный нерв (повышенное давление или воспаление). Увеит известен как ирит или иридоциклит, в зависимости от того, какая часть зрительного органа поражена воспалением.
Увеит относится к группе воспалительных заболеваний, которые вызывают отек среднего слоя глаза и разрушают ткани.В популяционном исследовании ежегодная заболеваемость увеитом составила 4,3 на 100 000 детей и 27,2 на 100 не000 взрослых; показатели распространенности составили 27,9 и 93,1 на 100 000.
Эти нарушения приводят к необратимому повреждению глаз, что вызывает потерю зрения или, в редких случаях, слепоту.
Глаз состоит из трех частей — радужка, цилиарное тело и хориоидея. Сосудистая оболочка (увеальный тракт) содержит много кровеносных сосудов, вен, артерий и капилляров. Когда глаз воспаляется, могут быть повреждены различные структуры, включая хрусталик (катаракта), сетчатка или зрительный нерв (повышенное давление или воспаление). Увеит известен как ирит или иридоциклит, в зависимости от того, какая часть зрительного органа поражена воспалением.
В популяционном исследовании ежегодная заболеваемость увеитом составила 4,3 на 100 000 детей и 27,2 на 100 не000 взрослых; показатели распространенности составили 27,9 и 93,1 на 100 000.
Причина детского увеита
Увеит может быть вызван инфекцией, травмой или аутоиммунным или воспалительным заболеванием. Однако во многих случаях точная причина не может быть определена. Этот тип известен как идиопатический, неинфекционный увеит.yt
Увеит вызван воспалительными реакциями внутри зрительного органа. Воспаление является естественной реакцией организма на микробы, токсины или повреждения тканей. Заболевание развивается на фоне:
- болезни Лайма или туберкулеза;
- вирусных инфекций — герпес или вирус Эпштейна–Барр;
- в редких случаях, грибковые и паразитарные инфекции;
- ювенильный идиопатический артрит, васкулит или воспалительные заболевания кишечника;
- травма органов зрения, в некоторых случаях один глаз может воспалиться из-за тяжелой травмы противоположного глаза (симпатический увеит).
Примерно в половине случаев причина воспалительного процесса остается неизвестной.
Группа риска
Все пациенты с ювенильным артритом имеют риск развития увеита, и должны проходить скрининг для выявления его осложнений. Развитию болезни подвержены дети с туберкулезом, травмами глаза, единичным поражением суставов нижних конечностей.
Хроническая форма воспалительного процесса развивается у половины больных детей к 6-летнему возрасту.
Симптомы
Симптомы увеита могут быть не очевидными. Иногда дети жалуются на повышенную чувствительность к свету или затуманенное зрение. Зрительные органы у ребенка выглядят красными или мутными. Эти симптомы обычно развиваются медленно и характерны для переднего увеита.
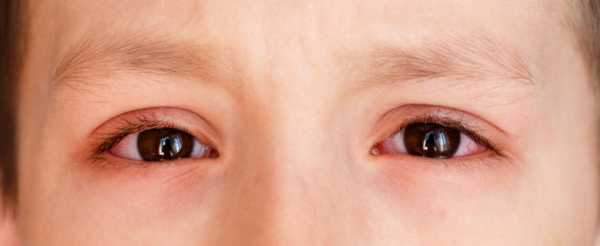 Для иридоциклита характерно образование экссудативных и клеточных отложений, в составе которых имеются эпителиальные клетки, известные как узелки Кеппе. Внутриглазное давление на ранней стадии развития в норме или слегка превышает ее.
Для иридоциклита характерно образование экссудативных и клеточных отложений, в составе которых имеются эпителиальные клетки, известные как узелки Кеппе. Внутриглазное давление на ранней стадии развития в норме или слегка превышает ее.
Острый иридоциклит проявляется внезапной болью в голове и глазу с пораженной стороны. Пальпация вызывает сильнейшую боль. Появляются такие признаки:
- светобоязнь;
- блефароспазм;
- слезотечение;
- гиперемия;
- отек век;
- суженность и вялая реакция зрачка на свет.
При остром иридоциклите не изменяется и не снижается острота зрительного восприятия. Инъекция глазного яблока глубокая. В средах обнаруживаются преципитаты и экссудация во влаге передней камеры. Радужка отечная, изменяет оттенок. Общее состояние ребенка не изменяется, но при наличии такой симптоматики он становится раздражительным, капризным и плохо спит.
При вирусной форме заболевания появляются высыпания, повышается температура тела до 39–40 градусов. У ребенка наблюдается сильное покраснение и отечность радужной оболочки.
Туберкулезная форма патологического состояния характеризуется вялостью и частыми рецидивами. Болезнь провоцирует появление крупных сальных преципитатов на задней поверхности роговой оболочки, появляются новые сосуды на радужке. Для данной формы характерно помутнение стекловидного тела и образование бугорков желтовато-серого оттенка.
Фото

Диагностика
Осмотр глаз, проведенный офтальмологом, безболезненный и длится несколько минут. Обязательно рассказать врачу о лекарствах, которые принимает ребенок.
Перед осмотром зрительного органа офтальмолог применяет капли, чтобы зрачки расширились. Расширение помогает врачу увидеть внутреннюю часть глаз.
Для обнаружения воспаления офтальмолог использует специальный микроскоп, называемый щелевой лампой. Светит тонким лучом света в один глаз.
Для обнаружения изменений зрения проводится осмотр поля зрения и следующие тесты:
- кожная проба;
- рентгенологическое исследование;
- оптическая когерентная томография.
При необходимости ребенка направляют к ревматологу. Доктор диагностирует аутоиммунные и воспалительные расстройства, связанные с суставами. Эти врачи знают много об иммуносупрессивных препаратах, которые могут быть использованы для лечения заболевания и контролируют потенциальные побочные эффекты. Роль ревматолога важна в уходе за больными воспалительными заболеваниями глаз, поэтому необходимо регулярное наблюдение.
Лечение
Медикаменты
Если диагностирован увеит, назначают различные типы капель. Глазные капли для расширения зрачков прописываются для того, чтобы предотвратить образование рубцов.
Исключение инфекционной причины воспалительного процесса имеет первостепенное значение перед назначением неспецифического противовоспалительного и иммуномодулирующего лечения. Кортикостероиды остаются первой линией лечения неинфекционного увеита у детей.
Местные кортикостероиды первоначально используются для лечения воспаления переднего сегмента. Периокулярные или субтеноновые инъекции кортикостероидов применяют для терапии промежуточного или заднего увеита, особенно в односторонних случаях или для лечения кистозного макулярного отека.
Длительное применение местных кортикостероидов связано с более высоким риском глазных осложнений у детей. Повышение внутриглазного давления и стероидиндуцированная глаукома происходят более быстро и могут быть невосприимчивы к лечению.
Системные кортикостероиды используются только для кратковременного лечения из-за значительных системных побочных эффектов, связанных с их длительным использованием, включая задержку роста, увеличение веса, гипертонию, остеопороз, желудочно-кишечные расстройства, психоз и электролитный дисбаланс.
Метотрексат является наиболее широко используемым иммуномодулирующим агентом первой линии у детей с увеитом. Анти-ФНО препараты используются у пациентов, которые не реагируют на обычную иммуносупрессивную терапию и имеют высокий риск потери зрения.
Инфликсимаб и Адалимумаб успешно применяются для лечения резистентного детского увеита.
Чтобы вылечить заболевание лептоспирозного типа, потребуется на протяжении 2 лет или более принимать гамма-глобулины, доксициклин, сульфоны.
Хирургическая операция
Оперативное вмешательство или лазерное лечение назначают при развитии осложнений. Показания к проведению:
- отслоение ретины;
- глаукома;
- помутнение хрусталика.
Рецидивирующие формы заболевания лечат экстракорпоральным методом. Используют при сложных формах течения патологии. Чаще обращаются к применению ультрафиолетового или ультразвукового облучения крови, плазмафереза и гемосорбции.
После лечения окулист ставит ребенка на учет и назначает план посещения для профилактического осмотра. Это позволит своевременно обнаружить рецидив заболевания и предпринять соответствующие меры.
Осложнения
Если воспаление обнаружено поздно, возможно серьезное нарушение зрительного восприятия. Глаукома, катаракта и слепота — все это осложнения, которые могут возникнуть в результате тяжелого увеита.
Среди наиболее опасных последствий выделяют дистрофию и отслойку сетчатки.
Прогноз
Увеит является серьезным заболеванием. При отсутствии лечения приводит серьезным и тяжелым осложнениям. При ранней диагностике и лечении — наряду с постоянным мониторингом — у ребенка будет меньше осложнений и улучшится зрение.
Профилактика
Внимательно следовать рекомендациям врача и приходить на все запланированные встречи с ревматологом и офтальмологом, проблемы со зрением вашего ребенка должны находиться под контролем — главные мера профилактики.
Рекомендуется систематически посещать врачей (каждые 3–6 месяцев), чтобы убедиться, что нет изменений в состоянии оптической системы.
Профилактика заключается в следующем:
- правильная гигиена;
- минимизация травмирования;
- укрепление иммунной системы препаратами и закаливанием;
- минимизация воздействия токсических веществ.
Полезное видео
Рейтинг автора
Написано статей
Была ли статья полезной?Оцените материал по пятибальной шкале!
Если у вас остались вопросы или вы хотите поделиться своим мнением, опытом — напишите комментарий ниже.
proglazki.ru
симптомы, причины, лечение, профилактика, осложнения
Причины
По природе появления увеиты делят на первичные (связанные непосредственно с патологиями глаза) и вторичные (воспаления по причине других заболеваний). Также есть экзогенные (внутренние) и эндогенные (внешние) факторы, способствующие развитию воспаления в зрительном органе.
Существует и этиологическая классификация воспалительных заболеваний.
- Инфекционный увеит. Агенты попадают на оболочку глаза через сосудистое русло из инфекционного очага. Спровоцировать увеит могут любые инфекции: туберкулёз, сифилис, стрептококк, стафилококк, кариес, синусит, ОРВИ, сепсис и другие.
- Аллергический увеит. Заболевание развивается на фоне чрезмерной чувствительности к отдельным продуктам питания, лекарственным препаратам, факторам окружающей среды.
- Аутоиммунные воспаления. В этом случае увеит становится последствием системного или синдромного заболевания. Чаще всего агентами увеита у ребёнка становятся ревматизм, язвенный колит, псориаз, артрит.
- Посттравматический увеит. Воспаление становится результатом повреждений глазного яблока и сетчатки. Заболевание может быть вызвано попаданием инородного тела на слизистую оболочку глаза.
Причинами увеита у детей могут быть и следующие факторы:
- нарушение обмена веществ,
- гормональный дисбаланс,
- болезни крови и кроветворных органов,
- функциональные заболевания глаза.
Симптомы
Не существует общей клинической картины для всех видов детского увеита. Симптоматика выражается по разному, в зависимости от локализации воспаления, его степени и патогенности.
Симптомы иридоциклита:
- светобоязнь,
- боль в области глаза и вокруг него,
- слезотечение,
- небольшая отёчность век,
- сложности при открывании больного глаза,
- незначительное изменение зрения.
Признаки конъюнктивита:
- слизистые или слизисто-гнойные выделения из конъюнктива,
- слипание век.
Проявления хориоидита:
- искажения видимых объектов,
- изменение остроты зрения в большую или меньшую сторону,
- отёки век,
- кровоизлияния в сетчатке глаза.
Некоторые заболевания, особенно развивающиеся внутри глаза, тяжело определить на начальной стадии, когда симптоматика практически отсутствует. Важно регулярно посещать офтальмолога, который сможет при проведении осмотра выявить отклонения.
Диагностика увеит
Способы диагностирования заболеваний и их природы должны выполняться комплексно для полноты клинической картины, что позволит спрогнозировать ход болезни и составить наиболее эффективную схему лечения.
Какие методы использует окулист для выявления увеитов?
- наружный осмотр век, конъюнктив, кожных покровов вокруг глаз,
- проверка остроты зрения,
- офтальмоскопия — исследование глазного дна при помощи специального инструментария,
- проверка реакции зрачка,
- микроскопическое изучение частей глаза,
- ультразвуковое исследование глаза,
- различные исследования сетчатки глаза (при помощи контраста,
- увеличения зрачка при помощи капель и пр.),
- реофтальмография (определение скорости кровотока на оболочке глаза),
- электроретинография (определение скорости поступления нервных импульсов).
Диагностика увета
В качестве дополнительной диагностики важно проведение следующих процедур:
- анализ крови на антитела и гормоны,
- рентген лёгких,
- реакция Манту,
- пробы на аллергены,
- МРТ головного мозга и позвоночника,
- биопсия.
Осложнения
Прогноз заболевания также зависит от степени тяжести и типа увеита. Среди наиболее опасных последствий заболевания у ребёнка можно выделить:
- развитие глаукомы,
- образование катаракты,
- дистрофия и отслойка сетчатки,
- ухудшение остроты зрения,
- полная потеря зрения.
Лечение
Что можете сделать вы
Родители маленьких детей должны регулярно проводить туалет глаз, следить за их состоянием. В более старшем возрасте не нужно оставлять без внимания жалобы ребёнка на боли в глазе. Отсутствие других симптомов не повод отложить поход к офтальмологу.
При появлении нескольких и даже одного признака детского увеита нужно обратиться к профильным специалистам. После постановки диагноза и выявления всех причин нужно начинать лечение.
Ни в коем случае не снимайте симптомы при помощи народных методов. Это не избавит от самого заболевания, но может изменить реальную клиническую картину, что приведёт к трудности в постановке диагноза и выборе схемы терапии.
Папы и мамы должны в полной мере выполнять все предписания специалистов. Только так терапия будет максимально эффективна.
Что делает врач
Офтальмолог и ряд других профильных специалистов (невролог, аллерголог, иммунолог, хирург и другие) сообща разрабатывают схему лечения, которая будет зависеть от индивидуальных особенностей детского организма, типа увеита, его локализации и степени тяжести.
Чаще всего используется консервативная фармакотерапия. Возможно назначение операций (в том числе лазерных), экстракорпоральных методов.
Даже после эффективного лечения офтальмолог поставит пациента на учёт и назначит регулярные осмотры. Это позволит предотвратить или своевременно выявить рецидивы воспалительных процессов оболочки глаза.
Профилактика
Для предотвращения увеита у ребёнка нужно соблюдать профилактические меры:
- ежедневно проводить туалет глаз,
- минимизировать риск травм глаза,
- укреплять детский иммунитет (предотвратить аллергизацию организма),
- оградить от токсичных факторов окружающей среды или минимизировать их воздействие,
- своевременное и полное лечение заболеваний глаза и всех остальных воспалительных и вирусно-инфекционных заболеваний,
- регулярное посещение детского офтальмолога.
Оцените материал:
спасибо, ваш голос принят
Статьи на тему
Показать всёПользователи пишут на эту тему:
Показать всёВооружайтесь знаниями и читайте полезную информативную статью о заболевании увеит у детей. Ведь быть родителями – значит, изучать всё то, что поможет сохранять градус здоровья в семье на отметке «36,6».
Узнайте, что может вызвать недуг , как его своевременно распознать. Найдите информацию о том, каковы признаки, по которым можно определить недомогание. И какие анализы помогут выявить болезнь и поставить верный диагноз.
В статье вы прочтёте всё о методах лечения такого заболевания, как увеит у детей. Уточните, какой должна быть эффективная первая помощь. Чем лечить: выбрать лекарственные препараты или народные методы?
Также вы узнаете, чем может быть опасно несвоевременное лечение недуга увеит у детей, и почему так важно избежать последствий. Всё о том, как предупредить увеит у детей и не допустить осложнений.
А заботливые родители найдут на страницах сервиса полную информацию о симптомах заболевания увеит у детей. Чем отличаются признаки болезни у детей в 1,2 и 3 года от проявлений недуга у деток в 4, 5, 6 и 7 лет? Как лучше лечить заболевание увеит у детей?
Берегите здоровье близких и будьте в тонусе!
detstrana.ru
Увеит у детей. Симптомы и лечение
Увеит у детей. Симптомы и лечение — Благотворительный фонд помощи детям «Анна Мария» Пожертвовать

15 Марта 2019 01:03
Количество просмотров: 708
Классификация увеита.Увеит — воспаление сосудистой оболочки глаза (радужная оболочка, хориоидея и сетчатка глаза). Классифицируют увеит по анатомической локализации воспалительного процесса как передний, промежуточный и задний увеит.
Различают увеит с внезапным и постепенным началом и разделяют увеит по продолжительности на ограниченный (меньше 3 мес) и персистирующий (больше 3 мес). Также различают острый, рецидивирующий и хронический варианты течения увеита. Увеит у детей с олигоартритом, полиартритом, псориатическим артритом чаще всего имеет постепенное начало с хроническим и часто рецидивирующим течением. Иногда у больных ЮИА проявляют промежуточный увеит с воспалением в стекловидном теле. Увеит у больных ЮИА может быть односторонним или двусторонним.Эпидемиология.
Общая заболеваемость увеита в педиатрической популяции, согласно результатам исследования, проведенного в Финляндии, составляет 4,3 на 100 тыс. в год, а распространенность — 27,9 на 100 тыс. человек. Распространенность увеита у больных ЮИА, по данным исследований профильных центров Европы, Северной Америки и Израиля, колеблется в пределах от 15 до 67%. Частота хронического увеита у детей с хроническим артритом значительно отличается: от 2% в Коста-Рике до 11,6% — в США, 13% — в Канаде и 16% — в странах Северной Европы. Эти показатели частично зависят от когорты исследуемых больных. Так, у больных ЮИА детей увеит, который предшествовал появлению артрита, проявляли в 3-7% случаев. Частота увеита у пациентов с ранее диагностированным ЮИА составляет от 11,6% до 30%. В общем, частота выявления увеита в течение последнего десятилетия снижается. У большинства детей увеит развивается во время первого года болезни и только у 7-10% больных ЮИА увеит развился через 4 года от начала заболевания.
При исследовании 1081 пациента с ЮИА увеит развился в 13,1% случаев, при этом преобладал хронический передний увеит (68,3%), острый передний увеит обнаружен у 16,2%, рецидивирующий передний увеит — у 12%, а панувеит — у 3,5% пациентов.
Сегодня идентифицированы факторы риска развития увеита у больных ЮИА. К ним относятся пол, вариант течения ЮИА, возраст начала, наличие антинуклеарных антител (АНА) и позитивность по HLA-B27 (HLA — от англ. Human leucocyte antigen — главный комплекс гистосовместимости). Младший возраст, женский пол, олигоартикулярный вариант болезни и наличие АНА считают факторами риска развития хронического переднего увеита. У лиц мужского пола с наличием HLA-B27, с энтезитассоциированным артритом чаще развивается острый передний увеит. Влияние этнической принадлежности на развитие увеита у детей с ЮИА остается невыясненным. В предыдущих исследованиях по идентификации увеита у представителей разных этнических групп не выявлено этнической зависимости.
Патогенез.
Несмотря на известную связь ЮИА с увеитом, причина развития увеального заполнения до сих пор не ясна. Вполне вероятно, что патофизиология увеита при ЮИА сочетает как генетические, так и внешнесредовые воздействия. Генетическая основа развития увеита при ЮИА сложная. Несмотря на семейные случаи, у больных ЮИА не обнаружено моногенного типа наследования увеита.
Большинство случаев увеита при ЮИА имеют связь с HLA, что и подтверждает аутоиммунное происхождение увеита. Хронический передний увеит у пациентов с олигоартикулярным ЮИА связан с HLA-DR5-гаплотипом и HLA-DRB1 * 1104-аллели. Сочетание HLA-DRB1 * 1104- и HLA-A * 0201-аллели DPB1 связано с 7,7-кратным повышением риска развития хронического увеита. HLA-B27 играет важную роль в патогенезе энтезитассоциированного артрита. В этой группе пациентов повышен риск развития острого переднего увеита. Неоднократно показано, что HLA-DR1 — единственная аллель HLA, которая имеет протекторную связь с развитием хронического переднего увеита, ассоциированного с ЮИА.
У больных ЮИА для формирования иммунного ответа против нативных интраокулярных антигенов привлекаются Т- и В-лимфоциты. Доказательства участия обоих Т- и В-лимфоцитов получены в иммуногистохимическом обследовании биоптатов глаза у пациентов с ЮИА, у которых обнаруживают преобладание CD4 +, а не CD8 + Т-лимфоцитов, а также наличие CD20 + лимфоцитов. Кроме адаптивного иммунитета, в патогенезе увеита у больных ЮИА участвует врожденная иммунная система.
Риск развития хронического переднего увеита у больных ЮИА с положительными АНА — высокий. Однако остается непонятной роль АНА в патогенезе увеита. Вполне возможно, что повышение уровня АНА имеет не патогенетическое значение, а является эпифеноменом.
Симптомы.
Типичные клинические проявления острого переднего увеита включают боль в глазах, покраснение, головную боль, светобоязнь и ухудшение зрения, однако их обнаруживают только у половины больных ЮИА. У больных ЮИА чаще отмечают хронический передний увеит, течение которого в 80% случаев происходит без клинических проявлений и субъективных ощущений. Поврежденный глаз обычно остается белым и не измененным. У детей единственным проявлением переднего увеита может быть снижение остроты зрения. Постепенное начало с хроническим течением — это классические клинические проявления увеита, которые наблюдают у больных олигоартикулярным ЮИА (персистирующий и распространенный), псориатическим артритом или RF-отрицательным полиартритом. Поэтому для выявления бессимптомного увеита у пациентов с ЮИА важное значение имеют регулярные офтальмологические обследования. Наличие промежуточного, заднего увеита и панувеита считается нетипичными для больных ЮИА. Заболевание является двусторонним у 70-80% детей с ЮИА. У пациентов с ЮИА, которые имеют односторонний увеит, маловероятно развитие двустороннего повреждения глаз после первого года заболевания.
Установлено, что среднее время от дебюта ЮИА до начала увеита составляет 1,8 года. Увеит может оставаться незамеченным у больных ЮИА в течение значительного периода. Кроме того, недавнее исследование показало двухфазное течение увеита, где второй пик активности заболевания происходит в период полового созревания ребенка. Это исследование свидетельствует о необходимости бдительности и мониторинга течения увеита у пациента в течение длительного времени.
Диагностика.
Обследование детей, больных ЮИА с целью выявления увеита требует осмотра с помощью щелевой лампы, биомикроскопии передней камеры глаза, измерение внутриглазного давления и определения остроты зрения. Использование щелевой лампы позволяет обследовать передний и задний отделы глаза, а также сетчатку. SUN-критерии разделяют увеиты по тяжести внутриглазного воспаления на основании подсчета количества клеток и концентрации белка в передней камере глаза, скопления клеток (преципитатов) на задней поверхности роговицы, выявления клеток и помутнения в стекловидном теле. Критерии активности позволяют оценивать степень активности увеита и осуществлять мониторинг его течения.
У пациентов с увеитом важно измерять внутриглазное давление, поскольку существует риск появления внутриглазной гипертензии и глаукомы. Этот риск присутствует даже несмотря на контролируемую активность воспалительного процесса при увеите.
Различные анатомические формы увеита предусматривают возможность развития определенного спектра осложнений, развивающихся при хроническом течении увеита.
Все пациенты, больные ЮИА, которые имеют риск развития увеита, должны проходить скрининг для выявления этого осложнения. Первое офтальмологическое обследование необходимо проводить в течение первых 6 недель после установления диагноза ЮИА или в случае подозрения увеита. Следующие офтальмологические обследования повторяются через определенные периоды в течение первых нескольких лет болезни. Рекомендуемая частота офтальмологических осмотров зависит от степени риска увеита.
Обследование проводят с помощью щелевой лампы каждые 3 мес в течение первых 2 лет детей группы высокого риска (ранний возраст начала заболевания, олигоартрит или полиартрит, ANA позитивность), а затем каждые 4-6 мес в течение 7 лет. У детей с АНА-отрицательной болезнью обследования с помощью щелевой лампы проводят с 4-6-месячным интервалом. У детей с псориатическим артритом есть значительный риск развития увеита, поэтому придерживаются тех же принципов по частоте офтальмологического обследования, как у больных олигоартикулярным или полиартикулярным ЮИА. У детей с системным началом ЮИА офтальмологическое обследование проводят один раз в год. Продолжительность проведения офтальмологического скрининга зависит от возраста начала болезни и варианта ЮИА.
Риск развития увеита у больных с ЮИА разный и зависит от варианта течения болезни. У детей с олигоартритом увеит наблюдается в 20-25% случаев (до 30% при олигоартрите распространенном), у 10% больных с псориатическим артритом и у 14% — с серонегативным полиартритом. Очень редко проявляют увеит у детей с системным артритом и серопозитивным полиатритом.
Осложнения у пациентов, больных ЮИА.
Осложнения хронического переднего увеита возникают часто и выраженность их увеличивается с продолжительностью активного заболевания. Типичными осложнениями увеита у больных ЮИА являются лентовидная кератопатия, синехии, катаракта, глаукома и макулярный отек. Задние синехии, воспалительные спайки между радужной оболочкой и передней поверхностью хрусталика приводят к плохой подвижности зрачка. Эти изменения, которые часто обнаруживают уже при первом офтальмологическом обследовании, являются свидетельством наличия длительного и тяжелого увеита. Кератопатия, вызванная отложением солей кальция в эпителий роговицы, возникает при хроническом течении болезни. Катаракта является следствием воспалительного заболевания или применения кортикостероидов. Глаукома и гипотония — серьезные осложнения. Согласно данным литературы, катаракту проявляли у 64% детей, глаукому — у 25%, лентовидную кератопатию — у 59%. Однако у 66% этих детей острота зрения была нормальной.
Лечение.
Важным в лечении при увеите у больных ЮИА является раннее выявление и оценка активности заболевания. Это требует эффективного сотрудничества детских ревматологов и офтальмологов. Цель лечения пациентов с классическим ЮИА-ассоциированным увеитом — достижение отсутствия клеток в передней камере глаза. Модифицированный алгоритм предполагает эскалацию лечения в зависимости от степени активности увеита, наличия неблагоприятных прогностических факторов и терапевтического ответа на терапию.
Лечение начинается при увеите с активностью 0,5+ (1-5 клеток в передней камере глаза). Образование фибрина в передней камере, наличие преципитатов с отеком роговицы и потеря зрения является основанием для начала лечения. Увеит лечат с учетом степени воспалительной активности, осложнений и факторов риска потери зрения. При наличии факторов риска потери зрения, таких как плохое выходное зрение, глазная гипотония, глаукома, макулярный отек, помутнение стекловидного тела, лечение является интенсивным.
Наличие синехий, лентовидной кератопатии, катаракты или глаукомы при неактивном увеите не является показаниями к проведению противовоспалительного лечения. Однако ассоциация этих симптомов с персистирующим воспалением свидетельствует о тяжести болезни, которая требует иммуносупрессивного лечения. В то же время такие проявления, как макулярный отек, глазная гипотония или покраснение радужки потребует начала интенсивной терапии даже при отсутствии клеток в передней камере глаза, поскольку эти проявления ассоциированы с хроническим воспалением в поврежденных тканях.
Топические котикостероиды.
Применение местных кортикостероидов является первым выбором в лечении пациентов с увеитом. Большинство клинических и экспериментальных исследований подтвердили их эффективность для контроля за воспалительным процессом. Преимущество местных ГКС состоит в их высокой проницаемости в ткани глаза и быстром начале противовоспалительного действия. Однако следует помнить, что при применении стероидов в высоких дозах могут развиваться системные побочные эффекты, особенно при двустороннем использовании или при применении препарата в лечении маленьких детей. В отдельных случаях отмечали синдром Кушинга.
Обычно глазные капли рекомендуют применять в оcтрый период увеита или во время обострения хронического увеита продолжительностью от 1 до 3 дней, каждые полчаса или каждый час в дневное время суток. В течение следующих недель дозу ГКС капель медленно снижают с учетом степени воспалительного процесса. Доза, частота, интервалы и длительность лечения подбираются индивидуально для каждого пациента и зависят от течения воспалительного процесса и наличия осложнений. В острый период необходимо ежедневно применять глазные капли и гели, а на ночь — наносить глазные мази. В острый период используют глюкокортикостероиды, в том числе 1% ацетата преднизолона с последующим снижением дозы, можно использовать римексолон или 0,1% флуорометолон или 0,12% ацетат преднизолона.
Многомесячное или высокодозное применение местных кортикостероидов (больше 3 аппликаций в сутки) повышает риск вызванных ими классических осложнений. При тяжелом одностороннем иридоциклите с плотной инфильтрацией стекловидного тела или отеком макулы можно применять парабульбарные инъекции короткодействующего метилпреднизолона (16-32 мг), или дексаметазона (2-4 мг, действует 1-2 дня), или длительно действующий ацетотонид триамцинолона (20-40 мг, действует 3-8 нед).
НПВП.
Применение местных и системных нестероидных противовоспалительных препаратов (НПВП) дает возможность стабилизировать лишь легкий воспалительный процесс и снизить дозу кортикостероидов. Поэтому для лечения в случае обострения увеита не рекомендуется применение только НПВП. Системные НПВП имеют низкую эффективность по сравнению с ГКС. Применяют НПВП только как адъювантную терапию при наличии небольшого количества клеток в передней камере глаза.
Системные кортикостероиды.
Системные кортикостероиды ставят задачу лучшего воздействия на течение иридоциклита, поскольку топические кортикостероиды имеют хорошую и быструю проницаемость в ткани глаза. Системные кортикостероиды применяют при плотной инфильтрации стекловидного тела, гипотонии или макулярном отеке. Рекомендуемая стартовая доза составляет 1-2 мг / кг массы тела, которая через 4 недели должна быть на половину снижена. Довенное применение пульс-терапии кортикостероидами (например метилпреднизолон 10-30 мг / кг в течение 3 дней) иногда используют при тяжелом обострении увеита для достижения быстрого улучшения. Если ребенок получает системные кортикостероиды, следует помнить об осложнениях, которые могут развиться: повышение внутриглазного давления, катаракта, ожирение, диабет. Доза кортикостероидов должна быть снижена до 0,15 мг / кг через 4 недели лечения, а продолжительность приема ГКС не должна превышать 3 месяца. Развитие внутриглазной гипертензии зависит от дозы системных ГКС, а развитие катаракты является индивидуальной особенностью организма.
Классические иммунодепрессанты.
Системные иммунодепрессанты играют значительную роль в лечении детей с увеитом. Показаниями к интенсификации лечения с помощью иммунодепрессантов или биологических препаратов является персистенция воспалительного процесса в течение 12 недель при применении ГКС 3 раза в сутки или при рецидивирующем течении увеита на фоне применения системных кортикостероидов в дозировке 0,15 мг / кг или появления осложнений терапии. По современным рекомендациям использование биологических препаратов перед иммунодепрессантами нецелесообразно.
На сегодняшний день не проведено рандомизированных контролируемых или сравнительных исследований по применению иммунодепрессантов / базовых препаратов в лечении детей с увеитом при ЮИА, а действующие в мире рекомендации основываются на обзорных сообщениях.
Эффективность метотрексата в лечении при ЮИА подтверждена многими исследованиями. Положительный эффект при лечении увеита метотрексатом у больных ЮИА подтвержден в многочисленных сообщениях. Метотрексат — препарат первого выбора после неэффективного применения топических ГКС. Показаниями к его назначению является 12-недельное применение без улучшения топических ГКС, содержание в передней камере глаза количества клеток, соответствует активности 0,5+, или необходимость использования топических ГКС в количестве больше 2 капель / сут, или при прогрессировании воспалительного процесса или развитии осложнений лечения. Чаще всего применяют метотрексат в дозе 15 мг / м 21 раз в неделю. Среднее время до достижения индуцированной метотрексатом ремиссии составляет 25,4 мес со средней продолжительностью ремиссии 10,3 мес. В систематизированном обзоре показано, что улучшение внутриглазного воспаления наблюдали у 73% больных с увеитом на фоне ЮИА, получавших метотрексат. У 19,6% пациентов выявляли побочные эффекты при применении метотрексата, а именно: желудочно-кишечный дискомфорт, тошноту и повышение уровня печеночных ферментов. Лечение метотрексатом давало возможность уменьшать потребность в проведении экстракции катаракты. Такая необходимость возникала у около 29% пациентов по сравнению с 64% больных, которые никогда не получали метотрексат.Среди 22 пациентов с увеитом и ЮИА, которые лечились метотрексатом, терапия была приостановлена в связи с достижением состояния неактивного заболевания у 59% больных со средней продолжительностью неактивной болезни 1,5 года и общей продолжительностью лечения около 3,1 года. К факторам, связанным с длинной ремиссией увеита, принадлежат продолжительность лечения больше 3 лет, возраст старше 8 лет, неактивный увеит продолжительностью больше 2 лет на момент отмены метотрексата. Продолжение на один год продолжительности лечения неактивного увеита перед отменой метотрексата снижает риска рецидива на 93%. Поэтому рекомендуется применение метотрексата в течение 12 мес лечения в случае неактивного увеита, а у пациентов с плохим прогнозом относительно зрения — в течение 24 мес.
Другие иммунодепрессанты, такие как микофенолата мофетила, такролимус, азатиоприн и циклоспорин, для лечения увеита у больных ЮИА применяют реже. Применение при увеите лефлуномида не снижало риска развития увеита у больных ЮИА. Комбинации двух иммунодепрессантов (таких как метотрексат и микофенолата мофетила) были испытаны в лечении больных с рефрактерным течением увеита. Добавление третьего иммунодепрессанта имеет ограниченную эффективность и связано с повышением риска развития инфекционных осложнений. Среди других иммунодепрессантов, которые можно применять для лечения увеита, является циклоспорин, азатиоприн, циклофосфамид. Сульфасалазин уменьшал количество обострений у больных с HLA B27-ассоциированным передним увеитом у взрослых. Существующие алгоритмы лечения рекомендуют назначать биологический препарат при ухудшении болезни или недостижении нулевого уровня клеток в передней камере глаза через 3-4 мес лечения метотрексатом.
Биологические препараты.
За последнее десятилетие в рандомизированных контролируемых исследованиях биологических препаратов подтверждена их эффективность в лечении артритов у больных ЮИА. Биологические препараты часто применяются для лечения увеита у больных ЮИА. Результаты когортных и рандомизированных контролируемых исследований демонстрируют самую высокую эффективность адалимумаба в лечении увеита при ЮИА.
В отличие от адалимумаба, применение этанерцепта в лечении пациентов с увеитом при ЮИА не обусловило разницы между его применением и плацебо. Результаты метаанализа 229 детей с ЮИА-ассоциированным увеитом свидетельствуют, что инфликсимаб и адалимумаб имеют подобную эффективность и оба превосходят по эффективности этанерцепт. В отдельных исследованиях показано, что переход от одного ингибитора фактора некроза опухоли (ФНО) к другому, в частности от инфликсимаба к Адалимумабу, может быть эффективным для контроля за активностью увеита. Существует опыт эффективного применения абатацепта, тоцилизумаба и ритуксимаба для лечения увеита при ЮИА. Продолжительность лечения биологическими препаратами не определена, хотя рекомендуют его продолжение в течение 24 мес неактивного увеита.
Современные исследования свидетельствуют о безопасности применения биологических препаратов и редких побочных эффектах при лечении увеита у больных ЮИА. Результаты некоторых исследований свидетельствуют об обострении или появлении нового случая увеита при лечении этанерцепта. Данные национальных реестров свидетельствуют о том, что применение этанерцепта у больных ЮИА связано с более частыми эпизодами появления увеита, чем при терапии адалимумабом или инфликсимабом.
Циклоплегия.
В острый период увеита обычно используют циклоплегию для предотвращения образования синехий. С этой целью применяют глазные капли тропикамида или 0,5-1% циклопентолата.
Хирургическое лечение.
При некоторых тяжелых осложнениях увеита, таких как катаракта и глаукома, может потребоваться хирургическое лечение. Удаление хрусталика путем факоэмульсификации является обычным хирургическим лечением при катаракте, которое улучшает остроту зрения. Во избежание осложнений после удаления катаракты оперативное вмешательство проводят при многомесячном абсолютном контроле воспалительного процесса в глазу, который достигается при применении иммуносупрессантов или биологических препаратов. Полный контроль за внутриглазным воспалением в течение по крайней мере 3 мес до операции связан с лучшими последствиями. В ряде случаев для оптимизации результатов лечения необходима иммуносупрессивная терапия в до- и послеоперационное время. Хирургическое лечение также может быть необходимым для лечения глаукомы, связанной с увеитом у больных ЮИА.
Прогноз.
Хронический передний увеит, связанный с ЮИА, имеет потенциальные угрозы, обусловленные как течением болезни, так и ее лечением. Систематический обзор литературы свидетельствует о неблагоприятном результате вследствие потери зрения у 9,2% пациентов с увеитом, а такие осложнения, как катаракта, глаукома и кератопатия, выявлены соответственно у 20,5; 18,9 и 15,7% больных ЮИА с увеитом.
Идентифицированы некоторые факторы, связанные с тяжелым течением увеита и риском развития осложнений. К факторам риска неблагоприятного прогноза относятся: мужской пол, молодой возраст начала увеита; короткий период между началом артрита и развитием увеита и наличие синехий при первой диагностике увеита. Показано, что короткий период между началом артрита и увеитом является основным показателем тяжести увеита.
Есть предположение, что риск развития увеита у больных ЮИА и частота развития осложнений с течением времени снижаются. Доказано, что раннее применение метотрексата, то есть в течение первого года течения ЮИА, связано с пониженным риском развития увеита по сравнению с поздним применением метотрексата (4,8% против 8,5% соответственно).
Увеит у детей с ЮИА — частое внесуставное проявление ЮИА, которое может угрожать потерей зрения для больного. Тесное сотрудничество между детскими ревматологами и офтальмологами, регулярный скрининг с использованием щелевой лампы имеют важное значение для ранней диагностики увеита у больных ЮИА. Раннее применение системной иммуносупрессии дает возможность измерять внутриглазное воспаление и предотвратить побочные эффекты, связанным с использованием ГКС. У больных увеитом, резистентных к терапии метотрексатом, успешно применяют биологические препараты. Дальнейшие исследования по изучению эффективности адалимумаба и тоцилизумаба помогут определиться относительно эффективности и безопасности применения этих препаратов в лечении увеита у детей с ЮИА.
Выберите способ пожертвования:
IntellectMoney
Вы можете внести пожертвование с помощью карт VISA, MasterCard, МИР, сервисов Яндекс.Деньги, Сбербанк, Почта России, а так же Банковским платежом и другими способами.
ВыбратьЯндекс.Касса
Вы можете внести пожертвование с помощью карт VISA, MasterCard, МИР, Diners Club, American Express, наличными в терминалах, через электронные кошельки Яндекс.Деньги, Webmoney и через систему Альфа-клик.
ВыбратьSMS с кодом
Вы можете сделать благотворительное пожертвование прямо со своего телефона.
ВыбратьVK Pay
Вы можете внести пожертвование с помощью платформы социальной коммерции ВКонтакте.
ВыбратьQIWI-кошелёк
Вы можете сделать благотворительное пожертвование с вашего QIWI-кошелька
ВыбратьСчёт
Мы сформируем для вас счёт и Вы сможете оплатить его через банк в удобное для вас время
Выбрать
Яндекс.Касса
Intellect Money
Для приёма ваших пожертвований мы используем платёжный агрегатор IntellectMoney.
Вы можете внести пожертвование с помощью карт VISA, MasterCard, МИР, сервисов Яндекс.Деньги, Сбербанк, Почта России, а так же Банковским платежом и другими способами.
На следующем шаге вы будете перенаправлены на сайт платёжного агрегатора IntellectMoney для выбора удобного для вас способа внесения пожертвования.
Более подробно о процессе вноса пожертвования вы можете узнать на странице «Способы сделать пожертвование»
SMS с кодом
Вы можете сделать благотворительное пожертвование прямо со своего телефона.
Отправьте на номер 3434 СМС формата:
аннамария NNN
(где NNN — сумма платежа)
Кому:
3434
Сообщение:
аннамария 100
Комиссия с абонента — 0%.
Допустимый размер пожертвования от 10 до 15 000 рублей
Счёт
bf-annamariya.ru
симптомы и лечение болезни у детей и взрослых
Увеит-это довольно распространенная болезнь глаз, где начинается воспалительный процесс в хориоидее.
Его структура состоит из радужки, сосудистой оболочки, цилиарного тела. Поскольку заболевание может вызывать слепоту, очень важна своевременная диагностика и лечение.
Причины возникновения
Код по международной классификации болезней МКБ-10:
- h30 Иридоциклит;
- h31 Другие болезни радужной оболочки и цилиарного тела;
- Н30 Хориоретинальное воспаление.
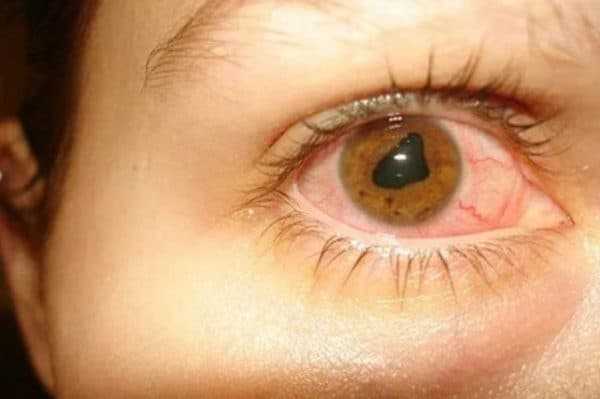
Для недуга характерно сильное покраснение конъюнктивы и деформация зрачка
Вызвать заболевание может множество различных факторов. Далее перечислим основные из них:
- аллергическая реакция, заболевания аутоиммунной системы;
- травмы глаз;
- нарушенный обмен веществ, а также гормональный фон;
- вирусы и инфекции, вызывающие воспаление;
- наличие грибковых микроорганизмов и паразитов;
- сепсис;
- сахарный диабет;
- хронические воспалительные заболевания;
- интоксикация организма;
- наличие генетической предрасположенности.
Заболевание может возникать у людей разного возраста. У лиц пожилого возраста и детей в большинстве случаев наблюдается инфекционный увеит.
Сделаем жизнь полегче – узнайте о причинах и лечении рези в глазах из статьи.

Сахарный диабет нередко провоцирует развитие болезни
Практически в половине случаев заболевание вызывают патогенные микроорганизмы:
- грибки;
- стрептококк;
- токсоплазмы;
- бледная трепонема;
- герпервирусы.
Болезнь может являться последствием прогрессирующей в организме патологии. Чаще всего болезнь диагностируется у пациентов больных:
- язвенным колитом;
- псориазом;
- спондилоартрозом;
- ревматоидным артритом;
- рассеянным склерозом;
- реактивным артритом;
- аутоиммунным тиреоидитом.
А также увеит вызывается офтальмологическими заболеваниями: конъюнктивит, блефарит и склерит.
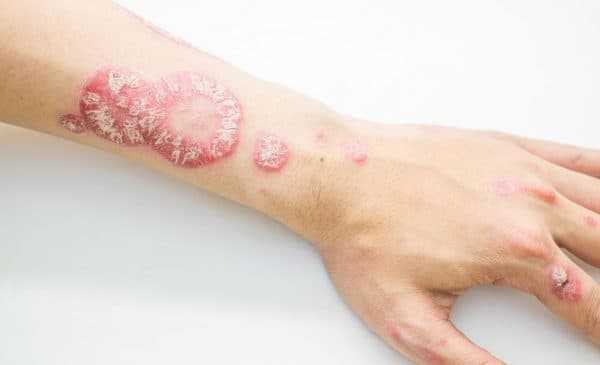
Псориаз также способен спровоцировать увеит
Эффективный медикамент для терапии бактериальных инфекций в офтальмологии – инструкция глазных капель Фуциталмик.
Виды
Классифицировать заболевание можно по различным критериям. В зависимости от того, где располагается заболевание, увеит подразделяют на:
- Передний. Самая распространенная форма. Ее можно разделить на циклит и ирит. В первом случае воспалением затрагивается рисничное тело, во втором – радужную оболочку. В случае если поражаются оба указанных элемента, то такую патологию называют иридоциклит. В холодное время года заболевание может рецидивировать.
- Периферический. При данной форме заражаются оба глаза. Диагностировать довольно сложно, поскольку воспалением поражается область, плохо поддающаяся стандартным методам изучения. А именно центральная область, сетчатка, хориоидея, стекловидное тело.
- Задний. Данная форма развивается длительное время и проявляется довольно поздно, поскольку симптомы слабо выражены и не ухудшают общее состояние пациента. Усложняют задний увеит ишемия макулы, макулярный отек, отслойка сетчатки, ретинальный васкулит.
- Диффузный. Встречается реже остальных видов и является самым опасным, поскольку воспаление затрагивает всю сосудистую оболочку глаза.
Точно диагностировать заболевание может только врач–офтальмолог и только при использовании специальных диагностических методов (визометрия, офтальмоскопия, визуальный осмотр).
Когда показано назначение глазных капель Хилабак читайте тут.
Иридоциклит
Исходя из характера течения, увеит подразделяют на:
- Острый. Возникает впервые. Симптомы довольно ярко выражены.
- Хронический. В данную форму заболевание может перейти в случае длительного проявления симптомов и отсутствия лечения. Происходит смена промежутков времени, в течение которых обостряются и стихают симптомы.
- Рецидивирующий. В данном случае заболевание часто обостряется, и у пациента снова появляются довольно выраженные проявления.
- Вялотекущий. В данном случае симптомы слабо выражены и могут проявляться более 2 месяцев.
Отдельно выделим ревматоидный серозный увеит. Как правило, он имеет хроническое течение, клиническая картина довольно стертая. Является редкой формой. Во время болезни образуются роговичные преципитаты, задние спайки радужной оболочки, разрушается цилиарное тело, а также темнеет хрусталик. Длится довольно долгое время и тяжело поддается лечению. Может осложняться развитием подобных заболеваний глаз.
Существует достаточно много разновидностей увеита. Помимо перечисленных, также выделяют по характеру воспалений: гнойный, экссудативный, фибринозно–пластинчатый, смешанного типа.
В первую очередь лечение направлено на избежание возникновения осложнений, которые могут привести к потере зрения.
Антибиотик широкого спектра действия из группы аминогликозидов – инструкция глазных капель Тобропт.
Диффузная разновидность
Для чего проводят суточную тонометрию глаза узнайте по ссылке.
Симптомы
Какими будут симптомы, зависит от формы и запущенности болезни. Основными проявлениями переднего увеита являются:
- боль в глазах;
- снижение зрения;
- затуманенность взгляда;
- светобоязнь;
- гиперемия;
- повышенное слезотечение;
- чувство инородного тела в глазу;
- сниженная чувствительность роговой оболочки.
Данная форма имеет наиболее яркие проявления. Зрачок узкий, слабо реагирует на свет и имеет неправильную форму. На роговой оболочке скапливаются лимфоциты, плазмоциды, пигменты, которые плавают в камерной влаге.
При периферическом виде возникают «плавающие мушки» перед глазами, наблюдается заметное снижение зрения. Задний увеит отличается отсутствием симптоматики в начале болезни, зрение снижается постепенно. Диффузная форма может объединять в себе все симптомы.
Вдобавок к выше перечисленному могут добавиться головные боли, повышенное внутриглазное давление, зуд и жжение, искажение предметов, гнойные выделения.
В случае если пациент игнорирует первые симптомы, впоследствии изменится цвет радужной оболочки и произойдет ее дистрофия, в конечном итоге все может закончиться распадом.
Эффективный противоглаукомный препарат – глазные капли Траватан.

Боль в глазах может стать следствием развития заболевания
Как распознать начало тромбоза центральной вены сетчатки подробно описано в статье.
Диагностика
Распознать заболевание не так сложно, поскольку клиники оснащены современным оборудованием. Для постановки точного диагноза помимо визуального осмотра используют:
- ультразвуковое исследование глаз;
- биомикроскопию;
- ретиноскопию;
- гониоскопию;
- тонометрию;
- ультрасонографию;
- ангиографию;
- флюоресцентную ангиографию сетчатки;
- реоофтальмографию;
- электроретинографию;
- парацентез передней камеры;
- витреальную и хориоретинальную биопсию.
Также необходимо выявить истинный источник возникновения увеита. Для этого проводится осмотр пациента, назначаются исследования и анализы, чтобы собрать как можно больше данных и получить максимально точную картину.
Очень часто увеит сопровождается головной болью
Лекарство для получения состояния мидриаза – глазные капли Тропикамид.

Гониоскоп Гольдмана поможет провести диагностику
Серьезный подход к терапии глаукомы – прочтите инструкцию глазных капель Трусопт здесь.
Лечение
Стоит отметить, что статья носит информационный характер и перед началом лечения необходима консультация специалиста. Лечение увеита подбирается к каждому пациенту индивидуально исходя из вида и течения болезни. Терапия подразделяется на традиционную, хирургическую и народную.
Ни в коем случае нельзя заниматься самолечением.
В помощь молодым мамам – как лечить ячмень на глазу у ребенка.
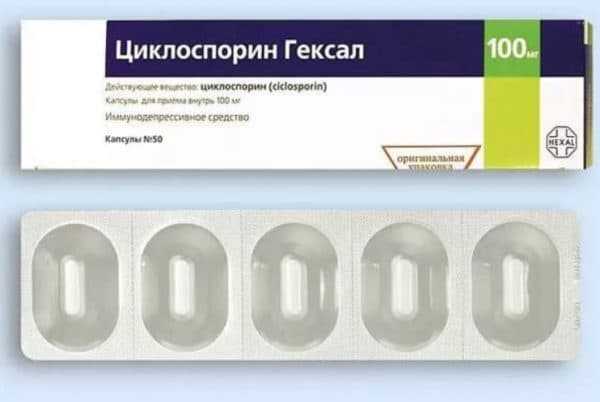
Иммунодепрессивное средство
В первом случае для начала используются препараты, рассасывающие воспалительные инфильтраты. В качестве медикаментозной терапии используют:
- Противомикробные препараты, антибиотики. Они могут вводиться внутримышечно, внутривенно, интравитреально, а также введением лекарства под конъюнктиву. Данные средства подбираются исходя от вида возбудителя заболевания.
- Препараты против вирусов. Применяются при вирусном увеите местно приемом внутрь или в виде инъекций. Самыми применяемыми средствами являются: Ацикловир, Зовиракс. Вместе с ними назначают с Виферон, Циклоферон.
- Противовоспалительные препараты, входящие в группы нестероидных противовоспалительных, цитостатических, глюкокортикоидных препаратов. В качестве капель для глаз применяют: Пренацид, Дексапос, в качестве приема внутрь – Ибупрофен, Индометацин.
- Иммуносупрессоры применяются в случае неэффективного применения противовоспалительных препаратов. Данные средства действуют на иммунные реакции, угнетая их. Это Циклоспорин, Метотрексат.
- Для того чтобы предупредить образование спаек назначают: Атропин, Циклопентолат, Тропикамид. Они помогаю снять спазм цилиарной мышцы.
- Средства против аллергии. Самые распространенные Супрастин, Кларитин.
- Витамины.
Лечение физиотерапевтическим способом назначается лишь после того как утихнут все воспалительные процессы. В качестве конкретных методов используют: вакуумный импульсный массаж, электрофорез, фонофорез и т.д.
Лечение хирургическим путем назначается в крайних случаях, а также при возникновении осложнений. В данном случае происходит оперативное рассечение спаек между хрусталиком и радужной оболочкой глаза, удаляется стекловидное тело, глаукома, катаракта, глазное яблоко, лазером припаивается сетчатка. Исход подобных операций не всегда является благоприятным, может обостриться воспалительный процесс.
Народная медицина не может заменить основное лечение и должна использоваться лишь с одобрения врача. Чаще всего применяют отвары лекарственных растений для промывания глаз и примочек. Каждый день обрабатываются глаза слабым раствором марганцовки.
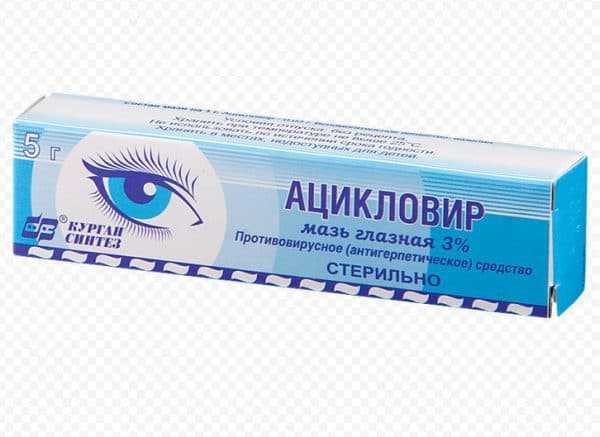
Эффективна при герпетической природе болезни

Антигистаминное средство, которое можно принимать длительное время без перерыва
Прогноз и профилактика
В качестве профилактических мер можно выделить:
- Соблюдение правил личной гигиены (ежедневный туалет глаз, пользование личным полотенцем и т.д.)
- Избегание переохлаждения организма;
- Предупреждение травм глаз;
- Своевременное лечение различных болезней, особенно офтальмологических, а также аллергических реакций.
Если лечение было комплексным и своевременным, то процесс выздоровления занимает не более 6 недель. Прогноз менее благоприятен если происходит осложнение увеита, а именно развивается катаракта, глаукома, инфаркт, отслойка или дистрофия сетчатки, в таком случае может наступить слепота.
Хронический увеит склонен к рецидивам из-за общего снижения иммунитета.
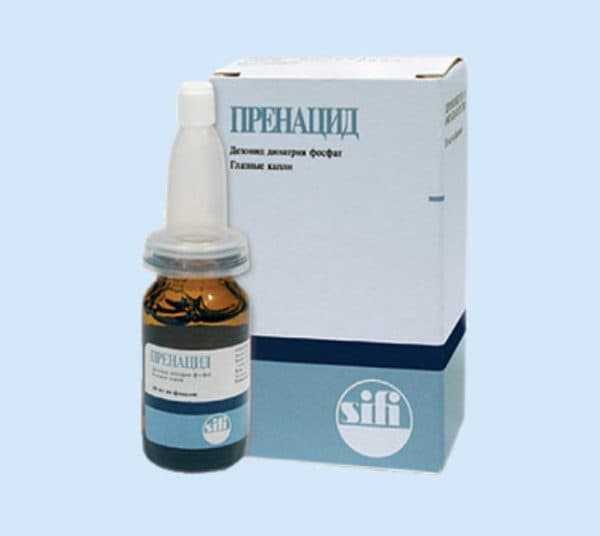
ГКС для местного применения в офтальмологии
Чаще всего причина кроется в бесконтрольном размножении стрептококка
Увеит у детей
У детей заболевание может быть вызвано пищевой аллергией, вакцинацией, а также возникнуть при переливании крови. Чаще всего инфекционно-аллергическое воспаление сосудистой оболочки глаза наблюдается у детей с нарушенным метаболизмом.
Лечение схоже с терапией у взрослых, необходимо тщательно подобрать препараты, соответствуя возрасту, а также форме заболевания.
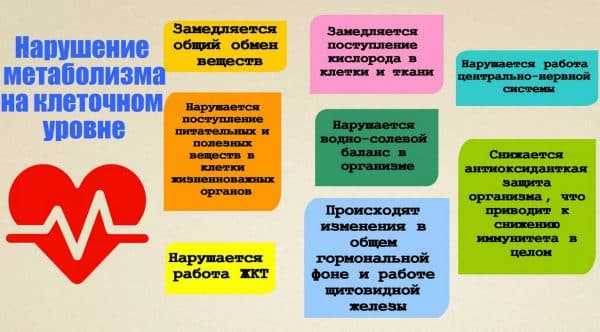
Нарушение обмена веществ у крохи может проявиться в развитии увеита
Даже самые малейшие покраснения глаз, зуд, снижение зрения и т.д. должны вызвать подозрения. При этом необходимо незамедлительно обратиться к врачу, ведь чем раньше будет начато лечение, тем выше прогноз на благоприятный исход.
prozrenie.online
увеит, синдром сухого глаза, анизокория, макулодистрофия и другие, их описание и фото
От 40 до 90% информации об окружающем мире попадает в мозг через глаза. Дети, у которых нарушено зрение, требуют особого подхода, чтобы развивать функции мозга.
По данным ВОЗ, каждую минуту в мире слепнет один ребенок. При этом в 75% случаев это можно было предотвратить, т. к. зрительный аппарат у ребенка развивается до 14 лет. При ранней диагностике многие заболевания глаз у детей излечимы.
Болезни, с которыми сталкиваются детские офтальмологи — чаще всего приобретенные, а не врожденные.
к оглавлению ↑Часто возникающие патологии в детском возрасте, их фото
к оглавлению ↑Синдром сухого глаза
Синдром сухого глаза – это недостаточная увлажненность роговицы и конъюнктивы. 50 лет назад синдром считался проблемой взрослых людей, а сейчас с жалобами обращаются и дети.

Появляется из-за сухости воздуха, постоянного напряжения зрения, аллергии, инфекций, аномалий строения глаза.
Симптомы усиливаются к вечеру или после долго нахождения на ветру или на холоде:
- резь и жжение;
- светобоязнь;
- чувство усталости глаз;
- ребенок часто трет глазки;
- жалобы на расплывчатое зрение;
- на белке видна сеточка красных капилляров.
Лечение — хорошее увлажнение каплями и гелями и обязательное устранение причин: избавление от инфекции, смена линз на очки, увлажненный теплый воздух. Если сухость появилась из-за аллергии, помогут антигистаминные препараты.
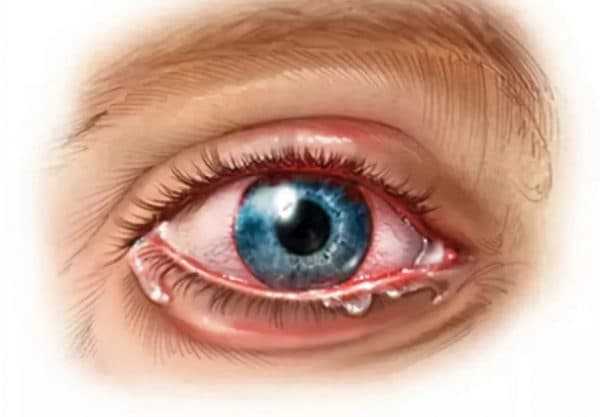
к оглавлению ↑Увеит
Воспаление радужной и сосудистой оболочки глаза называется увеитом. Он вызывается бактериями. Увеит у детей бывает симптомом ревматизма, ревматоидного артрита, гломерулонефрита, вирусной инфекции, туберкулеза. Так как сосудистая оболочка глаза питает сетчатку, отвечает за ее аккомодацию, нарушения могут вызвать частичную или полную слепоту.
Ревматический увеит диагностируют у детей старше 3 лет. У девочек он встречается чаще, чем у мальчиков. Хроническая форма обостряется весной и осенью.
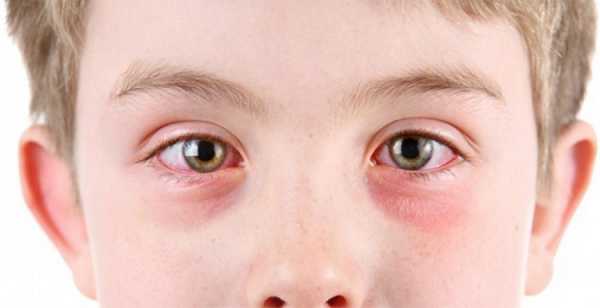
Симптомы увеита сначала незаметны, особенно у малышей, которые не могут рассказать о своих ощущениях:
- слезоточивость;
- боязнь яркого света;
- покраснение глаза;
- зрение затуманено;
- веко отекает;
- при острой форме – резкая боль.
Основная симптоматика уевита у детей представлена на фото ниже:
Лечат увеит на начальном этапе противовоспалительными препаратами в виде капель. В тяжелых случаях делают уколы в нижнее веко, иногда требуется хирургическая операция.
к оглавлению ↑Макулодистрофия
Макулодистрофия – дистрофическое изменение сетчатки из-за недостаточности ее питания. У детей она встречается редко и может развиться по наследственным причинам. Макулодистрофия бывает сухая и влажная.
При сухой в глазах образуются друзы — желтые пигментные пятна; потом они сливаются и начинают темнеть.
Почернение означает отмирание светочувствительных клеток и развитие слепоты. На ранней стадии можно вылечить без последствий для зрения.
Влажная форма опаснее. При ней появляются новые сосуды, которые лопаются и дают кровоизлияние в глаз, светочувствительные клетки отмирают и не восстанавливаются.
При макулодистрофии малыш жалуется на:
- затуманенное пятно без выраженных контуров;
- дезориентацию в темноте;
- прямые линии кажутся изогнутыми.
Лечение сухой формы проводится антиоксидантными средствами, препаратами, содержащими цинк, витамины А и Е. Влажная лечится лазером, внутриглазными инъекциями, фотодинамической терапией.
к оглавлению ↑Эписклерит
Эписклерит – воспаление ткани, которая находится между склерой и конъюктивой глаза. У детей встречается редко. Самый главный симптом – сильное покраснение белка глаза. Остальные признаки — общие для любого воспаления глаза: отечность, светобоязнь, слезоточивость, головная боль. Может появиться сыпь на лице.
Эписклерит проходит сам без лечения за 5-60 дней, но может перейти в хроническую форму. Тогда болезнь будет возвращаться. Лечение обычно симптоматическое: искусственная слеза, промывание ромашкой, отдых глазам.
к оглавлению ↑Анизокория
Анизокория не считается болезнью, это симптом, при котором разница в диаметре зрачка у детей больше, чем 1 мм (как на фото ниже). Это объясняется тем, что один из зрачков неправильно реагирует на раздражители: свет, болезни, медикаменты.

Анизокория у ребенка, в том числе грудничка, может свидетельствовать о:
- воспалении радужки глаза;
- глаукоме;
- герпесе;
- опухоли в мозге;
- инсульте;
- аневризме;
- черепно-мозговой травме;
- синдроме Горнера;
- синдроме Эйди;
- синдроме Аргайла Робертсона;
- приеме наркотических веществ;
- шейном остеохондрозе и патологиях в шейном и плечевом отделах.
Для диагностики исключают болезни из списка одну за другой. Когда причину устранят, диаметр зрачков придет в норму.
к оглавлению ↑Названия распространенных офтальмологических болезней
При рождении глаза – наименее развитый орган, поэтому разные неполадки и дисфункции могут возникать на всем протяжении становления зрительного аппарата, вплоть до 14 лет.
Кроме перечисленных болезней, офтальмологи сталкиваются и с другими проблемами у детей:

- Амблиопия, или «ленивый глаз» – симптом, при котором один глаз видит хуже другого. В детский мозг поступает разная картинка, которая неправильно обрабатывается.
Когда основное заболевание корректируется, один глаз все еще «по привычке» видит хуже. Без последствий лечится амблиопия до 3-4 лет, пока формируются зрительные области в головном мозге. У детей постарше зрение уже не будет 100% одинаковым на оба глаза.
- Катаракта – помутнение хрусталика, из-за которого теряется светочувствительность глаза. Эта болезнь встречается примерно у 3 детей из 10 000. Если она врожденная, то диагностируется в роддоме, если развивается позже – у офтальмолога на приеме. Если катаракту не лечить, то возможна полная слепота. Хирургическая операция может полностью восстановить зрение.
- Конъюнктивит – заразная болезнь. Он может быть вирусной, бактериальной или аллергической природы. Отличается появлением гнойного содержимого, которое склеивает ресницы, покраснением глаз, ощущением рези и «песка». Лечат антивирусными или антибактериальными каплями в зависимости от того, что вызвало болезнь.
- Ячмень – бактериальное воспаление волосяного фолликула или сальной железы на веке, не заразен, появляется при снижении иммунитета. Чаще всего поражает детей от 7 до 17 лет. У подростков в период полового созревания секрет сальной железы становится более вязким, он забивает выход и вызывает воспаление. Болезнь длится около недели и заканчивается вскрытием гнойника.
- Халязион – воспаление хряща из-за закупорки сальной железы на верхнем (чаще) или нижнем веке. Проявляется припухлостью и покраснением, потом появляется воспаленная горошинка. Чаще всего возникает у детей 5-10 лет. Лечится массажем, прогреванием, каплями. При необходимости проводят операцию под местным наркозом.
- Глаукома бывает врожденная и вторичная, включает более 60 заболеваний с нарушением оттока внутриглазной жидкости. Из-за этого повышается внутриглазное давление, что приводит к атрофии зрительного нерва и слепоте. У детей чаще всего это врожденное, после 3 лет диагностируется очень редко. Более 50% детей, у которых нашли врожденную глаукому, без операции слепнут к 2 годам.
- Миопия (близорукость) – самое распространенное заболевание глаз у детей. При этом заболевании малыш плохо видит предметы, расположенные вдали.
Встречается в основном у детей с 9 лет, прогрессирует в подростковом возрасте из-за бурного роста и гормональной перестройки.
Может быть обусловлена наследственностью, врожденными дефектами, постоянным напряжением глаз, плохим питанием. Корректируется очками или линзами.
- Дальнозоркость – расплывчатое видение предметов вблизи. Все дети до 7-9 лет дальнозорки с рождения, но этот показатель уменьшается по мере развития глазного аппарата. Если глазное яблоко развивается неправильно, то дальнозоркость с возрастом не уменьшается. Корректируется ношением очков или линз.
- Астигматизм – неправильная форма роговицы, глаза или хрусталика. Из-за этого предметы видятся искаженными. Лечится ношением специальных очков, при помощи ортокератологии, с 18 лет можно провести операцию лазером.
- Дакриоцистит – нарушение проходимости слезных каналов. Из-за этого жидкость в канале накапливается, начинается гнойное воспаление. Может быть врожденным и приобретенным, острым и хроническим. При острой форме на 2-3 день в уголке глаза формируется отверстие, через которое жидкость прорывается наружу.
- Дальтонизм – недостаток цветовых колбочек в глазу. В зависимости от того, какой не хватает, такой цвет не будет распознаваться. Возникает у мальчиков, чаще всего эта особенность – врожденная.
- Блефарит у маленьких детей встречается часто. Это воспаление века с краю из-за тонкой кожицы и недостатка жира. Блефарит часто путают с ячменем или халязионом из-за схожести симптомов. Причины разные: бактерии, вирусы, клещ демодекс и т. д.

У доношенных и недоношенных новорожденных
Кроме врожденной катаракты и глаукомы, у грудничка в роддоме могут диагностировать еще некоторые заболевания глаз.
Это может быть:

- Нистагм – неспособность зафиксировать глазное яблоко в одном положении. Колебание может быть горизонтальным и вертикальным, говорит о заболеваниях нервной системы.
Проявляется он не сразу, а ближе к 2-3 месяцам. У большинства детей нистагм проходит сам собой. В тяжелых случаях показана операция.
- Косоглазие – слабость глазных мышц, при которых глаза смотрят в разные стороны. В первые месяцы это считается нормой, особенно у недоношенных малышей, а потом корректируется операцией.
- Ретинопатия новорожденных – нарушение развития сетчатки. Возникает у 20% детей, родившихся до 34 недели с весом менее 2 кг из-за того, что глазное яблоко еще не сформировалось до конца. Около 30% детей переживают это заболевание без последствий для зрения в дальнейшем.
У оставшихся развиваются осложнения: близорукость, астигматизм, глаукома, катаракта, отслойка сетчатки.
- Птоз – слабость мышцы, которая поднимает верхнее веко. Если это врожденная аномалия, то чаще всего она сочетается с другими болезнями. Глаз может закрываться целиком или совсем немного. Эта особенность корректируется хирургически в возрасте 3-4 лет.
У маленьких деток тоже могут возникать проблемы с глазками. Поэтому вам будут полезны статьи на такие темы:
Еще больше полезной информации о глазных болезнях у детей узнаете из следующего видео-ролика:
Большинство глазных болезней у детей при ранней диагностике успешно лечится. Можно остановить и скорректировать даже развивающуюся слепоту, если вовремя обратить внимание на признаки ухудшения зрения у ребенка.
malutka.pro
Увеит у детей — симптомы, лечения, диагностика
Увеиты – воспалительные болезни сосудистой оболочки глаза. Это острые состояния, которые требуют неотложного вмешательства.
Виды увеитов по этиологии (природе)
1. Инфекционные и инфекционно-аллергические
— бактериальные
— вирусные
— грибковые
— паразитарные
2. Аллергические неинфекционные увеиты
— при лекарственной аллергии
— атопические
— при введении сывороток и вакцин (сывороточные)
— при пищевой аллергии
— глаукомоциклитические кризы
— гетерохромный циклит Фукса.
3. При системных и синдромных заболеваниях
— ревматоидном артрите
— ревматизме
— болезни Бехчета
— синдроме Рейтера
— рассеянном склерозе
— синдроме Шегрена
— гломерулонефрите
— псориазе
— синдроме Фогта-Коянаги-Харады
— саркоидозе.
4. Посттравматические
— контузионный
— после проникающего ранения
— факогенный
— послеоперационный
— симпатическая офтальмия
5. При других патологических состояниях организма
— при нарушениях функции нейроэндокринной системы
— при нарушениях обмена
— токсико-аллергические иридоциклиты
6. Неясной этиологии
Виды увеитов по локализации процесса
1. Передний (иридоциклит, ирит, кератоувеит, циклит)
2. Периферический
3. Задний (нейрохориоретинит, хориоретинит, эндофтальмит)
4. Панувеит (увеакератит, генерализованный увеит, панофтальмит)
По активности процесса увеиты бывают активными, субактивными, неактивными. По течению заболевание делится на острое, подострое, хроническое.
Иридоциклиты по характеру экссудата могут быть фибринозными, серозными, геморрагическими и гнойными. По течению выделяют такие виды: острые, подострые, хронические. По морфологической картине иридоциклиты бывают очаговыми и диффузными.
Виды хориоидитов: очаговые, многофокусные диссеминированные и диффузные.
К каким врачам следует обратится:Что провоцирует / Причины Увеита у детей:
Инфекционно-аллергические иридоциклиты возникают при наличии в организме бактериальных токсинов. Чаще всего иридоциклиты такого типа бывают у больных детей с нарушениями обмена веществ. К примеру, если у ребенка диабет, ожирение, печеночная, почечная недостаточность, вегетососудистая дистония.
Аллергические неинфекционные иридоциклиты являются следствием лекарственной и пищевой аллергии. Также они случаются после введения сывороток и вакцин, гемотрансфузий (переливаний крови).
Аутоиммунное воспаление может стать результатом системных заболеваний организма, к примеру, ревматоидного артрита, ревматизма, псориаза, детского хронического полиартрита и т.д.
Иридоциклиты могут быть последствиями сложных синдромов, к примеру офтальмоуретросиновиального, офтальмостоматогенитального и пр.
Экзогенные (внешние) причины иридоциклитов у детей: ожоги, контузии, травмы, при которых в организм часто попадает инфекция.
Патогенез (что происходит?) во время Увеита у детей:
В переднем отделе сосудистого тракта воспаление может начаться с радужки, что называется иритом. Если же воспаление начинается с ресничного тела, это относят к циклиту. Когда процесс затрагивает и радужку, и ресничное тело, развивается иридоциклит.
В увеальном тракте оседают микроорганизмы, токсины, иммунные комплексы по причине наличия там густой сети широких сосудов. Это влияет на распространение болезни.
Воспалительный процесс в сосудистом тракте зависит от общей и местной сенсибилизации организма, нарушения гематоофтальмичекого барьера и повторного проникновения антигена в глаз.
При гранулематозном иридоциклите в основном очаге наблюдаются лейкоциты в большом количестве, мононуклеарные фагоциты, эпителиальные, гигантские клетки и зону некроза.
Инфекционно-аллергические и токсико-аллергические иридоциклиты протекают в форме диффузного воспаления. Первичное поражение глаза может располагаться в сетчатке или зрительном нерве. Оттуда процесс распространяется в передний отдел сосудистого тракта. Процесс имеет внезапное начало, быстрое развитие. Основные проявления: нарушения микроциркуляции с образованием фибриноидного набухания сосудистой стенки.
Симптомы Увеита у детей:
Острые иридоциклиты имеют внезапное начало. Появляется глазная боль, которая распространяется вокруг глаза и на той же половине лица и головы. Боль вызвана поражением окончаний тройничного нерва. Она усиливается в ночное время, при изменении освещенности. Пальпация вызывает боль в районе глазного яблока.
Типичные симптомы также слезотечение, светобоязнь, блефароспазм. Под блефароспазмом подразумевают затруднения при открывании глаз. Такие симптомы вызваны раздражением роговицы из-за полнокровия сосудов ее краевой петлистой сети. Зрение снижается в большей или меньшей мере. В области зрачка и стекловидном теле есть определенное количество экссудата.
Врачи наблюдают небольшой отек век. Иридоциклит можно распознать по перикорнеальной или смешанной иньекции глазного яблока. Радужка отечная, утолщенная. Фиксируют также суженость зрачка, вялая его реакция на свет.
Экссудат постепенно распространяется в переднюю камеру глаза. Влага передней камеры глаза может быть в большей или меньшей мере мутная, что зависит от выраженности воспалительного процесса.
Основной симптом переднего увеита: гиперемия радужной оболочки. Она вызвана расширением мелких сосудов.
Основной симптомы иридоциклита: оседание на эндотелии роговицы клеточных элементов и преципитатов. При подостром или хроническом течении болезни у ребенка на радужке видны экссудативные и клеточные отложения, в составе которых лимфоциты и эпителиальные клетки, которые больше известны как узелки Кеппе. В начале болезни внутриглазное давление может быть в норме или выше нормы.
На разных этапах развития воспалительного процесса может возникнуть гипотония. Неоваскуляризация радужной оболочки может быть поздним проявлением воспаления переднего отдела сосудистого тракта.
Симптомы острого конъюнктивита, иридоциклита и острого приступа закрытоугольной глаукомы
| Клинический признак | Острый конъюнктивит | Острый иридоциклит | Острый приступ закрытоугольной глаукомы |
| 1 | 2 | 3 | 4 |
| Острота зрения | Не изменена | Не изменена или снижена | Резко снижена |
| Боль | Нет | Умеренная | Очень сильная, с выраженной иррадиацией |
| Цилиарная болезненность | Нет | Выраженная | Нет |
| Начало | Острое | Обычно постепенное, иногда острое | Внезапное |
| Отделяемое из конъюнктивальной полости | Слизистое или слизисто-гнойное | Нет | Нет |
| Инъекция глазного яблока | Поверхностная | Глубокая | Смешанная (застойного типа) |
| Среды | Прозрачны | Преципитаты, экссудация во влаге передней камеры | Отек роговицы |
| Глубина передней камеры | Средней глубины | Средней глубины | Мелкая, щелевидная |
| Радужка | Не изменена | Отек, гиперемия, изменение цвета | Может быть секторальная атрофия |
| Зрачок | Не изменен, реакция на свет сохранена | Миоз, изменение формы (задние синехии), реакция на свет ослаблена | Мидриаз, на свет не реагирует |
| Внутриглазное давление | Нормальное | Нормальное или гипертензия (иногда гипотония) | Высокое |
| Изменение общего состояния | Нет | Нет | Головная боль, рвота |
Симптомы задних увеитов
Задний увеит называется также хориоидитом. Это большая группа воспалительных заболеваний собственно сосудистой оболочки.
Если воспалительный фокус локализируется в центральном отделе глазного дна, появляется такая симптоматика:
- снижение остроты зрения
- фотопсии (световые вспышки)
- метаморфопсии (изображения, которые видит ребенок, искажены)
- макропсии (изображения зрительно увеличены)
- микропси (изображения зрительно уменьшены).
Стекловидное тело диффузно помутнено, в нем присутствуют группы клеток. В острый период болезни могут появиться геморрагии: ретинальные, витреальные, хориоидальные. Если в патологический процесс вовлекается сетчатка, наблюдают деструкцию слоя пигментного эпителия, отек и кровоизлияния в сетчатку.
Редко офтальмоскопия показывает мягкие экссудаты на сетчатке, которые выглядят как пушистые белые очаги, похожие на комочки хлопка. Они говорят о том, что произошло вторичное поражение сосудистой системы сетчатки с развитием ишемии.
Герпетический иридоциклит, который относится к вирусным увеитам у детей, может быть спровоцирован лихорадкой, переохлаждением, герпетическими высыпаниями. Иридоциклит может протекать в острой или вялой форме. Острый проявляется болевым синдромом, гиперемией и отеком радужки, инъекцией глазного яблока, экссудацией в переднюю камеру глаза.
При вялотекущем иридоциклите проявляется несильная боль в глазу (может и отсутствовать), слабо выраженная инъекция глазного яблока, изменение оттенка радужки и проч. Для него также характерно затяжное тече¬ние и высокая вероятность частых рецидивов (повторений болезни). Поражение двухстороннее – распространяется на оба глаза.
Синдром острого некроза сетчатки (увеит Кирисавы) проявляется острым периферическим некротическим ретинитом, ретинальным артериитом, диффузным увеитом и витреитом. При остром некрозе сетчатки может быть резкое падение остроты зрения, сильная боль в глазу (не во всех случаях) и повышенное внутриглазное давление. Спустя 1-2 месяца отслаивается сетчатка. Процесс может начаться на втором глазу через несколько недель или даже месяцев.
Туберкулезный увеит может быть передним и задним. Туберкулезный иридоциклит начинается вяло, течение с рецидивами. Боль в глазу не сильная, инъекция глазного яблока слабо выражена. Обнаруживают крупные сальные пре¬ципитаты на задней поверхности роговицы, новообразованные сосуды радужки. Также характерны такие симптомы как помутне¬ние стекловидного тела и опалесценция влаги передней камеры. На зрачковом краю радужки глаза видны воспалительные бугорки желтовато-серого или розоватого оттенка, к которым ведут новообразованные сосуды — истинные туберкулы.
Бугорки на радужке могут сохраняться месяцами и годами, причем их количество и размеры увеличиваются со временем. Также по краю зрачка появляются и исчезают летучие мелкие пушинки, которые напоминают комочки ваты по виду.
Сифилитические увеиты проявляются склеритом, глубоким кератитом, увеитом, невритом зрительного нерва, поражением сетчатки. Сифилитические ириты и иридоциклиты спровоцированы вторичным сифилисом, проявляются часто сифилитической ангиной, папулезной сыпью на коже и слизистых оболочках. Остальные симптомы похожи на таковые при других передних увеитах.
Сифилитический хориоретинит – последствие врожденного или приобретенного сифилиса. При врожденных изменениях видны мелкие пигментированные и беспигментные очажки. При приобретенном сифилисе экссудативный фокус либо располагается у диска зрительного не¬рва, либо сливается с ним. При сифилитическом процессе на глазном дне есть изменения в сосудах в виде окклюзии артерий и вен.
Диагностика Увеита у детей:
Хориоидит и хориоретинит диагностируют при помощи обратной офтальмоскопии, флюоресцентной ангиографии, бинокулярной офтальмоскопии с использованием контактной или бесконтактной линзы. Также применяют электроретинографию, иммунологическое и биохимическое исследования. При диагностике хориоидит и хориоретинит следует дифференцировать с невусом хориоидеи, экссудативным ретинитом, меланомой хориоидеи в начальной стадии.
Чтобы узнать причину возникновения и флору, что вызвала увеит у детей, врачу следует знать, начиналось заболевание остро или постепенно, были вовлечены в процесс оба глаза или один. Важен также тип течения воспаления, который может быть острым или хроническим, вид рецидивирования (часто или редко происходят повторы болезни), тип воспаления (гранулематозный или негранулематозный).
Если поражение инфекционной природы, воспаление часто одностороннее, а если процесс возник на фоне системных заболеваний, воспаление двухстороннее. Не обязательно процесс на двух глазах симметричен. Проявления могут быть немного разные на правом и левом глазу из-за того, что процесс может затронуть сначала один, а потом другой глаз.
Острым течение увеита у ребенка считается, если болезни длилась 3 месяца, а хронический увеит диагностируют, если течение длится больше 3 месяцев. важно оценить также эффективность использованного лечения. Если ребенку не становится лучше от приема антибиотиков, то можно предположить, что природа увеита вирусная или грибковая. Системные заболевания соединительной ткани и системные васкулиты лечат обычно глюкокортикостероидами и цитостатиками.
Лечение Увеита у детей:
Клинические рекомендации
Увеиты можно лечить с помощью консервативной терапии, хирургических и лазерных методов (при наличии осложнений), экстракорпоральных методов.
Фармакотерапия увеитов
Противовоспалительная терапия
Эффективность при лечении увеитов у детей доказали глюкокортикостероиды. Передние увеиты лечат при помощи ГКС местно или субконъюнктивально. Задние увеиты требуют применения ГКС парабульбарными инъекциями. Если процесс тяжелый, глюкокортикостероиды применяют системно.
ГКС капают 4-6 раз в день в конъюнктивальный мешок, а на ночь еркомендуется закладывание мазевых форм препаратов. Врачи часто рекомендуют раствор дексаметазона 0,1%.
Когда воспалительный процесс выражен умеренно нестероидные противовоспалительные средства применяют местно – 3-4 раза в сутки делают инсталляции 0,1% раствора диклофенака натрия. НПВС применяют местно, а также внутрь или парентерально. Чтобы купировать процесс в начале болезни, используют диклофенак натрия – его вводят внутримышечно 1-2 раза в сутки по 60 мг, курс составляет 7-10 дней. Потом препарат начинают вводить ректально или принимать внутрь.
Цитостатическая терапия
Когда противовоспалительная терапия оказалась неэффективной, процесс выражен, то прибегают к иммуносупрессивной терапии при помощи такого препарата как циклоспорин. Его иногда комбинируют с преднизолоном.
Для лечения передних увеитов необходимы мидриатики. Их необходимо инсталлировать 2-3 раза в сутки в конъюнктивальный мешок или вводить субконъюнктивально по 0,3 мл. Эффективны атропин, фенилэфрин.
Уменьшают явления фибриноидного синдрома с помощью фибринолитических препаратов: урокиназы. Для уменьшения явлений фибриноидного синдрома применяют также ингибиторы протеаз.
Дезинтоксикационная терапия заключается в применении Гемодеза, который вводит внутривенно капельно по 200-400 мл, а также арствора глюкозы 5—10%, который вводят по 400 мл с аскорбиновой кислотой 2 мл.
Десенсибилизирующие препараты для лечения увеитов у детей: 10% раствор хлорида кальция, лоратадин.
Бруццелезный увеит лечат при помощи тетрациклинов, аминоногликозидов, сульфаниламидов. Терапия длится 4 недели. Лепрозный увеит лечат несколько лет, сочетая сульфоны и рифампицин. Для лечения лептоспирозного увеита применяют доксициклин, амоксициллин, противолептоспирозный гамма-глобулин.
Сифилитический увеит лечат бензатином бензилпенициллином, бензилпенициллина новокаиновой солью, бензилпенициллина натриевой солью. Для детей с непереносимостью бензилпенициллина препарат заменяют доксициклином, тетрациклином, эритромицином.
Для лечения тоскариозного увеита прописывают антигельминтные препараты, к примеру, тиабензол или мебентазол. Токсоплазмозный увеит лечат сочетанием таких препаратов как пириметамин и сульфадимезин. Эти два препарата могут заменить на комбинированный – Фансидар. Пириметамин применяют вместе с препаратами фолиевой кислоты. Пириметамин можно заменить на аминохинол.
Также эффективны антибиотики группы линкозаминов: линкомицин и клиндамицин. Их применяют субконъюнктивально или парабульбарно, курс лечения – от 7 до 10 суток. Используют такой антибиотик как спирамицин. Его вводит внутривенно капельно или принимают внутрь.
Туберкулезный увеит лечат при помощи сочетания изониазида и рифампицина на протяжении 2-3 месяцев. А дальше на протяжении 3 месяцев принимают сочетание изониазида и этионамида.
Вирусные герпесные увеиты у детей лечат ацикловиром. Его принимают 5 раз в сутки внутрь по 200 мг. Можно заменить его на валацикловир – принимают внутрь 2 раза в сутки по 500 мг на протяжении 5-10 суток. Если инфекция вызвана Herpes zoster, лечение проводят при помощи ацикловира или валацикловира.
Если увеит вызван цитомегаловирусом, врачи прописывают ганцикловир, который вводят внутривенно капельно медленно. Лечение ревматического увеита проводят с помощью феноксиметилпенициллина. Его вводят 4-6 раз в сутки по 3 млн ЕД/сутки, курс 7-10 дней.
Экстракорпоральные методы лечения
Сюда относится гемосорбция, плазмоферез, квантовая аутогемотерапия. Они являются дополнительными, их добавляют к базисной терапии, в особенности, если у ребенка тяжелый рецидивирующий увеит.
При каких признаках необходимы экстракорпоральные методы лечения:
- частые рецидивы увеита;
- тяжелое соматическое состояние больных с неустойчивой гемодинамикой;
- неэффективность базисной терапии;
- быстро прогрессирующее течение заболевания и пр.
Гемосорбция – это пропускание 1—2,5 объемов циркулирующей крови через колонку с сорбентом. Проводят 2-3 процедуры, интервал между которыми составляет от 4 до 7 суток. Нормализируется количество лимфоцитов и функциональная активность, из кровяного русла удаляются аутоантигены и циркулирующие иммунные комплексы и т. д.
Плазмаферез заключается в удалении плазмы крови больного с возвратом форменных элементов крови и замещением ее донорской плазмой, альбумином, кровезамещающими жидкостями или очищение плазмы с помощью специальных колонок от циркулирующих иммунных комплексов и аутоантител с последующим введением ее больному. Необходимо провести 4 или 5 процедур, повторить через 3 месяца.
Квантовая аутогемотерапия – экстракорпоральное УФ- и лазерное облучение крови.
Хирургические и лазерные методы
Эти методы необходимы, если у ребенка увеит осложняется чем-либо, к примеру, вторичной глаукомой, осложненной катарактой, отслойкой сетчатки. Такое бывает в большинстве случаев при синдромных, ревматоидных, ревматических увеитах. При соответствующих показаниях проводят экстракцию осложненной катаракты.
u-doktora.ru

