Дефект межжелудочковой перегородки у новорожденного: причины, симптомы и лечение
Дефект межжелудочковой перегородки у новорожденного – серьезная болезнь, причиной которой становится нарушение развития младенца в период беременности. Уход за таким ребенком и его лечение требует серьезного и ответственного отношения родителей.
Дефект межжелудочковой перегородки – описание
Дефект межжелудочковой перегородки (ДМЖП) – проем в перегородке между желудочками сердца. Эта сердечная патология развивается у плода в первые недели внутриутробного развития. В чем его опасность?
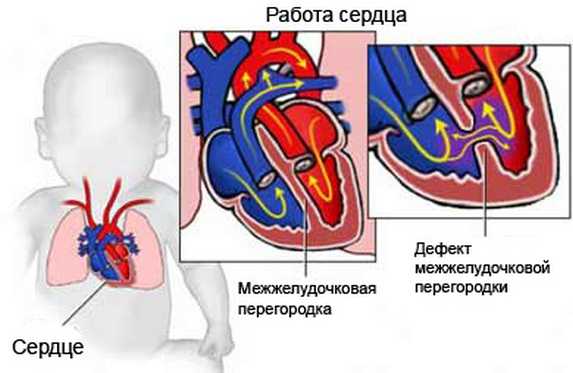
Левая и правая камеры сердца из-за различного функционального назначения различаются давлением крови. Левый желудочек отличается большей мощностью, т.к. он обеспечивает движение крови в большом круге кровообращения. Отвечающий за малый круг правый желудочек имеет более низкое давление. В здоровом сердце камеры отделены стеночкой и не сообщаются между собой.
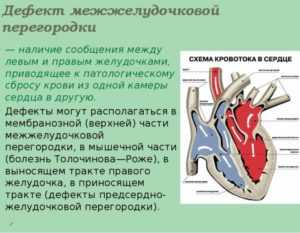
Если же в стенке-перегородке образуется проем, артериальная кровь из левой камеры под напором перебрасывается в правую, нарушая функционирование малого круга. Стенка желудочка растягивается, могут образовываться рубцы. Перегрузка венозных сосудов провоцирует утолщение их стенок, снижая пластичность и вызывая спазмы.
При этом объем крови в малом круге возрастает, и правый желудочек вынужден увеличить напор, чтобы провести по сосудам всю кровь. Это провоцирует обратный выброс из правого отсека в левый. При этом венозная кровь снижает концентрацию кислорода в артериальной, провоцируя недостаток кислорода в тканях.
Серьезность патологии сердца прямо пропорциональна размеру проема. Отверстие до 1 мм может не беспокоить ребенка. Патологический процесс проявляется при большем проеме. Возможно также образование нескольких отверстий в разных областях перегородки.
Классификация ДМЖП
Различают несколько видов ДМЖП.
По размеру аномалии:
- малый – диаметр до 1 см;
- средний – от 1 до 2 см;
- крупный – больше 2 см.

По анатомической локализации аномалии:
- Мембранозный – располагается вверху, над аортальным клапаном. В основном небольшого диаметра. Возможно самопроизвольное зарастание отверстий до 6 мм при взрослении. Встречается в 75-80%.
- Мышечный – находится в среднем сегменте, на расстоянии от проводящей системы сердца. Чаще всего круглой формы, небольшого диаметра. Возможно самопроизвольное зарастание отверстий. Наблюдается в 15-20%.
- Надгребневый (инфундибулярный) – под аортальным и легочным клапанами. Редкий и самый сложный из-за своего расположения на границе сосудов двух камер сердца. Случаи самоизлечения очень редки. Диагностируется в 2-5% случаев.

Известны случаи одновременного появления нескольких видов дефекта.
Причины формирования
Врожденный дефект возникает на стадии формирования межжелудочковой перегородки сердца. При воздействии неблагоприятных факторов процесс формирования нарушается, что и приводит к появлению аномалии. К таким факторам относятся:
- Генетическая предрасположенность.
- Хронические заболевания матери: фенилкетонурия, сахарный диабет, проблемы с сердечно-сосудистой системой, нервные заболевания.
- Инфекции в период беременности: краснуха, ветряная оспа, корь, сифилис и др.
- Прием сильнодействующих лекарств.
- Голодание, авитаминоз, жесткие диеты.
- Вредные привычки.
- Возраст после 40 лет.
- Тяжелый токсикоз.
- Неблагоприятные внешние условия.
Как проявляется дефект у ребенка?
В тяжелых случаях, при крупных размерах аномалии, уже в первые недели жизни ребенка могут появиться:
- шум в сердце;
- одышка;
- бледность и посинение кожи лица, рук, ног;
- слабость при кормлении;
- отставание в развитии;
- отеки рук, ног, животика;
- повышенное потоотделение;
При средних и малых размерах ДМЖП симптомы могут появиться значительно позже, к 3-4 годам. Возможные симптомы:
- учащенное сердцебиение;
- одышка;
- обморочное состояние;
- носовое кровотечение;
- повторяющиеся затяжные простуды;
- быстрая утомляемость.
Диагностика дефекта МЖП
При обращении к врачу обязательно проводится внешний осмотр, прослушивание и пальпация пациента. Но для точного диагностирования ДМЖП и назначения лечения обязательно проводятся дополнительные исследования. Это может быть:
- Электрокардиография (ЭКГ).
- Фонокардиография (ФКГ).
- Эхокардиография (ЭхоКГ) (или ультразвуковое исследование (УЗИ).
- Рентгеноскопия.
- Зондирование.
- Пульсоксиметрия.
- Катетеризация.
- Томография компьютерная и магнитная.
В чем опасность заболевания для ребенка?
Наличие такой врожденной аномалии провоцирует развитие у ребенка серьезных осложнений:
- Легочная гипертензия. Провоцирует усиление сердечной недостаточности, вплоть до летального исхода.
- Инфекционный эндокардит. Инфекционное воспаление внутрисердечной выстилки и клапанов.
- Образование тромбов как последствие эндокардита. Возможен инсульт.
- Аортальная регургитация. Недостаточность клапана аорты.
- Инфундибулярный стеноз. Образование рубца, затрудняющего нормальный кровоток в желудочках.
Лечение дефекта МЖП
Если ДМЖП не осложнен сочетанием с другими патологиями сердца, то лечение, как правило, проходит успешно. При небольших (до 4 мм) отверстиях велика вероятность самопроизвольного закрытия дефекта по мере взросления ребенка. Поэтому при нормальном состоянии ребенка операция может не понадобиться. Даже если заращивания отверстия не произошло, пациент может вести полноценную жизнь, с периодическим посещением специалистов.

Если заболевание оказывает негативное влияние на развитие ребенка, то единственный способ коррекции – хирургическое вмешательство. Чаще всего операции проводятся в возрасте 2-3 лет. Дефекты межжелудочковой перегородки до 5 мм зашиваются, на более крупные накладывают заплатки. После операции необходимо постоянное наблюдение кардиолога. Пациент может вести нормальный образ жизни, при условии соблюдения рекомендаций врача – уменьшение нагрузок и т. д.
В случае неоперабельного ДМЖП необходима трансплантация сердца.
Если хирургическое вмешательство необходимо в первые недели жизни ребенка, когда стандартная операция сопряжена с риском, ее проводят в два приема. Сначала устанавливается особое приспособление на легочную артерию для стабилизации давления. После улучшения состояния пациента установленная манжета снимается, а отверстие ликвидируется.
Лекарственная терапия не способна избавить пациента от аномалии, но может значительно улучшить его состояние. Для лечения ДМЖП назначаются ингибиторы АПФ для поддержки, гликозиды, витаминно-минеральные комплексы с калием, магнием, селеном.
Дефект межжелудочковой перегородки, за исключением самых тяжелых случаев, поддается лечению современными методами. Вовремя поставленный диагноз и корректное грамотное лечение позволят сохранить жизнь ребенка.
Видео: Дефект межпредсердной перегородки
serdechka.ru
Перегородка в сердце у новорожденного, дефект межпредсердной перегородки
На сегодняшний день достаточно часто в медицинской практике встречается дефект межпредсердной перегородки у новорожденного. Данный порок относится к врожденным и не дает возможности крохе жить полноценной жизнью. Патология проявляется в виде небольших дефектов на мышце сердца. При детальном обследовании можно легко обнаружить небольшое отверстие в правом или левом желудочке. На фоне этого нарушается работа одного из кругов кровообращения. Данный вариант порока может быть представлен самостоятельно или в комплексе с другими серьезными болезнями. В таком случае для лечения дефектов выбирается комплексный подход.
Перегородка в сердце у новорожденного играет важную роль в общем функционировании организма. Состояние пациента напрямую зависит от характера и степени проявления патологии. К примеру, если размер отверстия находится в пределах от двух до пяти миллиметров, то ребенок может его не ощущать. В таком случае у человека не будет возникать никаких дополнительных признаков, которые бы говорили о наличии патологии данного характера. Операция производится в срочном порядке в том случае, если размер дефекта находится в пределах от десяти до пятнадцати миллиметров. В медицинской практике встречались случаи, когда было обнаружено полное отсутствие перегородки между желудочками сердца. К сожалению, данный вид патологии невозможно устранить посредством операции.
При наличии дефекта перегородки сердца его мышцы не могут сокращаться в необходимом режиме. В таком случае в одной из камер наблюдается резкое увеличение давления. Негативная ситуация плохо влияет на состояние сосудов. Дополнительно повышается нагрузка на легкие. В результате сердце получает чрезмерное количество крови с кислородом. При этом в большом кругу наблюдается ее явный недостаток. При длительном течении болезни кардинально меняются сосуды. Ситуация приводит к серьезным склеротическим патологиям.
Пороки сердца у новорожденных достаточно часто формируются еще в утробе матери. Науке известны только единичные случаи развития болезни во время жизни ребенка. Для постановки правильного диагноза и определения размера патологии необходимо провести эхокардиографию. Дефект устраняется самостоятельно до того момента, пока исполнится один год. Однако при обнаружении патологии необходимо обязательно стать на учет к педиатру. Следует предотвратить ситуацию с переходом болезни в активную стадию. Оперативное вмешательство целесообразно проводить в том случае, если дефект не устранился самостоятельно до трехлетнего возраста.
Межжелудочковая патология не диагностируется у взрослых людей. В любом случае данный недуг должен быть полностью ликвидирован в младенчестве. Операции в данной области регулярно производятся на протяжении пятнадцати лет.
Схематическое представление дефекта перегородки сердца
Классификация патологии
В кардиологической практике заболевание принято характеризовать в зависимости от места расположения дефекта:
- надгребневое заболевание диагностируется в случае расположения дефекта в нижней части перегородки;
- в средней части расположены чаще всего мышечные аномалии;
- пиремембранозное заболевание диагностируется в случае нахождения дефекта в верхней части сердечной мышцы.
Закрытие у младенцев естественным путем возможно только в первом случае. Если дефект находится в средней части, то операция не потребуется, если его размер не превышает нескольких миллиметров. В последнем случае также имеются высокие шансы самостоятельного зарастания.
Патологию данного характера в медицинской практике принято классифицировать в зависимости от размера:
- без особых симптомов и резкого ухудшения состояния здоровья проникают только болезни с малым дефектом;
- при среднем разрыве негативные проявления будут заметны в первые несколько месяцев жизни малыша;
- при большом дефекте повышен риск летального исхода.
Дефект межжелудочковой перегородки может возникнуть на фоне негативного воздействия внешних и внутренних факторов. Плод также попадает в группу риска в случае регулярного отрицательного воздействия определенных причин в период беременности.
Причины развития
Заболевание серьезное, и оно развивается под воздействием следующих негативных внешних и внутренних факторов.
Научно было установлено, что дефект может передаваться по наследству. Поэтому если у родителей в детстве была диагностирована данная патология, то рекомендуется внимательно относиться к состоянию ребенка в младенчестве. Патология может также иметь схожие черты с данной. Нарушение развивается на фоне негативного изменения в генах и хромосомах. Невозможно спрогнозировать и предугадать развитие. На сегодняшний день считается, что все врожденные заболевания сердца развиваются на фоне активной мутации генов.
В период, когда плод находится в утробе матери, на него может оказать негативное воздействие состояние окружающей среды. Достаточно часто генные мутации производятся именно на этом фоне. Именно поэтому женщине запрещается применять лекарства с сильным воздействием, злоупотреблять алкоголем и табакокурением. Негативное воздействие оказывают также наркотики. Риск развития патологии увеличивается в случае перенесения женщиной различных болезней вирусного характера. Свести к минимуму вероятность развития патологии может только минимизация негативного воздействия данных факторов.
Характер и особенности проявления болезни
При наличии патологий в развитии межжелудочковой перегородки сердца у маленького пациента наблюдаются следующие симптомы:
- Небольшой просвет никак не проявляется в течение долгого времени. Если он зарастет сам, то родители могут и не узнать о его наличии у своего ребенка.
- При средних вариантах развития патологии у малыша наблюдается наличие некоторых отклонений от нормального состояния. В первую очередь родители замечают быструю утомляемость и отставание в общем физическом развитии среди сверстников. Такие дети более предрасположены к пневмонии и активному распространению вирусной инфекции в легких.
- Вторичный вариант проявления симптомов очень опасен. В таком случае у ребенка постоянно присутствует бледность кожи и сильная отечность конечностей. Периодически он может ощущать сильную боль в грудной клетке, которая проявляется в виде одышки. Чрезмерная физическая нагрузка может быть опасной. Важно вовремя рассмотреть данные симптомы и обратиться за консультацией к врачу.
Аневризма может существенно усугубить общую ситуацию. Для постановки правильного диагноза используется эхокардиография. Исследование направлено на изучение особенностей сердечной мышцы посредством воздействия ультразвука.

Поставить диагноз можно только на основании ряда обследований
Особенности проведения диагностики
Обнаружить дефект сердечной перегородки можно только с помощью специального оборудования. На сегодняшний день в современной медицине используются следующие варианты исследований:
- Родители должны рассказать врачу о всех жалобах на общее клиническое состояние их ребенка. К примеру, он может быстро уставать даже от небольшой физической нагрузки. При этом его кожа становится белого цвета, и ощущается сильная боль в области сердца. Периодически самочувствие усугубляется за счет одышки и слабости.
- Внимательного изучения требует также анамнез каждого члена семьи. Достаточно часто патология развивается на фоне негативного влияния наследственной предрасположенности. При этом в учет берется состояние ребенка после рождения, необходимость проведения операции и наличие сопутствующих болезней. Негативная клиническая картина возникает также в том случае, если подобные пороки были у одного из родителей.
- На осмотре врача во внимание берется наличие перкуссии или шумов в сердце.
- Необходимо также внимательно изучить результаты анализов мочи или крови малыша.
- Проанализировать работу сердца можно также на основании электрокардиограммы и эхокардиографии.
- При необходимости дополнительно малышу назначается рентген грудной клетки.
- Для получения полной клинической картины может потребоваться введение специального катетера с контрастным веществом. Благодаря такой простой процедуре удастся получить более полную картину патологии посредством использования современных методов.
- Дополнительно врач оценивает целесообразность проведения МРТ.
Современные методы терапии
Чаще всего для устранения патологии необходимо прибегнуть к оперативному вмешательству. Однако если отверстие характеризуется небольшим диаметром, то остается вероятность самостоятельного его закрытия. Для облегчения общего состояния малышу необходимо принимать мочегонные, кардио- и инотропные препараты. Благодаря им организму дается необходимый уровень поддержки.
Малыша необходимо постараться максимально оградить от любой чрезмерной физической нагрузки. Родители должны сделать все для того, чтобы он не плакал и слишком не натуживался. В такой ситуации возрастает напряжение, которое может негативно повлиять на работу сердечной мышцы. Для ребенка в более старшем возрасте не допустимо поднятие тяжелых предметов или резкое перемещение.
Без операции остается риск усугубления патологии, к которой присоединяются дополнительные осложнения. При этом само заболевание остается на месте
Хирургическое вмешательство
Стопроцентное выздоровление гарантирует только операция. В зависимости от общего состояния пациента она может быть экстренной или плановой. Первый вариант необходим в том случае, если жизни или здоровью пациента существует реальная угроза. В таком случае удается предотвратить летальный исход. Однако процедура пройдет намного лучше, если обеспечить необходимый уровень предварительной подготовки.
Лучше всего проводить хирургическое вмешательство плановым методом. В таком случае удается правильно подготовить организм. Дополнительно необходимо, чтобы кардиологи имели возможность последить за состоянием пациента. Целесообразно использовать некоторые препараты из консервативного метода лечения. Для проведения обычной операции по закрытию дефекта в перегородке сердца используется один из следующих способов.
Радикальный метод предполагает налаживание небольшой заплатки на пораженную область. Для этого используется специальный искусственный вариант материала. Во время операции пациента необходимо подключить к аппарату, который будет обеспечивать правильную циркуляцию крови в период данной манипуляции.
Во время использования паллиативного метода с сердечной мышцей не производятся никакие манипуляции. Однако хирург сужает легочную артерию. Благодаря этому пациент может вернуться к нормальной жизни. Дополнительно уменьшается риск развития серьезных осложнений. Чаще всего такой вариант операции назначается только в том случае, если малыш не сможет перенести радикальное вмешательство.
Профилактика развития патологии
К сожалению, на сегодняшний день нет мер, которые бы позволили свести к нулю вероятность развития порока сердца у плода. Женщина должна внимательно относиться к состоянию собственного здоровья. Важно как можно раньше обнаружить заболевание и направить все силы на его устранение. Для этого следует придерживаться следующих рекомендацией:
- Мамочка должна стать на учет по поводу беременности до окончания первого триместра.
- Немаловажное значение имеет питание, ведь именно с едой в организм поступает необходимое количество витаминов и минералов.
- Женщина должна постоянно находиться на учете у акушера. Не рекомендуется пропускать плановые осмотры.
- Свести к минимуму употребление алкоголя. Желательно полностью отказаться от него, а также курения и употребления наркотиков.

Вовремя сделанная операция гарантирует нормальную жизнь ребенку в будущем
Возникновение осложнений
Дефект межжелудочковой перегородки необходимо устранить в раннем возрасте.
В противном случае увеличивается риск развития серьезных осложнений:
- Синдром, негативно влияющий на функционирование легочной артерии. На его фоне достаточно часто развивается склероз сосудов.
- Внутренняя оболочка сердца имеет свойство воспаляться. Симптом проводит к развитию бактериального эндокардита.
- Воспаление легких или другие серьезные болезни легких.
- Недостаточность сердечной мышцы.
- Предынсультное состояние.
- Повышение легочной гипертензии.
- Развитие стенокардии.
- У ребенка могут периодически возникать обмороки. На фоне этого повышается риск получения травм.
К сожалению, дефекты сердечной мышцы у ребенка возникают достаточно часто. При постановке такого диагноза родителей начинает волновать вопрос о прогнозах, которые в таком случае может дать врач.
Оперативное вмешательство необходимо провести еще в детском возрасте. Только в редких случаях родители отказываются от данной манипуляции. Чаще всего ситуация возникает по религиозным убеждениям. В таком случае с каждым днем увеличивается вероятность летального исхода. Категорически не рекомендуется медлить с операцией, поскольку от нее напрямую зависит общее состояние ребенка в будущем.
Если у ребенка диагностируется данный дефект, то, скорее всего, он будет отставать в развитии. Если болезнь не устранить вовремя, то на ее фоне возникает большое количество осложнений. В таком случае с каждым днем увеличивается вероятность летального исхода.
mladeni.ru
Дефект межжелудочковой перегородки сердца — cимптомы и лечение. Журнал Медикал
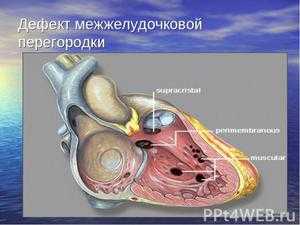
Дефект межжелудочковой перегородки (ДМЖП) – врождённый порок сердца, характеризующийся наличием дефекта в мышечной перегородке между правым и левым желудочками сердца. ДМЖП является самый частым врождённым пороком сердца у новорожденных, его частота составляет примерно 30-40% от всех случаев врождённых пороков сердца. Этот порок впервые описан в 1874 году П. Ф. Толочиновым и в 1879 году H. L. Roger.
Согласно анатомическому делению межжелудочковой перегородки на 3 части (верхняя – перепончатая, или мембранозная, средняя – мышечная, нижняя – трабекулярная), дают названия и дефектам межжелудочковой перегородки. Примерно в 85% случаев ДМЖП располагается в так называемой препончатой её части, то есть тотчас под правой коронарной и некоронарной створками аортального клапана (если смотреть со стороны левого желудочка сердца) и в месте перехода передней створки трёхстворчатого клапана в его перегородочную створку (если смотреть со стороны правого желудочка). В 2% случаев дефект располагается в мышечной части перегородки, при этом возможно наличие нескольких патологических отверстий. Достаточно редко встречается комбинация мышечной и другой локализаций ДМЖП.
Размеры дефектов межжелудочковой перегородки могут составлять от 1 мм до 3,0 см и даже более. В зависимости от размеров выделяют большие дефекты, величина которых сходна или превышает диаметр аорты, средние дефекты, имеющие в диаметре от ¼ до ½ диаметра аорты, и малые дефекты. Дефекты перепончатой части, как правило, имеют круглую или овальную форму и достигают 3 см, дефекты мышечной части межжелудочковой перегородки чаще всего бывают круглыми и небольшими.
Довольно часто, примерно в 2/3 случаев, ДМЖП может сочетаться с другой сопутствующей аномалией: дефектом межпредсердной перегородки (20%), открытым артериальным протоком (20%), коарктацией аорты (12%), врождённой недостаточностью митрального клапана (2%), станозами аорты (5%) и лёгочной артерии.

Схематическое изображение дефекта межжелудочковой перегородки.
Причины возникновения ДМЖП
Нарушения формирования межжелудочковой перегородки, как установлено, возникают в течение первых трёх месяцев беременности. Межжелудочковая перегородка плода формируется из трёх составных частей, которые в этот период должны сопоставиться и адекватно соединиться друг с другом. Нарушение этого процесса приводит к тому, что в межжелудочковой перегородке остаётся дефект.
Механизм развития нарушения гемодинамики (движения крови)
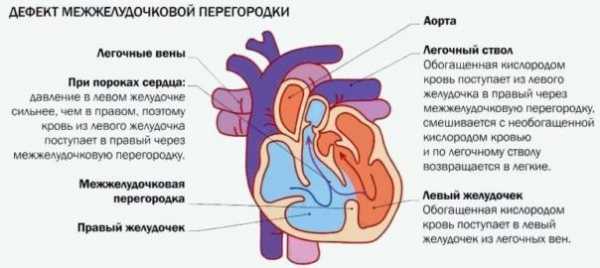
У плода, находящегося в матке матери, кровообращение осуществляется по так называемому плацентарному кругу (плацентарное кровообращение) и имеет свои особенности. Однако, вскоре после рождения у новорожденного устанавливается нормальный кровоток по большому и малому кругам кровообращения, что сопровождается возникновением существенной разницы между давлением крови в левом (давление больше) и правом (давление меньше) желудочках. При этом существующий ДМЖП приводит к тому, что кровь из левого желудочка нагнетается не только в аорту (куда и должна поступать в норме), но и через ДМЖП – в правый желудочек, чего в норме быть не должно. Таким образом, при каждом сердечном сокращении (систоле) происходит патологический сброс крови из левого желудочка сердца в правый. Это приводит к увеличению нагрузки на правый желудочек сердца, так как он производит лишнюю работу по перекачиванию дополнительного объёма крови снова в лёгкие и левые отделы сердца.
Объём этого патологического сброса зависит от размеров и расположения ДМЖП: в случае небольших размеров дефекта последний практически не сказывается на работе сердца. На противоположной стороне от дефекта в стенке правого желудочка, а в некоторых случаях и на трёхстворчатом клапане, может развиваться рубцовое утолщение, являющееся следствием реакции на травму от патологического выброса крови, бьющего струей через дефект.
Кроме того, обусловленный патологическим сбросом дополнительный объём крови, поступающий в сосуды лёгких (малый круг кровообращения), приводит к формированию лёгочной гипертензии (повышенному давлению крови в сосудах малого круга кровообращения). Со временем в организме включаются компенсаторные механизмы: происходит увеличение мышечной массы желудочков сердца, постепенное приспособление сосудов лёгких, которые сначала принимают в себя поступающий излишний объём крови, а затем патологически изменяются – формируется утолщение стенок артерий и артериол, что делает их менее эластичными и более плотными. Повышение давления крови в правом желудочке и лёгочных артериях происходит до тех пор, пока, наконец, не наступает выравнивание давления в правом и левом желудочке во все фазы сердечного цикла, после чего патологический сброс из левого желудочка сердца в правый прекращается. Если с течением времени давление крови в правом желудочке оказывается выше, чем в левом, возникает так называемый «обратный сброс», при котором венозная кровь из правого желудочка сердца через тот же ДМЖП поступает в левый желудочек.
Симптомы ДМЖП
Сроки появления первых признаков ДМЖП зависит от размеров самого дефекта, а также величины и направления патологического сброса крови.
Небольшие дефекты в нижних отделах межжелудочковой перегородки в подавляющем количестве случаев не оказывают существенного влияния на развитие детей. Такие дети чувствуют себя удовлетворительно. Уже в первые несколько дней после рождения появляется средней интенсивности сердечный шум грубого, скребущего тембра, который врач выслушивает в систолу (во время сердечного сокращения). Этот шум лучше слышен в четвёртом-пятом межреберье и не проводится в другие места, интенсивность его в положении стоя может уменьшаться. Так как этот шум нередко является единственным проявлением небольшого ДМЖП, не оказывающего существенного влияния на самочувствие и развитие ребёнка, такая ситуация в медицинской литературе получила образное название «много шума из ничего».
В некоторых случаях в третьем-четвёртом межреберьях по левому краю грудины можно прощупать дрожание в момент сердечного сокращения – систолическое дрожание, или систолическое «кошачье мурлыканье».
При больших дефектах перепончатой (мембранозной) участка межжелудочковой перегородки симптомы этого врождённого порока сердца, как правило, проявляются не сразу после рождения ребёнка, а через 12 месяцев. Родители начинают замечать трудности при кормлении ребёнка: у него появляется одышка, он вынужден делать паузы и вдохи, из-за чего может оставаться голодным, появляется беспокойство.
Рождённые с нормальной массой, такие дети начинают отставать в своём физическом развитии, что объясняется недоеданием и уменьшением объёма циркулирующей по большому кругу кровообращения крови (из-за патологического сброса в правый желудочек сердца). Появляются выраженная потливость, бледность, мраморность кожи, небольшая синюшность конечных отделов рук и ног (периферический цианоз).
Характерно учащённое дыхание с вовлечением вспомогательной дыхательной мускулатуры, приступообразный кашель, возникающий при перемене положения тела. Развиваются повторяющиеся пневмонии (воспаление лёгких), которые трудно поддаются лечению. Слева от грудины происходит деформация грудной клетки – формируется сердечный горб. Верхушечный толчок смещается в левую сторону и вниз. Прощупывается систолическое дрожание в третьем-четвёртом межреберьях у левого края грудины. При аускультации (выслушивании) сердца определяется грубый систолический шум в третьем-четвёртом межреберьях. У детей более старшей возрастной группы основные клинические признаки порока сохраняются, у них появляются жалобы на болезненность в области сердца и учащенное сердцебиение, дети продолжают отставать в своём физическом развитии. С возрастом самочувствие и состояние многих детей улучшается.
Осложнения ДМЖП:
Аортальная регургитация наблюдается среди пациентов с ДМЖП примерно в 5% случаев. Развивается, если дефект расположен таким образом, что обусловливает ещё и провисание одной из створок аортального клапана, что приводит к сочетанию этого дефекта с недостаточностью аортального клапана, присоединение которой значительно осложняет течение заболевания из-за существенного увеличения нагрузки на левый желудочек сердца. Среди клинических проявлений преобладает выраженная одышка, иногда развивается острая левожелудочковая недостаточность. При аускультации сердца выслушивается не только вышеописанный систолический шум, но и диастолический (в фазу сердечного расслабления) шум у левого края грудины.
Инфундибулярный стеноз наблюдается среди пациентов с ДМЖП также примерно в 5% случаев. Развивается, если дефект расположен в задней части межжелудочковой перегородки под так называемой перегородочной створкой трикуспидального (трёхстворчатого) клапана ниже наджелудочкового гребня, что обусловливает прохождение через дефект большого количества крови и травматизация ею наджелудочкового гребня, который вследствие этого увеличивается в размерах и рубцуется. Как следствие, происходит сужение инфундибулярного отдела правого желудочка и формирование подклапанного стеноза лёгочной артерии. Это приводит к уменьшению патологического сброса через ДМЖП из левого желудочка сердца в правый и разгрузке малого круга кровообращения, однако происходит и резкое увеличение нагрузки на правый желудочек. Давление крови в правом желудочке начинает существенно возрастать, что постепенно приводит к патологическому сбросу крови из правого желудочка в левый. При выраженном инфундибулярном стенозе у больного появляется цианоз (синюшность кожи).
Инфекционный (бактериальный) эндокардит – поражение эндокарда (внутренней оболочки сердца) и сердечных клапанов, вызванное инфекцией (чаще всего бактериальной). У пациентов с ДМЖП риск развития инфекционного эндокардита равен примерно 0,2% в год. Возникает обычно у детей старшей возрастной группы и взрослых; чаще при небольших размерах ДМЖП, что обусловлено травмой эндокарда при большой скорости струи патологического сброса крови. Эндокардит может провоцироваться стоматологическими процедурами, гнойным поражением кожи. Воспаление сначала возникает в стенке правого желудочка, находящейся на противоположной стороне от дефекта или по краям самого дефекта, а потом распространяется аортальный и трёхстворчатый клапаны.
Лёгочная гипертензия – повышенное давление крови в сосудах малого круга кровообращения. В случае этого врождённого порока сердца она развивается вследствие поступления в сосуды лёгких дополнительного объёма крови, обусловленного патологическим сбросом её через ДМЖП из левого желудочка сердца в правый. Со временем происходит усугубление лёгочной гипертензии в связи с развитием компенсаторных механизмов – формирования утолщения стенок артерий и артериол.
Синдром Эйзенменгера – подаортальное расположение дефекта межжелудочковой перегородки в сочетании со склеротическими изменениями в лёгочных сосудах, расширением ствола лёгочной артерии и увеличением мышечной массы и размеров (гипертрофией) преимущественно правого желудочка сердца.
Повторяющиеся пневмонии – обусловлены застоем крови в малом круге кровообращения.
Нарушения сердечного ритма.
Сердечная недостаточность.
Тромбоэмболии – остро возникающие закупорки кровеносного сосуда тромбом, оторвавшимся от места своего образования на стенке сердца и попавшим в циркулирующую кровь.
Инструментальная диагностика ДМЖП
1. Электрокардиография (ЭКГ): В случае малых размеров ДМЖП существенных изменений на электрокардиограмме может не выявляться. Как правило, характерно нормальное положение электрической оси сердца, однако в некоторых случаях она может отклоняться влево или вправо. Если дефект имеет большие размеры, это находит более существенное отражение при электрокардиографии. При выраженном патологическом сбросе крови через дефект из левого желудочка сердца в правый без лёгочной гипертензии на электрокардиограмме выявляются признаки перегрузки и увеличения мышечной массы левого желудочка. В случае развития значительной лёгочной гипертензии появляются симптомы перегрузки правого желудочка сердца и правого предсердия. Нарушения сердечного ритма нечасто встречаются, как правило, у взрослых больных в форме экстрасистолии, мерцания предсердий.
2. Фонокардиография (запись вибраций и звуковых сигналов, издаваемых при деятельности сердца и кровеносных сосудов) позволяет инструментально зафиксировать патологические шумы и изменённые тоны сердца, обусловленные наличием ДМЖП.
3. Эхокардиография (ультразвуковое исследование сердца) позволяет не только обнаружить прямой признак врождённого дефекта – перерыв эхосигнала в межжелудочковой перегородке, но и точно установить расположение, количество и размеры дефектов, а также определить наличие косвенных признаков этого порока (увеличение размеров желудочков сердца и левого предсердия, увеличение толщины стенки правого желудочка и другие). Доплер-эхокардиография позволяет выявить другой прямой признак порока – патологический поток крови через ДМЖП в систолу. Кроме того, возможна оценка давления крови в лёгочной артерии, величины и направления патологического сброса крови.
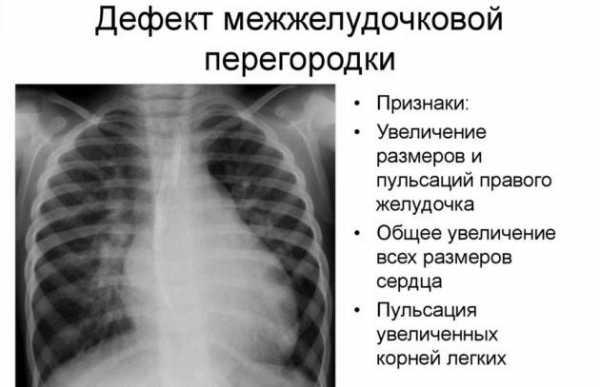
4. Рентгенография органов грудной клетки (сердца и лёгких). При небольших размерах ДМЖП патологических изменений не определяется. При значительных размерах дефекта с выраженным сбросом крови из левого желудочка сердца в правый определяются увеличение размеров левого желудочка и левого предсердия, а затем и правого желудочка, усиление сосудистого рисунка лёгких. По мере развития лёгочной гипертензии определяется расширение корней лёгких и выбухание дуги лёгочной артерии.
5. Катетеризация полостей сердца проводится для измерения давления в лёгочной артерии и в правом желудочке, а также определения уровня насыщения крови кислородом. Характерна более высокая степень насыщения крови кислородом (оксигенации) в правом желудочке, чем в правом предсердии.
6. Ангиокардиография – введение контрастного вещества в полости сердца через специальные катетеры. При введении контраста в правый желудочек или лёгочную артерию наблюдается из повторное их контрастирование, которое объясняется возвращением в правый желудочек контраста с патологическим сбросом крови из левого желудочка через ДМЖП после прохождения через малый круг кровообращения. При введении водорастворимого контраста в левый желудочек определяется поступление контраста из левого желудочка сердца в правый через ДМЖП.
Лечение ДМЖП
При небольших размерах ДМЖП, отсутствии признаков лёгочной гипертензии и сердечной недостаточности, нормальном физическом развитии в надежде на спонтанное закрытие дефекта возможно воздержаться от проведения хирургического вмешательства.
У детей раннего дошкольного возраста показанием к оперативному вмешательству являются раннее прогрессирование лёгочной гипертензии, устойчивая сердечная недостаточность, повторяющиеся пневмонии, выраженное отставание в физическом развитии и дефицит массы тела.
Показаниями к оперативному лечению у взрослых и детей в возрасте от 3-х лет являются: повышенная утомляемость, частые ОРВИ, приводящие к развитию пневмоний, сердечная недостаточность и типичная клиническая картина порока с патологическим сбросом более 40%.
Оперативное вмешательство сводится к пластике ДМЖП. Операция осуществляется с использованием аппарата искусственного кровообращения. При диаметре дефекта до 5 мм его закрывают путём ушивания П-образными швами. При диаметре дефекта более 5 мм производится его закрытие заплатой из синтетического или прошедшего специальную обработку биологического материала, который в течение короткого времени покрывается собственными тканями.
В тех случаях, когда открытая радикальная операция сразу не возможна из-за большого риска проведения оперативного вмешательства с применением искусственного кровообращения у детей первых месяцев жизни с большими размерами ДМЖП, недостаточного веса, с неподдающейся медикаментозной коррекции выраженной сердечной недостаточностью, хирургическое лечение проводят в два этапа. Сначала производят наложение на лёгочную артерию выше её клапанов специальной манжетки, которая увеличивает сопротивление выбросу из правого желудочка, тем самым приводя к выравниванию давления крови в правом и левом желудочках сердца, что способствует уменьшения объёма патологического сброса через ДМЖП. Через несколько месяцев проводится второй этап: удаление ранее наложенной манжеты с лёгочной артерии и закрытие ДМЖП.
Прогноз при ДМЖП
Прдолжительность и качество жизни при дефекте межжелудочковой перегородки находятся в зависимости от величины дефекта, состояния сосудов малого круга кровообращения, выраженности развивающейся сердечной недостаточности.
Дефекты межжелудочковой перегородки небольших размеров существенного влияния на продолжительность жизни пациентов не оказывают, однако до 1-2% повышают риск развития инфекционного эндокардита. Если небольших размеров дефект располагается в мышечном участке межжелудочковой перегородки, он может самостоятельно закрыться до возраста 4 лет у 30-50% таких больных.
В случае средних размеров дефекта сердечная недостаточность развивается уже в раннем детстве. Со временем возможно улучшение состояния, обусловленное некоторым уменьшением размеров дефекта, а у 14% таких больных наблюдается самостоятельное закрытие дефекта. В более старшем возрасте развивается лёгочная гипертензия.
В случае большого размера ДМЖП прогноз серьёзный. У таких детей уже в раннем возрасте развивается выраженная сердечная недостаточность, часто возникают и повторяются пневмонии. Примерно у 10-15% таких больных формируется синдром Эйзенменгера. Большая часть пациентов с дефектами межжелудочковой перегородки больших размеров без оперативного вмешательства погибают уже в детском или юношеском возрасте от прогрессирующей сердечной недостаточности чаще в сочетании с пневмонией или инфекционным эндокардитом, тромбоза лёгочной артерии или разрыва её аневризмы, парадоксальной эмболии в сосуды головного мозга.
Средняя продолжительность жизни пациентов без оперативного вмешательства при естественном течении ДМЖП (без лечения) составляет примерно 23-27 лет, а у больных с небольшими размерами дефекта – до 60 лет.
Врач хирург Клеткин М.Е.
medicalj.ru
Дефект межжелудочковой перегородки у новорождённых
 В наше время здоровье ребёнка очень часто зависит от состояния здоровья его родителей, а также от особенностей протекания беременности. Сейчас даже самые благоприятные условия зачатия и вынашивания не могут гарантировать рождение здорового малыша. Здоровье плода напрямую зависит от гормональных особенностей матери, процесса созревания и т. д.
В наше время здоровье ребёнка очень часто зависит от состояния здоровья его родителей, а также от особенностей протекания беременности. Сейчас даже самые благоприятные условия зачатия и вынашивания не могут гарантировать рождение здорового малыша. Здоровье плода напрямую зависит от гормональных особенностей матери, процесса созревания и т. д.
На практике дефект межжелудочковой перегородки, проявляется у 4–7 новорождённых из 1000, но все же является самым частым из пороков сердца у новорождённых.
Что такое ДМЖП у новорождённого и как он возникает?
Нужно понимать что эта врождённая патология развития сердца, заключается в сообщении между правым и левым желудочком Разность давления в желудочках кардинально разная, в левом более мощное, а в правом слабее и тоньше. Аномалия приводит к тому что кровь, перетекает из левой в правую тем самым нарушая межжелудочковый баланс.
Степень тяжести патологии обычно определятся размером дефекта, а также его месторасположением. Единичные и мелкие разрыва редко диагностируются, и исчезают в первые дни после рождения малыша. Это связано с началом активной работы сердца. При наличии более крупных рубцов и разрывов, может наблюдаться постоянный впрыск крови в правый желудочек, уменьшается общий объем крови, а также растягивается и увеличивается в объёме правый желудочек. В результате этого, у малыша начинаются проблемы с дыханием, перебои в работе сердца.
Чаще всего аномалия диагностируется в первую неделю после рождения. При обнаружении ДМЖП новорождённого сразу готовят к оперативному хирургическому вмешательству. Диагноз требует постоянного наблюдения специалистов. Однако ДМЖП не всегда удаётся диагностировать сразу, т. к. патология сразу не проявляется, а также из-за халатности медперсонала может быть диагностирована не сразу. Поэтому молодым маме и папе важно знать симптоматику самого распространённого и опасного порока сердечно сосудистой системы у новорождённых.
Причины возникновения патологии
Дефект межжелудочковой перегородки или дмжп у плода – очень опасная аномалия, возникает у плода со 2 по 10 неделю внутриутробного развития. Первый триместр беременности самый опасный для плода, если в это время беременная мама подвергнется негативному воздействию внешних или внутренних факторов, у плода возникает риск развития заболеваний сердечно сосудистой системы.
К причинам заболевания относят:
 Наследственность — риск дмжп у плода возрастает во много раз, если среди родственников были люди с болезнями пороками сердца.
Наследственность — риск дмжп у плода возрастает во много раз, если среди родственников были люди с болезнями пороками сердца.- перенесённые мамой во время беременности вирусные инфекции, в числе самых опасных значатся краснуха, герпес, корь и герпес.
- Приём мамой во время беременности антибиотиков разного спектра действия, а также химических лекарственных препаратов, т. к. большинство аптечных лекарственных препаратов имеют ярко выраженные эмбриотоксичные свойств и их бесконтрольное употребление вовремя беременности приводит к развитию патологий сердечно-сосудистой системы у плода. Антибиотики, антиэпилептические средства, а также гормональные препараты считаются самыми опасными для плода.
- Употребление наркотиков, алкоголя и курение во время беременности – доказано, что.употребление беременной женщиной алкоголя в 3 раза увеличивает опасность рождения ребёнка с пороками сердечно-сосудистой системы.
- заболевания соматического характера у беременной – водянка, тиреотоксикоз, сахарный диабет.
Клинические проявления ДМЖП
Напрямую зависит от расположения и размера появление первых симптомов ДМЖП у новорожденного. При маленьких дефектах мембранной части перегородки и сопутствующих тканей, патология обычно протекает бессимптомно. Впервые может проявиться и начать беспокоить во время ускоренного роста ребёнка в 1.5–2 года. Крупные же дефекты чаще диагностируют ещё во время исследований внутриутробного развития плода в роддоме.
Самыми опасными являются большие отверстия, который расположенные в нижней части межжелудочковой перегородки и сопутствующих тканях. Крупные дефекты в первые дни также себя не проявляют клинически, однако, со временем у малыша начали появляются первые признаки дыхательной и сердечной недостаточности.
Сейчас часто здоровье зависит от знания симптоматики и внимательности молодых родителей. Родители должны своевременно заподозрить заболевание, а после обнаружения обязательно обратиться к врачу.
- Кожные покровы у малыша очень бледные и приобретают голубоватый оттенок при плаче или напряжении, а также у малыша синеют губы и носогубный треугольник. Становятся кисти рук и стопы.
- Утомляется ребёнок очень быстро, плохо ест, отказывается от груди и медленно набирает в весе.
- возникновение одышки, обычно при плаче и движениях;
- Новорожденный спит помногу , мало двигается и начинает отставать в нервно-психическом развитии;
- Новорожденный часто болеет простудой или ОРЗ, а также встречается плохо поддающаяся лечению пневмония.
- Если мама замечает появление подобных признаков у малыша следует провести подробное обследование.
Для диагностики ДМЖП у новорождённых проводят общий осмотр и аускультацию малыша. Далее, проводится ЭКГ, рентгенография грудной клетки, а также УЗИ сердца с допплерометрией. После всех процедур проводят катетеризацию сосудов сердца. На основе этих анализов и процедур ставится диагноз.
Лечение и прогноз при дефекте, ровно как и обнаружение напрямую зависит от расположения и размера дефекта. Мелкие дефекты как уже упоминалось часто закрываются без врачебного вмешательства. Если этого не случилось, врачам следует внимательно наблюдать за состоянием малыша. Если признаки лёгочной гипертензии отсутствуют и не наблюдается симптомов сердечной недостаточности то врачи рекомендуют провести только медикаментозное лечение.
Крупные же дефекты, при которых опционально происходит сброс крови в правый желудочный – это первый признак надобности хирургического вмешательства. Коррекция дефекта проводится путём сшивания отверстия. Также, существует операция пластики отверстия.
Лечение
Чтобы отток крови из лёгких можно было нормализовать, специалисты прописываю медикаментозное лечение при дефекте межжелудочковой перегородки у новорождённых.
Прописываются мочегонные аптечные препараты: Фуросемид.
Мочегонное уменьшить объем крови в сосудах, тем самым уменьшая давления и отёк лёгких. Детям препарат прописывают для приёма 1 раз в день, до обеда, из расчёта 2–5 мг/кг.
Кардиометаболические препарат: Фосфиден, Кокарбоксилаз, Кардинат
Питание сердечной мышцы улучшается с помощью препаратов, кислородное голодание проходит. Препарат прописывают для приёма 1 раз в день, после еды. Препараты растворять в подслаженой воде. Курс длится обычно от трёх недель до трехмесяцев.
Гликозиды сердечного спектра: Строфинтин, Дигоксан
Сердце малыша имеет более мощные сокращения, что приводит к более эффективному перекачиванию крови по сосудам. Новорождённым назначают раствор 0,05% строфантина расчёта 0,01 мг/кг веса, а дигоксин 0,03 мг/кг.
Снятие лёгочного и бронхиального спазма: Эуфиллин
При отёке лёгких и бронхиальном спазме, или когда трудности с дыхание у малыша, прописывают 2% раствор эуфиллина. Препарат вводят внутривенно в расчёте по 1 мл на год жизни.
Последствия ДМПЖ
Небольшие рубцы не влияют на состояние малыша и не мешаю нормальному развитию, а также полноценной жизни крохи. Дефекты больших размеров деформированными краями возникает риск развития многих заболеваний, в том числе хронических:
- отставания в росте и психофизическом развитии малыша по сравнению со сверстниками;
- хроническая патология сердечно-сосудистой системы, а также лёгочной недостаточности;
- нарушение работы клапанной системы сердца;
- хронический эндокардит;
- развитие синдрома Эйзенменгера, хроническая лёгочная гипертензия;
- необратимые изменения строения лёгких;
- увеличивается риск развития инфаркта и инсульта.
Следует помнить про дмжп у плода – очень страшная и серьёзная патология и что прогноз заболевания напрямую зависит от заботы и внимания молодых родителей. Малыш с заболеванием ДМПЖ требует специального ухода, строгого соблюдения особого режима, специализированной диеты, лечебной гимнастики и так далее.
При появлении первых подозрений дефект межжелудочковой перегородки у новорождённого срочно следует обратиться за консультацией к педиатру, потому что высококвалифицированный специалист сможет правильно и своевременно оценить состояние ребёнка. Специалист должен назначить необходимое лечение в зависимости от тяжести заболевания – медикаментозное или оперативное.
Следует отметить грустные факты. Смертность в первый год жизни среди детей, страдающих ДМЖП с большими дефектам, достигает более 50%. Около 27 лет составляет средня продолжительность больных с этой патологией.
Когда состояние малыша позволяет провести оперативное вмешательство, врачи советуют не откладывать процедуру. Хотя специалисты считают что возраст между 1 и 2,5 годами самый походящий. В этот период ребёнок уже окреп и легче перенесёт процедуру, а также малышу будет легче забыть операцию. В таком случае психологическую травму ребёнок не испытает.
Показания для оперативного вмешательства.
Наличие крупного отверстия.
Кровь забрасывается из левого в правый желудочек.
Увеличение или отёк правого желудочка или предсердия.
Противопоказания к оперативному вмешательству.
Необратимые изменения в лёгочных сосудах лёгких.
Сепсис — Внутреннее заражение крови.
Оперативное вмешательство.
Операция проводится в два этапа. Детский хирург с помощью специальной тесьмы или толстой шелковой нити перевязывает несущую кровь от сердца к лёгким артерия, чтобы в лёгкие кровь временно не поступала. Эта процедура является подготовительным этапом перед операцией полного закрытия дефекта.
Операция в конечном счёте уменьшает впрыск крови в лёгочные отделы, а также снижает давление в левый желудочек. Малышу становится намного легче дышать. Процедура даёт возможность ребёнку чувствовать себя хорошо, следующий этап по устранению дефекта отложен на 6 месяцев.
Недостатки операции
 Малышу ровно как и родителям придётся перенести две операции. Во время операции увеличивается давление в правом желудочек, в результате чего желудочек растягивается и увеличивается в размерах. Перед операцией обязательно состоится беседа с анестезиологом чтобы подобрать анестетик. А также хирург осмотрит малыша и ответят вопросы родителей.
Малышу ровно как и родителям придётся перенести две операции. Во время операции увеличивается давление в правом желудочек, в результате чего желудочек растягивается и увеличивается в размерах. Перед операцией обязательно состоится беседа с анестезиологом чтобы подобрать анестетик. А также хирург осмотрит малыша и ответят вопросы родителей.
Операция проводится под общим наркозом. Анестетик внутривенно вводится в руку, и малыш не почувствует боли во время дальнейших процедур. Специалист должен точно отмерять дозу анестетика, чтобы наркоз не нанёс вреда ребёнку. Хирург делает ровный разрез вдоль грудины малыша, таки образом он получает доступ к сердцу и по инструкции подключит малыша к аппарату искусственного кровообращения.
Далее, следует гипотермия – искусственное снижение температуры тела малыша. Используя специальное медицинское оборудование, температуру крови малыша снижают до 13–15°C. При низкой температуре головной мозг намного легче переносит гипоксию или кислородное голодание.
Хирург будет аккуратно делать разрез в нижней части правого желудочка или выровняет стенки дефекта. Доктор наложит ровный шов, чтобы стянуть края. В случае, когда отверстие большое, врач использует синтетическую заплатку, чтобы закрепить наружную соединительную ткань.
mama.guru
Дефект межжелудочковой перегородки у новорожденных детей и взрослых
Содержание статьи
Типология заболевания
Дефект межжелудочковой перегородки сердца (также именуемый как ДМЖП) — порок сердца врожденного характера. При этом появляется отверстие в перегородке,  расположенное между правым и левым желудочком.
расположенное между правым и левым желудочком.
Чаще всего дефект межжелудочковой перегородки сердца появляется совместно с другими тяжелыми пороками, однако может возникать и самостоятельно. Первые клинические проявления заболевания обнаруживает участковый педиатр. Во время планового осмотра специалист прослушивает грудную клетку новорожденного и фиксирует сильные шумы, свидетельствующие о просочении крови, обедненной кислородом, из правого желудочка в левый. Далее обогащенная и обедненная кровь смешиваются, в результате чего организм недополучает кислорода.
Стоит отметить, что сильный шум в сердце хорошо прослушивается при наличии отверстия малого диаметра. Если его размер достигает 3 и более сантиметров, то шум будет практически незаметен, но появятся другие симптомы, позволяющие вовремя принять меры и устранить аномалию.
Исследования доказали, что дефекты межжелудочковой перегородки разделяются на несколько видов. Это обусловлено расположением самого отверстия. Сама перепонка состоит из мышечной и мембранозной ткани, которая и характеризует разновидности порока:
- Мышечный. В данном случае дефект находится посереди мышечной перегородки.
- Фиброзный (мембранозный) фиксируют в верхнем отделе фиброзной мембраны.
- Перимембранозный дефект межжелудочковой перегородки граничит с мышечной и фиброзной тканью, ведь отверстие находится в месте их стыковки.
Также встречается подартериальный тип порока, он отделяет желудочек от аорты, располагаясь под створками аортального или пульмонального клапана.
Любое расположение дефектного отверстия может нести угрозу здоровью ребенка. За весь период медицинской практики встречались такие размеры межжелудочковых дефектов:
- Малые – не превышают 1 см. в диаметре. При этом в правый желудочек просачивается 25% крови.
- Средние – пропускают в правый желудочек около 50% крови, а отверстие диаметром в половину аорты.
- Крупные – их размеры могут превышать диаметр аорты. При этом разница между сердечными желудочками не наблюдается, ведь перемешивается вся кровь, поступающая в сердце.
При любом дефекте существует вероятность инфекционного заражения сердца. Поэтому даже перед незначительной операцией (например, у стоматолога), потребуется посоветоваться с кардиологом и принять антибиотики.
Причины возникновения
Конкретных причин, способных спровоцировать дефект межжелудочковой перегородки у детей, не существует. Установлено, что дефектная перегородка возникает в результате неверного формирования сердца плода (в 1 триместре беременности).
Мышечный дефект межжелудочковой перегородки у новорожденного может появиться, если будущие родители находятся в группе риска. В нее попадают по следующим причинам:
- Генетическая предрасположенность. Если у кого-то из будущих родителей или их близких родственников имеются дефекты межжелудочковой перегородки, то у плода есть вероятность приобретения данного заболевания, составляющая 50%.
- Если во время беременности женщина переболела краснухой или другими инфекционными заболеваниями. При этом может появиться не только дефект
 перегородки между сердечными желудочками, но и другие серьезные патологии сердца.
перегородки между сердечными желудочками, но и другие серьезные патологии сердца. - Если при вынашивании женщина злоупотребляла алкоголем или курила.
- Если беременная была вынуждена прибегать к неотложной медикаментозной терапии, принимала медикаменты. Данные действия легко могут повлиять на развитие сердца плода, ведь большинство из существующих препаратов категорически противопоказаны в период ожидания малыша.
- При неправильной методике лечения сахарного диабета у беременной. Повышенный уровень сахара в кровяной плазме провоцирует гипергликемию плода, в результате чего может появиться мышечный дефект межжелудочковой перегородки у новорожденного. То же самое касается лечения сердечной недостаточности у будущей мамы.
Также на здоровье плода могут повлиять:
- Возрастные изменения беременной (относится к женщинам после 40 лет).
- Радиационное воздействие на организм.
- Генетические мутации плода.
- Авитаминоз при беременности или недостаток питательных веществ.
Чтобы снизить риск возникновения внутриутробных нарушений, требуется серьезно подойти к образу жизни во время беременности: отказаться от вредных привычек и беречь свое здоровье, принимать приписанные врачом витамины. Лучше всего пройти обследование обоим партнерам еще до зачатия. Это позволит вовремя выявить патологии, инфекции, другие факторы, способные повлиять на внутриутробное развитие плода.
Симптомы
Дефект межжелудочковой перегородки у детей сопровождается нарушением сердечного ритма, в результате чего могут образовываться тромбы, поступающие по сосудистой системе в легкие или головной мозг. Своевременное обнаружение данного отклонения позволяет избежать осложнений.
При выявлении малых дефектных отверстий, размером до 10 мм, учитываются и размеры аорты. Если мышечный дефект межжелудочковой перегородки у новорожденного составляет менее 1/3 части левого желудочка, то появляются незначительные симптомы.
У доношенных детей с нормальным весом с первого дня после рождения прослушивается сильный шум в сердце (со стороны грудной клетки и спины). Иногда можно почувствовать дрожание грудной клетки, если положить руку ребенку на грудь. Это свидетельствует о просочении крови сквозь отверстие узкого диаметра.
У детей школьного и дошкольного возраста, имеющих малые дефекты межжелудочковой перегородки, внутрисердечные шумы исчезают практически полностью. Это обусловлено сжатием межжелудочкового просвета мышечной тканью сердца.
Дефект перегородки между желудочками (сердца) средней степени тяжести – отверстие 10-20 мм. К тяжелому пороку относят дефект, размером превышающий 20 мм. Первым признаком болезни является гипертрофия, характеризующаяся недостатком телесной массы. В дальнейшем ребенок будет медленно набирать вес, приходя к дистрофии.
При обнаружении злокачественного дефекта междужелудочковой перегородки, появляются такие симптомы, свидетельствующие о необходимости неотложного обращения к специалисту:
- Ребенок часто отрывается от груди из-за того, что испытывает трудности при сосании. В результате этого малыш не наедается и теряет вес.
- Появляется потливость ладоней и одышка.
- Кожный покров становится бледным, вокруг рта появляется синюшность. Во время плача она становится более выраженной.
Если игнорировать сердечный порок, то в результате недостаточного кровообращения патология может закончится фатально.
При стабильном течении болезни ребенок будет регулярно болеть бронхо-легочными заболеваниями, спровоцированными перегрузкой круга кровообращения легких. Со временем инфекции приведут к ухудшению состояния больного.
Если дефектную межжелудочковую перегородку диагностировали в 3-4 года (на средней или тяжелой стадии), малыш будет жаловаться на:
- Перебойную работу сердца.
- Сердечные боли, потери сознания.
- Одышку в состоянии покоя (лежа).
- Кровотечения из носовой полости.
- Синюшность около рта, которая станет постоянной, ярковыраженной.
- Серьезные потери в весе и отсталость в росте.
- Хронический кашель.
Врач при помощи фонендоскопа выслушивает шум, характерный дефектной перегородке и влажные хрипы в легочной системе. При пальпации обнаружит увеличенную печень.
Подтверждены сведения, что данному состоянию характерны отеки конечностей, однако у детей они не проявляются.
Характеристика дефекта у взрослых
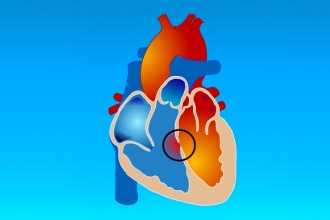 Ранее не существовало столь эффективных методик исследования пороков и их лечения. В результате многие дети погибали, не достигнув зрелого возраста, но есть и те, которые перенесли заболевание и адаптировались к нему. Чаще всего дефект перегородки между сердечными желудочками у взрослых выявляют в результате нарушений функциональности сосудисто-сердечной системы: недостаточности сердца, аритмии, болевых ощущений в грудной клетке, сопровождающихся влажным кашлем.
Ранее не существовало столь эффективных методик исследования пороков и их лечения. В результате многие дети погибали, не достигнув зрелого возраста, но есть и те, которые перенесли заболевание и адаптировались к нему. Чаще всего дефект перегородки между сердечными желудочками у взрослых выявляют в результате нарушений функциональности сосудисто-сердечной системы: недостаточности сердца, аритмии, болевых ощущений в грудной клетке, сопровождающихся влажным кашлем.
В некоторых случаях дефектную перегородку обнаруживают у женщин во время беременности. Тогда требуется неотложная диагностика и уточнение диаметра порока. При выявлении малого дефекта не требуется прерывание беременности или проведение кесарево сечения, ведь женщина может самостоятельно родить, и это не скажется на ее самочувствии.
При тяжелых пороках, обнаруженных во время беременности, у женщины возникают проблемы в виде сбоя ритмичности сердца, его недостаточности, одышки, отечности конечностей. Эти отклонения могут спровоцировать рождение ребенка с сердечными патологиями, поэтому некоторым женщинам роды противопоказаны.
Лечение
Специфика лечения дефектной перегородки заключается в заращивании отверстия. Прежде чем назначать оптимальную терапию, врачи тщательно исследуют сердце, выяснят точные размеры отверстия, их количество (в межжелудочковой перегородке могут образовываться сразу 2-3).
Если обнаруженные дефекты имеют малые размеры, жалоб со стороны больного не поступает, его состояние стабильно, то есть шанс, что спустя несколько лет ребенок полностью выздоровеет, без применения радикальных лечебных методов. Однако это возможно при условии, что ребенок не будет болеть инфекционными заболеваниями, испытывать стрессы или перегрузки.
Медикаментозная терапия
К сожалению, медикаментов, способствующих заращению отверстия в перегородке, не существует, поэтому лекарственные препараты назначаются для общего поддержания сердца и сосудов больного.
- «Анаприлин», «Дигоксин», «Индерал» применяют для восстановления сердечного ритма, подачи энергии в сердечную мышцу и снижения кислородного дефицита.
- «Варфарин» или «Аспирин» назначают для снижения тромбообразования.
- Витаминные комплексы, «Инозин», «Оротат калия», «Фолиевую кислоту», применяют для подпитки миокарда.
- «Каптоприл» назначают при нестабильном внутрисосудистом давлении.
Данные медикаменты являются очень серьезными, особенно для лечения детей. Также важны дозировки. Например, «Каптоприл» отпускают в аптеках в дозировке только для взрослых. Такое количество лекарственного средства может навредить ребенку. Назначая препарат, врач пишет рецепт, в котором указана необходимая доза, отталкиваясь от возраста, веса больного, обнаруженных отклонений. Тогда его можно купить уже готовым, расфасованным для разового употребления. Для новорожденных «Каптоприл» фасуют в виде порошка.
То же самое касается и других медикаментов, поэтому самостоятельно подбирать препараты для лечения, рассчитывать дозировки и давать их детям категорически противопоказано.
Современные методики
В качестве основного метода лечения дефектной перегородки, используют оперативное вмешательство. Опытные врачи рекомендуют провести операцию на сердце как можно быстрее, чтобы предупредить развитие осложнений. Вместе с ребенком растут и внутренние органы. Из-за этого аномалия может  увеличиваться в размерах, приводя к летальному исходу.
увеличиваться в размерах, приводя к летальному исходу.
Оперативное вмешательство представляет собой устранение дефекта путем его зашивания (эта терапия уместна при небольшом диаметре). Процедуру проводят в условиях искусственного кровообращения. Ребенка подключают к специальному аппарату, разрезают грудную клетку и останавливают работу сердца (на время операции).
При более крупном дефекте ставят заплатку. Такой способ устранения отверстия в сердце может протекать более травматично, ведь не всегда врачам удается беспрепятственно поместить искусственный имплантат в нужное место. Тогда выполняется вскрытие правого желудочка.
Сравнительно недавно появился эндоваскулярный способ устранения дефекта междужелудочковой перегородки. При этом не требуется разрезать грудную клетку. Операцию выполняют, прокалывая бедренную артерию или вену, а затем вводят специальное устройство — окклюдер, с помощью тонких катетеров. Далее кровеносная система самостоятельно доставляет устройство к сердцу, и закрывается дефект.
По окончанию любой вышеописанной операции отверстие, пропускающее обедненную кровь, устраняется, а кровоток нормализуется. Однако если оперативное вмешательство было выполнено не вовремя, то из-за адаптации сердечно-сосудистой системы к сложившимся обстоятельствам врачам не удается полностью нормализовать внутрисосудистый кровоток.
Следовательно, дефект перегородки, расположенной между желудочками, опасен лишь в запущенных случаях. Современная медицина имеет нужное оборудование, квалификацию, позволяющую избавлять от заболеваний и предупреждать осложнения, которые могут спровоцировать фатальные последствия. По окончанию лечения рекомендуется 1 раз в год показывать ребенка врачу-кардиологу, чтобы оценить текущее состояние его сердца. При благоприятном прогнозе лечащего врача, уже через 4-5 лет после операции малыш будет абсолютно здоровым.
cardiograf.com
Дефект межжелудочковой перегородки у новорожденных: причины, проявления, последствия
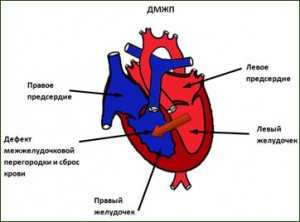 Здоровье будущего ребенка, конечно, в большой степени зависит от состояния здоровья его родителей и от того, как протекала беременность, но даже самые благоприятные условия зачатия и вынашивания не гарантируют рождение абсолютно здорового малыша. Так риск развития дефекта межжелудочковой перегородки, самого частого из врожденных пороков сердца, возникает у каждого 3-6 новорожденного из 1000.
Здоровье будущего ребенка, конечно, в большой степени зависит от состояния здоровья его родителей и от того, как протекала беременность, но даже самые благоприятные условия зачатия и вынашивания не гарантируют рождение абсолютно здорового малыша. Так риск развития дефекта межжелудочковой перегородки, самого частого из врожденных пороков сердца, возникает у каждого 3-6 новорожденного из 1000.
Что такое дефект межжелудочковой перегородки и почему он возникает
Дефект межжелудочковой перегородки у новорожденных – это врожденная аномалия развития сердца, при которой левый и правый желудочки сообщаются. Из-за разности давления между левым – более мощным и правым желудочком – более тонким, часть крови из левой половины сердца перетекает в правую. Степень тяжести нарушения сердечно сосудистой деятельности зависит от размера и места расположения дефекта. Мелкие единичные разрывы в мышечной части желудочков часто даже не диагностируются и самостоятельно исчезают к первому дню рождения ребенка. При более крупных нарушениях наблюдается постоянный сброс крови в правый желудочек, это приводит к уменьшению общего объема крови, растяжению и увеличению объема правого желудочка и появлению у новорожденного проблем с дыханием и к перебоям в работе сердца. Большинство таких пороков диагностируется в первые дни после рождения, после чего новорожденного готовят к оперативному вмешательству или наблюдают за его состоянием. Но иногда ДМЖП – дефект межжелудочковой перегородки, сразу не проявляется или может быть вовремя не диагностирован из-за не слишком тщательного медицинского осмотра. Поэтому родителям всех детей первого года жизни важно знать основные симптомы этого самого распространенного порока развития сердечно сосудистой системы.
Причины развития ДМЖП
Дефект межжелудочковой перегородки – аномалия, которая может возникнуть во время внутриутробного развития плода примерно с 3 по 10 неделю развития. Если в это время беременная женщина подвергнется воздействию внешних или внутренних неблагоприятных факторов возникает риск развития пороков сердечно сосудистой и других систем.
К факторам риска относят:
- наследственную предрасположенность – риск рождения ребенка с ДМПЖ возрастает в несколько раз, если среди ближайших родственников есть люди с пороками сердца и других внутренних органов;
- вирусные инфекции, перенесенные беременной в это время – особенно опасными считаются корь, краснуха, грипп и герпес;
- прием антибиотиков и других лекарственных препаратов – многие лекарственные препараты обладают эмбриотоксичным действием и их бесконтрольный прием во время беременности может привести к развитию пороков у плода. Самыми опасными считаются антибиотики, противоэпилептические средства, успокоительные и гормональные препараты;
- употребление матерью алкоголя и курение – доказано, что регулярное употребление беременной женщиной алкоголя даже в самых минимальных дозах и курение в первые месяцы беременности повышают риск рождения ребенка с пороками развития более чем в 3 раза;
- соматические заболевания беременной – сахарный диабет, тиреотоксикоз, заболевания сердечно сосудистой системы и другие патологии увеличивают риск рождения нездорового малыша;
- другие неблагоприятные факторы – к рождению ребенка с пороками развития может привести множество других факторов: нехватка витаминов и питательных веществ в рационе беременной, частые стрессы и переутомление, работа на вредных производствах и так далее.
Клинические проявления ДМЖП
Время появления первых симптомов ДМЖП зависит от размера и месторасположения дефекта. При мелких дефектах, расположенных в верхней, мембранозной части перегородки, заболевание может протекать бессимптомно или впервые проявиться во время усиленного роста ребенка в 1-2 года. Более крупные дефекты чаще всего диагностируют еще во время внутриутробного развития или в роддоме. Гораздо опаснее небольшие отверстия, расположенные в нижней мышечной части межжелудочковой перегородки. Такие дефекты могут никак не проявлять себя клинически в первые дни, но постепенно у ребенка появляются признаки дыхательной и сердечной недостаточности и здесь очень многое зависит от внимательности и информированности родителей, которые должны вовремя заподозрить заболевание.
Родители должны обязательно обратить внимание и обратиться к врачу, если:
- у ребенка кожные покровы бледные и приобретают синюшный оттенок при крике, плаче, напряжении – у новорожденных могут синеть губы, носогубный треугольник, кисти рук и стопы;
- ребенок быстро утомляется при сосании груди, плохо ест и плохо набирает в весе;
- при плаче, движении у ребенка возникает одышка;
- грудной ребенок в 2-3 месяца и старше много спит, мало двигается и отстает в физическом и нервно-психическом развитии;
- грудничок часто болеет простудными заболеваниями, у него развиваются пневмонии, плохо поддающиеся лечению.
При появлении одного или нескольких подобных признаков обязательно необходимо провести подробное обследование ребенка.
Для диагностики ДМЖП проводят общий осмотр и аускультацию ребенка, а также проводят рентгенографию грудной клетки, ЭКГ, УЗИ сердца с допллерометрией, а также по показаниям катетеризацию сосудов сердца для проведения рентгеноконтрастного исследования и измерения давления в камерах сердца и МРТ сердца.
Лечение и последствие ДМЖП
Лечение и прогноз при дефекте межжелудочковой перегородки зависит от размера и места расположения дефекта. Мелкие дефекты в мышечной части перегородки часто закрываются безо всякого врачебного вмешательства в первые годы жизни ребенка. Если же это не произошло, врачи внимательно наблюдают за состоянием грудничка и при отсутствии признаков легочной гипертензии и сердечной недостаточности проводят только медикаментозное лечение.
Крупные дефекты межжелудочковой перегородки, при которых происходит постоянный сброс крови в правые отделы сердца – это показание к проведению оперативного вмешательства. В зависимости от тяжести состояния ребенка и степени тяжести сердечной недостаточности операцию проводят сразу же после рождения малыша или по достижению им 1-2 лет.
Оперативную коррекцию данного дефекта проводят путем ушивания небольших отверстий либо с помощью пластики отверстия.
Последствия ДМПЖ
Небольшие дефекты межжелудочковой перегородки не мешают нормальному развитию и полноценной дальнейшей жизни ребенка. Если же дефект средних и больших размеров возникает риск развития следующих осложнений:
- отставания в росте и развитии ребенка;
- формирование сердечной или легочной недостаточности;
- нарушение клапанного аппарат сердца;
- развитие эндокардита;
- синдром Эйзенменгера – при этом заболевании постоянная легочная гипертензия приводит к развитию необратимых изменений в легких;
- увеличивает в несколько раз риск развития инсульта.
Дефект межжелудочковой перегородки – это серьезное заболевание, дальнейшим прогноз при котором во многом зависит от внимания и заботы родителей. Ребенок с ДМПЖ требует особого ухода, соблюдения специального режима, диеты и так далее. При появлении малейших подозрений на ДМЖП необходимо как можно скорее обратиться за консультацией к врачу, так как только квалифицированный специалист сможет правильно оценить состояние ребенка и назначить соответствующее лечение – медикаментозное или оперативное. К сожалению, до сих пор смертность среди детей с большими дефектами межжелудочковой перегородки достигает почти 50% в первый год жизни. А средняя продолжительность больных с такими дефектами без оперативного вмешательства составляет около 27 лет.
onwomen.ru
Отверстие между желудочками сердца у новорожденных
Особенности проявления, факторы возникновения и методы лечения экстрасистолии
Многие годы пытаетесь вылечить ГИПЕРТОНИЮ?
Глава Института лечения: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…Читать далее »
Одно из самых распространенных аритмий, экстрасистолия, характеризуется возникновением внеочередного сокращения сердечной мышцы. Иногда наблюдается наличие сразу нескольких сокращений.
Общая информация
Одним из основных факторов, провоцирующих развитие этого сердечного недуга, является злоупотребление кофеином, никотином или алкоголем. Также в группе риска находятся лица с уже диагностированными или скрытыми сердечными патологиями. Во втором случае риска развития экстрасистолии очень высок.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения ГИПЕРТОНИИ наши читатели успешно используют Норматен. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Появление этого недуга объясняется образованием эктопических очагов, которые характеризуются высокой активностью. «Рождаемые» внутри этих очагов специфические импульсы распространяются вдоль сердечной мышцы. Таким образом, провоцируются внеочередные сокращения сердца.
Также существует понятие о суправентрикулярной экстрасистолии. Это состояние характеризуется возникновением внеочередных импульсов в эктопических очагах, локализованных в верхних сердечных отделах. Также импульсы могут локализоваться в перегородке между предсердиями и желудочками. На этом фоне возникают неполноценные дополнительные сердечные сокращения.
На ЭКГ главным признаком этого недуга следует считать внеочередное появление комплекса QRST, который также обозначается P-зубцом. Это приводит к существенному уменьшению интервала сцепления.
Причины возникновения недуга
Частая желудочковая экстрасистолия чаще всего бывает идиопатической. Она возникает «на ровном месте».
Нередко именно эта форма недуга появляется у абсолютно здоровых людей вне зависимости от их возраста.
Также медики выделяют следующие причины развития этого заболевания:
- Сердечные факторы (часто недуг развивается на фоне ишемии или инфаркта миокарда).
- Эндокринные факторы (провоцирующим фактором может выступать сахарный диабет).
- Воздействие токсинов.
- Длительное употребление некоторых сердечных препаратов.
- Вегетативные нарушения.
- Электролитное нарушение.
- Кислородное голодание.
Предсердная экстрасистолия нередко развивается на фоне прогрессирования ишемической болезни.
Как проявляется патология
При суправентрикулярной экстрасистолии у больного практически не возникает никаких специфических жалоб. В редких случаях наблюдаются следующие симптомы:
- одышка;
- перебои в функционировании сердца;
- слабость.
 Для предсердной экстрасистолии характерно наличие перебоев в функционировании сердца. За остановкой следует сильный удар, потому опять наступает очередь остановки. На этом фоне нервная система возбуждается, человек ощущает сильный страх смерти.
Для предсердной экстрасистолии характерно наличие перебоев в функционировании сердца. За остановкой следует сильный удар, потому опять наступает очередь остановки. На этом фоне нервная система возбуждается, человек ощущает сильный страх смерти.
К доктору нужно обращаться сразу после появления одышки и «пелены» перед глазами.
Детский фактор
Нередко экстрасистолия диагностируется у детей. Если недуг поражает маленького ребенка, то родители обязаны как модно скорее позаботиться о лечении. В противном случае могут появиться опасными последствия.
Наиболее серьезным последствием медики считают существенное видоизменение насосной функции органа. На этом фоне нередко развивается выраженная сердечная недостаточность.
Еще одним серьезным последствием является развитие мерцательной аритмии. Немного реже у маленьких детей развивается синусовая брадикардия. На этом фоне наступает остановка сердца.
Большая часть вариантов этого недуга не требует врачебного вмешательства. Обращаться к доктору нужно только при наличии прогностически неблагоприятных вариантов.
В первую очередь это касается повторяющихся экстраситолий. Также родители обязаны обратиться к доктору при наличии нескольких патологических очагов. Следует бить в набат и при выявлении на ЭКГ ярко выраженных сердечных рубцов.
Обычно лечение предполагает назначение антиаритмических лекарственных средств. Также терапия экстрасистолии у маленьких детей предполагает:
- Нормализацию режима (есть, ложиться спать и просыпаться ребенок должен в одно и то же время).
- Наличие умеренной физической активности.
- Обязательные прогулки (в зависимости от погодных условий, они могут быть как короткими, так и продолжительными).
- Обогащение рациона.
- Прием поливитаминных комплексов.
При наличии экстрасистолии у детей специалист обычно назначает прием седативных препаратов на основе пустырника или валерианы. Также больному ребенку обязательно назначаются препараты кальция и магния.
Если состояние больного ухудшается, то доктор принимает решение относительно продления курса антиаритмической терапии.
У детей это патологическое состояние часто рецидивирует.
Для купирования этой ситуации родители обязаны регулярно наблюдать своего ребенка у кардиолога. Проходить ЭКГ нужно не реже, чем раз в полгода.
Будущим мамам на заметку
Сегодня выявить наличие опасного заболевания при беременности можно даже на самой ранней стадии. Обычно если доктор подозревает наличие у своей подопечной сердечного недуга, он назначает исследования частоты сокращений сердца и у нее, и у будущего ребенка.
Важно понимать, что лечить этот недуг у будущих мам достаточно непросто. Антиаритмические медикаменты назначаются женщине нечасто, поскольку их прием может негативно сказаться на здоровье плода. В большинстве случаев такие лекарственные препараты выписываются будущим мамам при риске прогрессирования желудочковой аритмии. Врач назначает прием блокаторов или калиевых препаратов.
Также женщина, вынашивающая плод, может использовать в лечении недуга некоторые «бабушкины» средства. Замечательным эффектом обладает отвар валерианового корня. Принимать его нужно регулярно, по 1 стол.ложке перед вкушением пищи.
В течение 2 месяцев можно принимать отвар на основе мелиссы.
Победить заболевание женщина, вынашивающая плод, может, придерживаясь следующих рекомендаций:
- кардинально изменить образ жизни, отказаться от употребления никотина и алкоголя;
- контролировать свое эмоциональное состояние;
- больше времени проводить на свежем воздухе;
- правильно питаться.
Относительно физической активности будущая мама должна проконсультироваться со своим доктором. Обычно умеренные физические нагрузки приносят только пользу. Об интенсивных тренировках следует на время забыть.
Диетические рекомендации
Человек, находящийся в группе риска развития экстрасистолии, обязан тщательно следить за своим рационом. В меню больного обязательно должны содержаться продукты, имеющие в своем составе калий. Огромной пользой обладает хурма. Также следует как можно чаще употреблять различные крупы.
Особое внимание нужно уделять чечевице и рису. Если нет аллергической реакции, то можно кушать цитрусовые.
Каким должно быть артериальное давление у детей разного возраста
Перепады артериального давления (АД) у взрослых никого не удивляют, подобные проблемы у детей волнуют всех. Тем более, что отклонения от нормы бывают не только у подростков, но и у грудничков. Молодой организм имеет эластичные стенки сосудов, потому и кровяное давление у младенцев ниже. У новорожденного систолическое давление – около 75 мм рт.ст. С ростом малыша оно постепенно увеличивается.
Возраст ребенка определяет степень эластичности сосудистой стенки, ширину просвета артерий и вен, общую площадь капиллярной сети, от которых зависит норма артериального давления у детей.
Медицинская практика отмечает существенный перепад АД у младенцев до года. Каждый месяц у малышей оно растет на 1 мм рт. ст.
С года до 6 лет, давление повышается мало. Где-то к пяти годам его показатели выравниваются для обоих полов, в дальнейшем у мальчиков наблюдают АД чуть выше, чем у девочек. С 6 лет и до подросткового возраста систолическое АД снова растет: у мальчиков – на 2 мм. рт. ст., у девочек – на 1 мм рт. ст. Если ребенок жалуется на слабость, повышенную утомляемость, не спешите давать ему таблетку от головной боли. Измерьте для начала давление.
Артериальное давление – общее понятие
Система кровотока в организме – это сердце и сосуды. Они заполнены кровью, обеспечивающей питательными веществами и кислородом органы и ткани. Главная роль в этой системе отведена сердцу – природному насосу, перекачивающему кровь. При сокращении оно выбрасывает кровь в артерии. Давление крови в них называют артериальным.
Под АД медики понимают силу, с которой кровь воздействует на сосуды. Чем больше их Ø, тем выше АД. Проталкивая порциями кровь в кровеносную систему, сердце и создает соответствующий напор. Нормальное давление важно для обменных процессов, так как с кровью транспортируются к органам все питательные вещества, выводятся шлаки, токсины.
Способы контроля давления
Используют прямой и непрямой способы контроля АД. Инвазивный способ, необходим при оперативном вмешательстве, когда в артерию вводится зонд и датчик. Неинвазивные способы – это компрессионные варианты:
- Пальпаторный – самый сложный метод, требующий определенных навыков. Прижимая пальцами артерию, важно поймать в области, которая находится ниже сдавливаемого участка, момент максимального и минимального пульса.
- Аускультативный метод хирурга Короткова – эталонный с 1905 года и по сегодняшний день прием. Он предусматривает применение тонометра, манометра и стетоскопа.
- Осциллометрический способ лежит в основе принципа работы большинства автоматических тонометров. Он дает возможность проверить АД на плече, колене, запястье.
- Допплерография определяет с помощью ультразвука лишь систолическое АД. Используют ее чаще для новорожденных и грудничков.
Современные тонометры позволяют измерять давление детям в домашних условиях без специальной медицинской подготовки. И все же элементарные правила измерения АД детям надо знать.
Как правильно измерять АД у детей
Лучше всего измерять ребенку АД утром. Важно, чтобы он был в спокойном состоянии, перед процедурой у него не должно быть никаких нагрузок. Измерять лучше спустя час после еды или прогулки, если малыш не замерз. Стоит перед процедурой сводить его и в туалет.
Если измерения проводят впервые, надо проверить две руки, чтобы впоследствии проводить измерения там, где результат был выше. Измерение АД у детей имеет свои особенности. Детям до 2-х лет обычно меряют давление в положении лежа. Малыш постарше может сидеть. Рука, приготовленная для измерений, не висит, а лежит на приставном столике параллельно туловищу ладошкой вверх. Ножки также должны быть на подставке, если стул не по росту. Обязательное условие – угол между плечом и кистью должен быть прямой (около 90º).
Особенности техники измерений подробно описаны в инструкции к тонометру и заключаются, в основном, в подборе точной манжетки. Если пользоваться манжетами для взрослых, результат будет неточный. Особенно это касается малышей раннего возраста. Правильные результаты можно получить лишь в том случае, если манжета соответствует ¾ расстояния от локтевого сгиба до подмышки. Одевают ее на предплечье и закрепляют при помощи липучек. Зазор должен быть таким, чтобы между манжетой и кожей проходил палец взрослого. После фиксации манжеты по всем правилам с помощью груши нагнетают воздух. Потом этот воздух спускают, нажимая на клапан.
Для измерения АД используют также фонендоскоп. Его прикладывают к ямке на внутренней стороне локтевого сгиба руки ребенка. После прикладывания фонендоскопа надо постараться отметить начало пульсации после спуска воздуха и последний удар пульса. Первый удар указывает верхний уровень АД, последний – нижний предел.
Чтобы рассчитать норму систолического давления, надо удвоить возраст и к произведению добавить 80. Диастолическое АД должно быть от ½ до ⅔ от значения верхнего АД. Для точных расчетов можно использовать специальную формулу. К примеру, для пятилетнего малыша надо произвести такие расчеты: 5 * 2 + 80 = 90 мм рт. ст. норма нижнего давления определяется как половина или ⅔ от этого параметра – от 45 до 60 мм рт. ст. Нормальное для конкретного ребенка давление будет зависеть не только от возраста, но и от ряда других факторов:
- Комплекции;
- Активности обменных процессов;
- Настроения;
- Переедания;
- Усталости;
- Качества сна;
- Генетической предрасположенности;
- Неблагоприятной погоды.
Норма АД у ребенка и особенности его изменения: таблица
Значения артериального давления у детей – таблица по возрасту:
| Возраст | Артериальное давление, мм рт. ст | |||
| Систолическое | Диастолическое | |||
| минимум | максимум | минимум | максимум | |
| 0-2 недели | 60 | 96 | 40 | 50 |
| 2-4 недели | 80 | 112 | 40 | 74 |
| 2-12 месяцев | 90 | 112 | 50 | 74 |
| 2-3 года | 100 | 112 | 60 | 74 |
| 3-5 лет | 100 | 116 | 60 | 76 |
| 6-9 лет | 100 | 122 | 60 | 78 |
| 10-12 лет | 110 | 126 | 70 | 82 |
| 13-15 лет | 110 | 136 | 70 | 86 |
Таблица с нормой пульса у детей:
| Возраст ребенка | Среднее значение пульса, уд./мин. | Пределы нормы, уд./мин. |
| 0-1 мес. | 140 | 110-170 |
| 1-12 мес. | 130 | 102-162 |
| 1-2 года | 124 | 94-154 |
| 2-4 года | 115 | 90-140 |
| 4-6 лет | 106 | 86-126 |
| 6-8 лет | 98 | 78-118 |
| 8-10 лет | 88 | 68-108 |
| 10-12 лет | 80 | 60-100 |
| 12-15 лет | 75 | 55-95 |
Норма АД: грудничок до года
Эластичное сосудистое русло и густая сетка капилляров – главные предпосылки того, что у младенцев АД намного ниже, чем у их родителей. У новорожденного показатели давления – 60-96/40-50 мм рт. ст. С укреплением тонуса стенок растет и АД, к концу первого года оно колеблется в пределах от 80/40 до 112/74 мм рт. ст., с учетом веса малютки.
Если нет под рукой данных АД у детей (норма – в таблице), для ориентации можно пользоваться расчетами: 76 + 2 n, где n – возраст грудничка в месяцах. Для новорожденных ширина камеры детской манжетки – 3 см, для младенцев постарше – 5 см. Процедуру повторяют 3 раза, ориентируясь на минимальный результат. У младенцев проверяют только систолическое АД, определяя его пальпацией.
Норма АД: малыш 2-3 лет
После года рост АД замедляется. К 2-3 годам средние показатели верхнего давления находятся на уровне100-112 мм рт. ст., нижнего – 60-74 мм рт.ст. АД можно считать выше границ нормы, если тревожный результат сохраняется в течение 3-х недель. Формула для уточнения нормы: систолическое АД – (90 + 2n), диастолическое – (60 + n), где n – количество полных лет.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения ГИПЕРТОНИИ наши читатели успешно используют Норматен. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Норма АД: ребенок 3-5 лет
Изучая параметры таблицы, нетрудно заметить, что с 3-х до 5-ти лет динамика роста АД замедляется. Систолическое АД у таких детей – 100-116 мм рт. ст, диастолическое – 60-76 мм рт. ст. Надо учитывать, что данные тонометра на протяжении дня не совпадают: в светлое время суток они достигают максимума, к ночи падают и после полуночи, до 5 часов, они минимальны.
Норма АД: школьник 6-9 лет
Из табличных данных понятно, что минимальные показатели давления сохраняются на прежних позициях, немного увеличены только самые высокие параметры. Норма возраста – 100-122/60-78 мм рт. ст.
Начало школьной жизни характеризуется отклонениями, так как образ жизни ребенка меняется. После непривычных эмоциональных нагрузок, сокращения физической активности дети жалуются на усталость, головную боль, капризничают. Важно быть внимательным состоянию ребенка в этот период.
Норма АД: подросток 10-12 лет
Начальный период полового созревания характерен изменениями АД. В большей степени это относится к девочкам, опережающим сильный пол в темпах физического развития.
Несмотря на средние значения АД от 110/70 до 126/82 мм рт. ст., медики считают нормой верхний предел – 120 мм. рт. ст. Зависит этот показатель и от типа телосложения: высокие и худощавые астеники обычно имеют более низкое давление по сравнению с ровесниками атлетического типа.
Норма АД у юношей и девушек 12-15 лет
Переходный возраст преподносит подросткам и их родителям немало сюрпризов. Высокие нагрузки в школе, часы, проведенные за компьютером, стрессы, нестабильный гормональный фон могут провоцировать как гипертензию, так и гипотонию.
В норме давление у детей таблица демонстрирует ближе к взрослым значениям: 110-70/136-86 мм рт. ст., так как к 12 годам сосудистая система уже заканчивает свое формирование. При перепадах возможна тахикардия, обмороки, изменение частоты сердечных сокращений, головные боли и головокружения.
С возрастом недомогания обычно проходят, чтобы исключить нежелательные последствия, не лишним будет пройти обследование.
Осложнения перепадов давления у детей
Есть у медиков понятие – органы-мишени. Так называют органы, которые страдают в первую очередь. Обычно возникают проблемы со стороны сердца (ишемическая болезнь, инфаркт миокарда), проблемы центральной нервной системы, мозга (инсульты), поражение органов зрения вплоть до слепоты, почечная недостаточность. Опасность заключается в том, что артериальная гипертензия у детей, как правило бессимптомна.
Ребенок, особенно маленький, на самочувствие не жалуется. Проявляются отдельные признаки, на которые родители обязательно должны обращать внимание. Многие из них сходны с предпосылками гипертонии у взрослых.
- Головная боль;
- Носовые кровотечения;
- Тошнота, рвота;
- Слабость, усталость;
- Неврологические проявления: судороги, парезы, параличи;
- Нарушения зрения;Р
- Изменение походки.
Если ребенок упал в обморок, надо обязательно показать его педиатру. Доктор направит вас к специалисту для дальнейшего обследования.
Артериальная гипертензия имеет наследственную компоненту: если в семье есть гипертоники, АД у ребенка надо периодически контролировать, так как 45-60% из них имеют отягощенную наследственность. Чтобы ребенок стал гипертоником, необходимо воздействие и модифицирующих факторов: стрессы, нездоровое питание, гиподинамия, спортивные перегрузки.
Если у родных встречается вариант гипотонии, то пониженное давление может быть для ребенка индивидуальным вариантом нормы. Пониженное давление может носить адаптивный характер, например, у спортсменов или тех, кто выезжает на высокогорье. Этот вариант скорее исключение, потому что симптомы низкого давления могут говорить и о пороках сердца, миокардитах, эндокринных расстройствах (проблемы щитовидной железы, недостаточность коры надпочечников связаны с низким давлением).
Как нормализовать АД детям
Повышенное АД отмечают у 13% детей. Это связано с неадекватной нагрузкой на сердечную мышцу, высоким тонусом артерий, спазмами сосудов. Различают первичную и вторичную гипертонию. Первая форма обусловлена изменениями гормонального фона, непосильными для детской психики стрессами, недосыпанием, перегрузками за компьютером или в спортивной секции, конфликтами с ровесниками. Кроме внешних причин, есть еще и скрытые факторы: сердечная и почечная недостаточность, проблемы с эндокринной системой.
Вторичную гипертонию провоцируют тяжелые заболевания почек, сердца, эндокринной и нервной системы, интоксикации, травмы головы. В контексте таких расстройств кроются грозные патологии: опухоль гипофиза, сужение почечной артерии, новообразования надпочечников, остеопороз, пороки сердца, энцефалит.
Гипотония у детей бывает физиологическая и патологическая. От низкого давления страдают 10% детей. Физиологические предпосылки могут быть наследственными (конституция тела, генетическая предрасположенность к гипотонии), так и внешними (избыток кислорода, неблагоприятные погодные условия, неадекватные физические нагрузки) причинами. Патологическую гипотензию провоцируют:
- Респираторные инфекции;
- Бронхиты, тонзиллиты с осложнениями;
- Стрессы и расстройства психики;
- Физические перегрузки или их полное отсутствие;
- Авитаминоз, анемия;
- Родовая травма, аллергии;
- Сахарный диабет;
- Проблемы щитовидной железы;
- Сердечная недостаточность.
Чтобы нормализовать АД детям при гипотонии, надо контролировать количество употребляемой жидкости, скорректировать норму соли, можно использовать чай, кофе, эхинацею, китайский лимонник, пантокрин, экстракт элеутерококка. Наладить режим отдыха и учебы.
Нормы АД у детей – понятие относительное. Если ребенок волнуется, тонометр может показывать завышенный результат. В таком случае надо измерить давление еще раз. Объективным будет результат 3-4 измерений с интервалом в 5 минут. Для здорового ребенка нет необходимости в частом измерении АД, но если малыш заболел, попал в больницу, давление надо контролировать обязательно, желательно завести специальный дневник.
Регулярные физические нагрузки улучшают кровоток и нормализуют давление. Придумайте с детьми веселую зарядку, проводите ее в игровой форме, и море положительных эмоций гарантировано.
Давление – важный параметр здоровья ребенка, но не самый главный. Так что относитесь к нему без звериной серьезности. АД – вещь вариабельная, способная колебаться в течение суток, в зависимости от настроения и физических нагрузок. Главное – чтобы ребенок был здоров и не давал повода для постоянного контроля АД.
davlenie.gipertoniya-simptomy.ru

 Наследственность — риск дмжп у плода возрастает во много раз, если среди родственников были люди с болезнями пороками сердца.
Наследственность — риск дмжп у плода возрастает во много раз, если среди родственников были люди с болезнями пороками сердца. перегородки между сердечными желудочками, но и другие серьезные патологии сердца.
перегородки между сердечными желудочками, но и другие серьезные патологии сердца.