Цервицит при беременности, причины, симптомы и методы лечения
Цервицит при беременности опасен для матери и ее, еще не родившегося малыша. Болезнь носит инфекционный характер, стремительно прогрессирует и способна привести к тяжелым последствиям. Почему возникает цервицит и насколько сложно от него избавиться?
Причины и симптомы цервицита во время беременности
Находясь в ожидании ребенка, организм женщины переживает определенные изменения. Они негативным образом сказываются на состоянии иммунной системы. Когда защитные функции организма слабеют, возрастает вероятность развития заболеваний воспалительного и инфекционного генеза.
Одним из таких недугов считают цервицит, или воспаление шейки матки. По какой причине развивается заболевание и с чем оно связано:
- С заражением патогенными микроорганизмами, вирусами и грибками.
- С несоблюдением правил личной гигиены.
- С наличием травм и повреждений цервикального канала.
- С частыми абортами, затяжными родами.
Попав в цервикальный канал, болезнетворные микроорганизмы могут нанести ребенку вред, стать причиной развития генетических аномалий.
Распознать или заподозрить цервицит у беременной женщины поможет ряд характерных признаков. Чаще всего больные предъявляют жалобы:
- на болевые ощущения в нижней части живота;
- на ощущение распирания, дискомфорт и жжение в период мочеиспускания;
- на кровянистые выделения после интимного контакта с мужчиной;
- на увеличение количества выделяемого секрета, изменения его характеристик;
- на повышение температуры тела, ухудшение самочувствия.
Попробуем дифференцировать признаки и причины:
- Секрет стал густым, с неприятным кислым запахом и изменил оттенок – причиной всему бактерии класса Кандида.
- Выделения стали обильными, с желтоватым оттенком и резким, неприятным запахом – причиной всему гонококки.
- Появление желтых вкраплений в выделениях – это специфический признак инфицирования трихомонадами.
Но наиболее опасным считают появление прожилок гноя в выделениях, в таком случае речь идет о переходе заболевания в гнойную форму течения.
Неспецифические проявления цервицита:
- значительное снижение аппетита;
- появление приступов тошноты;
- частые головные боли, общее недомогание.
Методы обследования
Чтобы поставить пациентке верный диагноз, гинекологу требуется провести ряд процедур. На начальном этапе достаточно проведения осмотра. Помимо этого, стоит:
- Сдать секрет из влагалища на микрофлору.
- Мочу на общий и биохимический анализ.
- Кровь на ИФА и другие пробы.
При проведении планового осмотра, врач видит, что:
- слизистая оболочка шейки матки изменила цвет;
- ткани отекли, наблюдается гипертермия.
Поскольку существует вероятность развития внутриутробной инфекции, гинеколог может порекомендовать пройти через другие диагностические процедуры:
- УЗИ трансвагинальным методом.
- Исследование методом ПЦР.
Возможна ли беременность после воспаления?
Воспалительные заболевания органов репродуктивной системы часто считаются причиной бесплодия, поскольку они:
- влияют на работу половых органов;
- приводят к нарушению эластичности цервикального канала;
- ослабляют организм.
Если воспаление было перенесено не так давно и женщина планирует беременность, то ей необходимо:
- Проконсультироваться с доктором и сдать все анализы.
- Пройти через ряд диагностических процедур (УЗИ, ПЦР и т. д.).
- Отправить к андрологу отца ребенка.
Номинально считается, что воспаление – это не преграда для беременности. При условии, что удалось купировать процесс, избежать осложнений и восстановить нормальное функционирование организма.
Если женщина перенесла цервицит без осложнений и ее анализы в норме, то не раньше чем через 3-4 месяца ей рекомендуется заняться планированием беременности.
Хронический цервицит и беременность
В период беременности любые хронические заболевания способны привести к осложнениям. Если у женщины был диагностирован цервицит этой формы течения, то ей стоит опасаться:
- выкидыша или самопроизвольного прерывания беременности на ранних сроках;
- преждевременного родоразрешения;
- обострения заболевания, перехода его в острую форму течения.
Если обострение случилось в первом триместре беременности, то врач может порекомендовать прервать ее, в силу определенных причин:
- Существует риск развития у плода пороков развития, несовместимых с жизнью.
- Генетических и хромосомных аномалий.
При переходе болезни в острую форму появляется риск замершей беременности — внутриутробной гибели плода. Подобный риск присутствует на протяжении всей беременности. Ведь инфекционные агенты, попав в полость матки, способны убить ребенка.
Местное лечение заболевания
Подразумевает использование средств, оказывающих влияние непосредственно на шейку матки. В список подобных лекарств включают:
- свечи;
- антисептические растворы;
- тампоны с мазями.
Ситуация осложняется тем, что в период вынашивания ребенка большинство препаратов находятся под запретом.
Какие препараты могут быть назначены женщине:
- Хлорофиллипт в растворе в качестве природного антисептика.
- Тампоны с мазью Вишневского на ночь – для ускорения процессов регенерации.
- Свечи с календулой для вагинального введения.
Не запрещается спринцеваться раствором ромашки и коры дуба, принимать сидячие ванны и повышать иммунитет с помощью витаминных препаратов и правильного питания.
Чего делать не рекомендуется:
- использовать средства с антибактериальным действием для местного лечения.
- вводить во влагалище мази не по назначению;
- проводить лечебные процедуры без предварительной консультации с гинекологом.
Не стоит забывать, что лечебные процедуры способны нанести организму серьезный вред, стать причиной аллергии и других нежелательных последствий. Поэтому беременная женщина обязана согласовать их проведение с гинекологом, чтобы избежать нежелательных последствий.
Средства для общего применения
Наибольшей эффективностью отличается комплексная терапия, она позволяет справиться с болезнью быстрее и избежать осложнений. Поэтому помимо средств с местным действием, женщинам выписывают и другие препараты:
- Антибиотики в виде таблеток или уколов.
- Противовирусные или противогрибковые средства.
Многое зависит от возбудителя воспаления. Если виной всему болезнетворные бактерии, то назначают антибиотики с широким спектром действия. Чаще всего отдают предпочтение Цефтриаксону, его считают условно безопасным (не способным нанести вред матери или ребенку).
Если анализ показал, что причиной всему вирусы, то прописывают Виферон в форме ректальных свечей. Средняя продолжительность курса терапии составляет 10 дней. При наличии необходимости могут быть рекомендованы к приему и другие лекарственные средства: иммуностимуляторы и иммуномодуляторы.
Противогрибковые средства помогают нормализовать состояние микрофлоры. Это могут быть свечи или препараты. Выбор остается за гинекологом.
Народное лечение цервицита у беременных
Советы нетрадиционной терапии выступают в качестве вспомогательных средств. Они не смогут заменить медикаментозную терапию, но усилят ее, и позволят добиться наилучших результатов.
Что можно использовать при цервиците беременным женщинам:
- Отвары полезных трав и растений. Их придется вводить во влагалище с помощью спринцовки. Процедуры проводить регулярно: утром и вечером.
- Принимать сидячие ванны с отваром трав и содой. В теплую воду добавить заранее приготовленный целебный настой и немного соды. Когда сода полностью растворится, стоит принять ванную. Продолжительность процедуры: 20-25 минут. Подойдёт отвар зверобоя, ромашки, календулы и других растений.
- Еще можно употреблять внутрь настои. Хорошо помогает эхинацея – эта трава стимулирует иммунную систему.
Если не смущает запах березового дегтя, то стоит проделать следующую процедуру:
- Нанести на ватный тампон небольшое количество средства.
- Ввести его во влагалище и оставить на 30-40 минут.
- Потом провести стандартные гигиенические процедуры.
В период беременности можно подмываться отварами трав. Процедуры проводят регулярно, после каждого посещения уборной.
Возможные последствия или осложнения
Цервицит опасен тем, что микроорганизмы, спровоцировавшие его развитие, могут начать «движение по восходящей линии» и попасть в матку. Это вызовет инфицирование плода, приведет к тяжелым последствиям.
Что точно будет с малышом сказать сложно, поскольку внутриутробная инфекция считается причиной замершей беременности, гидроцефалии, недоразвития конечностей и т. д.
Помимо этого, болезнь приводит:
- к гнойному инфицированию кожных покровов и глаз новорожденного;
- к поражению патогенными бактериями внутренних органов малыша.
Если младенец появляется на свет от больной матери, то врачи на протяжении нескольких суток следят за состоянием грудничка, проводят обследования его внутренних органов для выявления возможных патологий.
Цервицит считается тяжелым заболеванием репродуктивной системы, приводящим к осложнениям. Если его диагностируют в период беременности, то необходимо тщательно следить за состоянием здоровья, контролировать его вместе с гинекологом и не забывать о возможных рисках.
О цервицитах и кольпитах у женщин, мнение врача:
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
doktorzabota.com
Цервицит при беременности: причины, лечение, симптомы
Цервицит при беременности представляет собой воспалительный процесс, охватывающий шейку матки, ее канал и влагалищную часть слизистой оболочки. Заболевание протекает с яркой симптоматикой и требует обязательного лечения с применением комплекса средств. Патология опасна для плода, провоцирует ряд тяжелых последствий.

Причины и симптомы
Цервицит во время беременности возникает на фоне снижения защитных сил организма и при внедрении патогенной микрофлоры, которая попадает либо с током крови, либо половым путем. Возбудителями болезни являются хламидии, трихомонады, гонококки, гарднереллы, а также грибы и простейшие. Провоцирующими факторами цервицита служат:
- хронические заболевания, приводящие к снижению иммунитета;
- незащищенные половые контакты с носителем инфекции;
- воспалительные процессы в шейке матки;
- изменения рH микрофлоры влагалища.
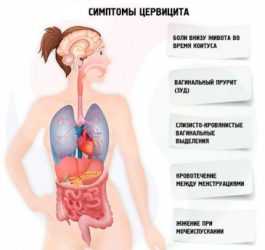
- обильные гнойные выделения из половых путей;
- боль во время мочеиспускания;
- дискомфорт при половом акте;
- зуд и жжение во влагалище.
Симптомы также зависят и от возбудителя инфекции. Если это гонококки, то признаки острого цервицита сопровождаются покраснением, иногда изъязвлением слизистой оболочки влагалища и шейки матки. Выделения мутнеют, приобретают сероватый оттенок, имеют неприятный запах. При наличии хламидий острая симптоматика может отсутствовать.
Если провокатором цервицита является ВПЧ, то на шейке матки образуются кондиломы. Герпетическая инфекция приводит к формированию сплошной эрозии, слизистая оболочка выглядит рыхлой.
Методы обследования
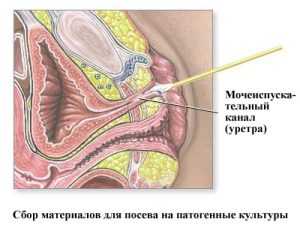 Цервицит у беременных определяют на основе комплекса исследований. Главные из них:
Цервицит у беременных определяют на основе комплекса исследований. Главные из них:
- Бактериальный посев. Выделения из цервикального канала врач отправляет на исследование для выяснения возбудителя инфекции. Посев производят в специальной среде.
- Анализ мочи. Наличие воспаления определяют по изменениям состава урины, уровень лейкоцитов резко повышается.
- Осмотр с помощью зеркал и микроскопа. Оптические устройства помогают гинекологу определить участки гиперемии и изменения эпителия.
Хронический цервицит и беременность
Лечение хронического цервицита у женщин в положении важно, т. к. при прохождении через родовые пути ребенок может заразиться бактериальной флорой, которая быстро внедрится в еще неокрепший организм. Развивается хламидийная пневмония, высок риск отставания в развитии. Со временем заболевание имеет тенденцию к распространению.
Инфекция может проникнуть через цервикальный канал в полость матки и принести вред плоду, приводя к аномалиям внутренних органов. Хроническое течение воспалительного процесса удастся распознать только при исследовании, т. к. симптоматика может отсутствовать или проявляться слабо.
Воспаление органов малого таза при беременности провоцирует снижение защитных сил организма, нередко присоединяются другие заболевания, способствующие ухудшению состояния женщины.
Особенности лечения
Воспаление шейки матки при беременности необходимо устранить как можно раньше, только в этом случае минимизируется отрицательное воздействие на плод. Тактика лечения зависит от возбудителя инфекции. На ранних сроках беременности применяют препараты только местного действия, иначе можно нанести непоправимый вред плоду. Для терапии используют свечи, оказывающие противовоспалительное действие.
Лечение цервицита при беременности включает применение средств для подавления патогенной флоры. Чаще всего назначают:
- Противогрибковые препараты: Гексикон, Ливарол, Пимафуцин и др. Данная линейка средств позволяет избавиться от кандидозной инфекции. Количество суппозиториев определяет врач в зависимости от срока беременности.
- Противомикробные свечи широкого спектра действия: Бетадин, Тержинан, Клион Д. Применение препаратов из группы антисептиков возможно во втором триместре. Свечи оказывают противовоспалительное действие при цервиците. Активны против вирусов, простейших и бактерий.
- Иммуностимулирующие средства. Чаще всего назначают свечи Виферон, которые способствуют подавлению активности вирусов.
При наличии воспалительного процесса шейки матки у беременной женщины половому партнеру необходимо также провести обязательное лечение.
Во время терапии следует воздержаться от секса. Дополнительно важно нормализовать распорядок дня. Гигиена половых органов должна проводиться регулярно.
Если возбудителем воспалительного процесса является грибок, то следует уменьшить потребление сладостей в рационе. Желательно включить в меню больше овощей и фруктов. Если выделения обильные, а цервицит прогрессирует, то во втором триместре беременности могут быть назначены антибиотики. Лекарство подбирает только врач после оценки риска и пользы для женщины и плода.
Дополнительным способом лечения являются народные средства. При беременности можно использовать травы, но только для наружного применения. Чтобы снизить интенсивность воспаления, применяют отвар ромашки для подмывания наружных половых органов. На 2 ст. л. сырья достаточно 1 л кипятка. Варить ромашку нужно не более 10 минут. Затем жидкость остудить и профильтровать. Использовать для подмывания 2 раза в день.
Дегтярное мыло можно применять при наличии грибов и бактерий. При этом следует подмываться, используя данное средство, не чаще 1 раза в день, т. к. оно оказывает на слизистую подсушивающее действие.
Хороший эффект дает спринцевание отваром дубовой коры. Для этого 1 ч. л. сырья необходимо проварить в 1 л кипятка не менее четверти часа. Затем профильтровать, остудить и спринцеваться 2 раза в день. Любой метод народного лечения, применяемый при беременности, необходимо обязательно обсудить с врачом.
Последствия болезни
Цервицит оказывает непосредственное влияние как на течение беременности, так и на развитие плода, поэтому важно распознать заболевание на начальных этапах развития. Последствия патологии:
- выкидыш на ранних сроках;
- замирание беременности;
- кровотечения во втором триместре;
- появление высокого тонуса матки.
Влияя на беременность, цервицит становится главной причиной возникновения послеродовых осложнений. Появление младенца на свет провоцирует распространение инфекции вглубь тела матки, что может привести к ряду тяжелых последствий. Возникновение осложнений во время беременности зависит от состояния иммунной системы женщины. Грибковая инфекция и условно-патогенная микрофлора редко приводят к опасным последствиям. Наличие простейших, напротив, способствует развитию патологий внутренних органов ребенка.
Заболевание повышает риск мертворождения и смерти в первые месяцы жизни. Последствия опасны и для женщины, у которой осложняется послеродовый период. Шейка матки может плохо сокращаться и требуется дополнительное вмешательство. Цервицит, вызванный гонококками и не вылеченный во время беременности, распространяется на яичники, провоцируя их воспаление и спаечные процессы в фаллопиевых трубах.
venerologia03.ru
можно ли зачать ребенка, особенности протекание
Каждая женщина, прежде чем забеременеть, должна пройти тщательное обследование, вылечить все имеющиеся патологии. Но бывает, что заболевания возникают на фоне изменений, происходящих во время вынашивания потомства. Одной из часто диагностируемых патологий в гинекологии является цервицит (воспаление шейки матки). Патология может протекать бессимптомно и быстро переходить в хроническую стадию. Она чревата серьезными последствиями для матери, ребенка. Важно своевременно выявить заболевание и назначить адекватное лечение, которое поможет женщине, не навредит плоду.
В статье вы узнаете, как сочетается цервицит и беременность, что провоцирует развитие патологии у будущих мам. Рассмотрим, можно ли забеременеть при наличии воспалительного процесса и к каким последствиям он может привести.
Причины во время вынашивания плода
Причиной цервицита шейки матки является инфекция. Она попадает в слизистую или цервикальный канал через кровь и лимфу, во время половой связи или контактным методом из прямой кишки. Вызвать воспаление в органах репродуктивной системы может и условно-болезнетворная флора — кокковые возбудители, кишечная палочка, грибки, хламидии, микоплазма, трихомонада, вирусы. При нормальном иммунитете кислотная среда во влагалище способна побороть проникающую внутрь болезнетворную флору либо она способна присутствовать внутри и не вредить организму.
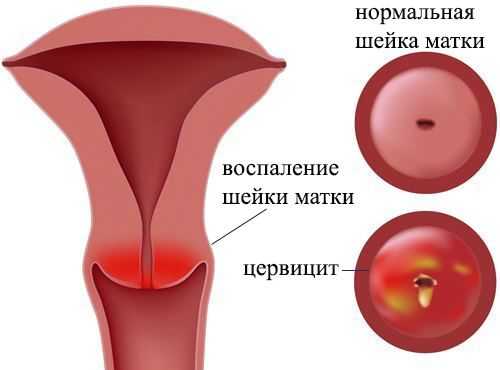
Когда женщина беременеет, под влиянием гормональных изменений меняется уровень рН вагинального секрета, который до беременности являлся естественным барьером для проникновения инфекции в репродуктивные органы. Среда становится менее агрессивной, условно-болезнетворная флора начинает активно размножаться, провоцировать развитие воспалительного процесса.
Дополнительные факторы развития цервицита у беременных:
- травматизация ШМ в предыдущих родах, аборты;
- применение внутриматочной спирали, ее удаление перед беременностью;
- новообразования доброкачественного характера .
Спровоцировать развитие воспаления у беременной на фоне общего снижения иммунитета может плохая гигиена и наличие соматических патологий в анамнезе.
Статья по теме — воспаление шейки матки: причины и лечение
Методы диагностики
Поскольку врачу нужно подобрать максимально щадящую схему лечения цервицита, следует тщательно провести диагностику и точно определить причину развития воспалительного процесса. Кроме гинекологического осмотра может понадобиться ряд других исследований:
- бакпосев с определением чувствительности к антибиотикам. Материал для исследования берется из цервикального канала, влагалища и уретры;
- мазок на микрофлору из влагалища;
- анализ вагинального секрета на определение уровня рН;
- общий анализ мочи. При воспалительных процессах повышается уровень лейкоцитов;
- кольпоскопия точнее устанавливает степень поражения.
Может понадобиться специальная диагностика ДНК-зондом или иммуноферментный анализ.
Чем опасен для плода и женщины
Цервицит при беременности опасен не только для будущей матери, но и для плода. Патология может влиять на течение беременности, на процесс родоразрешения, состояние женщины после рождения малыша. Воспалительный процесс может стать причиной следующих нарушений:
- заражение эмбриона в утробе матери болезнетворными микроорганизмами, что приводит к септическому поражению слизистых оболочек, кожного покрова и органов плода;
- на ранних сроках беременности из-за неполноценности маточного канала может произойти выкидыш;
- когда причиной цервицита являются патологии, передающиеся половых путем, проникновение их возбудителя в амниотические воды становится причиной фитоплацентарной недостаточности, уродства плода, его мертворождения;
- острое течение воспалительного процесса может спровоцировать преждевременное родоразрешение;
- у рожениц повышается вероятность развития серьезных послеродовых осложнений, в виде разрывов, рубцов, эрозий, развития эндометрита.
Риск возникновения этих осложнений намного выше у женщин с хроническим цервицитом.
Возможные проявления болезни
Симптоматика может отличаться. На провяления влияет форма цервицита, общее состояние пациентки и сопутствующие патологии. Проявления схожи с другими гинекологическими болезнями. Основные признаки воспалительного процесса у беременной:
- обильные слизистые или гнойные вагинальные выделения, которые могут иметь желтоватый цвет или полностью отсутствовать;
- резкие или ноющие болевые ощущения в нижней части живота с проекцией в область ануса;
- при грибковом цервиците может ощущаться жжение в вагине;
- во время гинекологического осмотра визуализируется краснота, отечность слизистой, а также мелкие кровоподтеки;
- общее состояние женщины от патологии не изменяется. Это становится причиной позднего обнаружения патологии у беременных во втором триместре во время постановки на учет.
Если возбудитель воспалительного процесса ВПЧ, на шейку матки могут появиться кондиломы. При герпетической инфекции вся шейка может быть покрыта сплошной эрозией, слизистая становится рыхлой. При хламидиях симптоматика может отсутствовать. Если же патологию вызвали кокковые инфекции, то выделения из влагалища имеют сероватый оттенок и неприятный, резкий аромат.
Можно ли забеременеть

Влияет ли воспаление шейки матки влияет на способность к зачатию ребенка?
Наступление беременности при воспалении возможно. В большинстве случаев не нарушается проходимость цервикального канала, у сперматозоидов отсутствуют преграды для дальнейшего продвижения к яйцеклетке.
Но прежде чем решиться на зачатие, женщина должна подумать, стоит ли подвергать жизнь будущего ребенка и осознанно обрекать его на развитие вблизи источника постоянной инфекции.
При хроническом цервиците, когда воспалительный процесс протекает длительно, вероятность наступления беременности минимальная. За время развития воспаления в цервикальном канале формируются рубцы, спайки, а шейка матки теряет свою эластичность, уплотняется и утолщается. Для женщин с хронической патологией шансы на зачатие природным путем сравнимы с нулем. Чтобы зачать ребенка естественным методом, нужно точно выявить возбудителя патологии, устранить воспаление, восстановить проходимость цервикального канала. Может понадобиться хирургическая операция. Если все манипуляции будут тщетными, семейной паре рекомендуется зачатие через ЭКО.
Возможность беременности после лечения
Поскольку цервицитом не деформируется маточный канал, воспаление не оказывает на него пагубного влияния и проходимость после адекватной терапии полностью восстанавливается. После лечения наступление беременности возможно, если воспалительный процесс не распространился на другие органы.
Хроническое течение заболевания и, спровоцированное венерическими болезнями, может стать причиной самопроизвольных абортов, непроходимости маточных труб, развития других отклонений, препятствующих естественному наступлению беременности.
Если у женщины развились осложнения из-за хронического воспалительного процесса в ШМ, ей может понадобиться операция по удалению спаек, рубцов. Иногда единственным шансом на успешное зачатие может стать процедура ЭКО.
Особенности лечения
Лечение цервицита во время беременности проводится очень бережно. Максимально снижается вероятность влияния препаратов на развитие плода. Разработкой схемы лечения должен заниматься исключительно лечащий акушер-гинеколог. Устранить патологию нужно как можно раньше, в особенности, когда имеет место хронический цервицит. Если недуг обнаруживается на первых неделях беременности, можно использовать только препараты местного применения, свечи с противовоспалительным эффектом. В остальном схема лечения разрабатывается в зависимости от возбудителя воспалительного процесса, может включать в себя препараты следующих групп:
- средства от грибковых инфекций – Гексикон, Ливарол, Пимафуцин, Клотримазол, Иконазол. Эти препараты помогут устранить Кандидоз. Дозировка прописывается врачом в зависимости от срока беременности. Перорально нужно принимать Флюкостат или Дифлюкан;
- препараты широкого спектра действия с противомикробным эффектом – свечи Бетадин, Тержинан, Клион Д. Использовать суппозитории можно, начиная со второго триместра. Они снимают воспаление, борются с вирусами, бактериями и простейшими;
- для стимуляции иммунитета назначают свечи Виферон, подавляющие активность вирусных инфекций, и иммуномодуляторы – Генферон;
- если воспаление вызвано кокковыми инфекциями могут понадобиться антибиотики – Сумамед, когда цервицит спровоцирован хламидиями, лечение проводится антибактериальными препаратами из группы макролидов, хинолинов или тетрациклинов;
- для снятия воспаления, отечности прописывают нестероидные противовоспалительные медпрепараты – Индометацин;
- для проведения антисептических мероприятий используется Хлорофиллипт, Хлоргексидин, Цитеал;
- для нормализации состояния влагалищной микрофлоры принимаются пробиотики и пребиотики.
Когда цервицит спровоцирован венерическими патологиями, лечение должны проходить оба партнера. Через 2-2,5 месяца после родов женщине нужно будет обязательно пройти контрольное обследование у лечащего гинеколога.
matkamed.ru
Цервицит при беременности: лечение и влияние
Опираясь на статистические данные, Цервицит при беременности (воспаление влагалищного отдела шейки матки), встречается не так уж и редко, ведь заболевание встречается у женщин детородного возраста, которые ведут активную сексуальную жизнь. Как правило, подобный недуг регистрируют в острой либо хронической форме. Если острая форма чаще всего возникает в результате инфекционного обсеменения патогенными микроорганизмами, то хроническая – это результат неадекватной или незаконченной терапии.

Цервицит при беременности
Цервицит: краткая информация
Причинами заболевания выступают инфекции – герпес, гонорея, хламидии, кишечная палочка, стрептококк. Но, сильные травмы и патологии половых органов, тяжелые роды, введение внутриматочной спирали может стать фактором, подталкивающим к началу патологического воспаления.
Диагностируют гинекологическое заболевание во время осмотра влагалища зеркалами. Диагностика сильно усложняется в случае неинфекционной причины появления болезни. При визуальном осмотре наблюдают рыхлость, гиперемию, отечность, изъязвленность шейки матки. В случае сомнительного диагноза проводят диагностическую кальпоскопию. Для выяснения первопричины недуга потребуется ряд лабораторных исследований, которые назначит гинеколог.
Интересные статьи
Симптоматическая картина носит слабовыраженный, а порою и бессимптомный характер. Могут обращать на себя внимание слабые скудные кровянистые сгустки, которые могут содержать прожилки или примесь гнойного содержимого. Влагалищные выделения, не зависимо от порядкового дня межменструального периода, имеют непрозрачный мутноватый вид.
К лечению Цервицита приступают незамедлительно после выявления первопричины. Но с особой тщательностью и вниманием составляют лечебный план, если болезнь выявлена у беременной женщины. Так в чем особенности течения и лечения Цервицита в плодоносящий период? Давайте разбираться с самыми часто встречающимися вопросами.
Важно!
Можно ли забеременеть при Цервиците?
Для того чтобы наступила беременность, сперматозоиды должны пройти через цервикальный канал в шейке матки. Но если этот орган воспален, слизистая отечная, полость цервикального канала содержит гной, тогда многократно снижается вероятность благополучного зачатия. Но после прохождения полноценного и адекватно подобранного лечения, когда процессы воспаления стихли, беременность может наступить!
Как влияет на беременность Цервицит
Цервицит, в ответственный период беременности, представляет серьезнейшую угрозу не только для женщины, но и для плода. Анатомически шейка матки находится в непосредственной близости от плодного пузыря и матки – временном «жилище» ребенка. Инфекция, мигрируя восходящим путем, способна проникать в полость матки.
Если диагноз поставлен на ранних сроках беременности, то в разы увеличивается опасность возникновения плацентарной недостаточности (недоразвитие плаценты), что приводит к недостатку притока не только кислорода, но так необходимых быстрорастущему эмбриону питательных веществ. Если воспалительный процесс не остановлен быстро, то его развитие приводит к угрозе выкидыша, выкидышу или замиранию (прекращению развития) самой беременности.
Хронический цервицит. Лечение, признаки
О кольпитах, цервицитах и т.д. — Др. Елена Березовская
Кольпит при беременности
Хронический цервицит.Фонофорез(НЧУЗ)
Если Цервицитом заболела женщина уже на более позднем этапе плодоношения, тогда возрастает риск развития генерализованного или локального инфицирования. Чаще всего отмечают значительное отставание внутриутробного развития и дефицит массы у плода.
Цервицит сильно осложняет течение послеродового периода, ведь заживление ран затягивается, оставляя открытыми ворота для проникновения инфекции. Процесс эпителизации (заживления) тканей не проходит с нужной степенью активности. На шейке матки образуются грубые рубцы, незаживающие/плохо заживающие трещины, увеличивается риск развития эрозий слизистой оболочки.
Интересный факт!
От Цервицита нужно избавиться всем женщинам, кого настиг данный недуг. Ребенок, проходя через родовые пути во время родов, получает всю микрофлору своей биологической матери. И это флора остается с ним до конца жизни.
Все традиционные методы лечения гинекологической патологии можно разделить на 2 огромные группы:
- средства для местного применения;
- средства для общего применения.
Местное лечение Цервицита при беременности
Важно! Медикаментозное лечение назначают не только женщине, но и ее половому партнеру. Таким образом разрывается порочный круг, позволяющий осуществлять повторное заражение инфекцией любого происхождения.
Средства для местного применения – это свечи, мази, тампоны. Применяют их только после купирования симптомов острого воспаления. Среди женщин много тех, кого вылечил Цервицит Хлорофиллиптом и «3% Демиксидом». Эти препараты пригодны для орошения влагалища при помощи спринцовки – груши с длинным наконечником.
А вот самолечение свечами должно быть исключено, ведь их назначает опытный гинеколог. Делают это после тщательного сбора анамнеза жизни пациентки и выявления сопутствующих хронических соматических заболеваний. Многие медикаменты имеют противопоказания, которые могут привести к непоправимым последствиям, вплоть до самопроизвольного аборта или преждевременных родов.
Средства для общего применения при Цервиците
В качестве средств для общего применения назначают не только антибиотики, но и противовирусные и противогрибковые препараты. Их назначают после качественного анализа для выявления первопричины болезни.
Если виной всему стала инфекция, то полезно провести посев на чувствительность флоры к антибиотикам. А вот если анализы подтвердили присутствие хламидий, тогда потребуются хинолины, макродиды, азалидиды и антибиотики их тетрациклиновой группы. При обнаружении грибковых колоний целесообразно применять «Дифлюкан» в тандеме с противогрибковыми препаратами местного действия.
Доклинические исследования и клиническое применение доказало безопасность для плода таблеток «Сумамед». Они не выступают тератогенным (уродующим плод) фактором, потому могут активно применяться в столь ответственный период развития.
Важно! После проведенного лечения, особенно если болезнь была обнаружена на позднем сроке беременности, необходимо на 9-ой недели после родов сдать анализ слизи из цервикального канала. Таким образом, вы сможете предупредить развитие патологии в послеродовой период и ее переход в хроническую, трудноизлечимую форму.
Народное лечение болезни – стоит ли дело свеч?
Иногда на тематических форумах и сайтах можно найти положительные отзывы о многих эффективных методах лечения Цервицита, особенно полезных в плодоносящий период.
Многие из тех женщин, у кого было воспаление шейки матки, подтверждают пользу противовоспалительных трав, как эффективного средства для борьбы с недугом. Методы наших бабушек работают не всегда, ведь современный мир перенасыщен новыми видами инфекций, отсутствующих даже 50 лет тому назад. Не следует тратить драгоценное время, которое можно направить для действенных лечебных мероприятий.
Мы, практикующие гинекологи, настоятельно рекомендуем вам избегать любых приемов из народной терапии. Период беременности – это важное время, а не поле для экспериментов, потому при первых «звоночках» болезни поторопитесь записаться на прием в гинекологический центр. Берегите здоровье!
kakiebolezni.ru
симптомы, причины, лечение, профилактика, осложнения
Основными причинами возникновения и развития цервицита в период беременности считаются:
- любые механические повреждения матки, травмы, как результат грубого инструментального вмешательства, например, во время аборта, использование некоторых контрацептивных средств, операции, роды и пр.;
- микроорганизмы патогенного характера, проникшие в шейку матки — трихомонады, хламидии, гонококки и пр.;
- острые, а также хронические воспаления области малого таза — цистит, эрозия, эндометриоз, кольпит и др.;
- инфицирования в результате неразборчивой половой жизни;
- запущенные формы венерических заболеваний;
- неправильное применение гормональных препаратов;
- истонченная слизистая оболочка шейки матки, как результат многочисленных прерываний беременности, нарушений в гормональной сфере, климактерических изменений;
- спринцевания агрессивными растворами, которые разрушают микрофлору влагалища.
Шейка матки выполняет барьерную, защитную функцию в женском организме. Особый состав микрофлоры слизистой пробки препятствует попаданию болезнетворных бактерий и организмов в полость матки и другие органы малого таза. В случае нарушенной защитной функции, шейка матки уже не справляется со своей функцией, и резко повышается вероятность попадания возбудителей и бактерий в матку и ее придатки.
Характерные признаки заболевания:
- болезненные и очень неприятные ощущения в низу живота;
- выделения из половых органов, которые имеют гнойный характер и дурно пахнут;
- кровотечения в некоторых случаях;
- зуд, боль, жжение в области наружных половых органов;
- выделения с содержанием следов крови после секса;
- болезненность полового контакта, боль в поясничной области.
Острая форма цервицита характеризуется:
- повышением температуры тела;
- головокружениями;
- тошнотой и рвотой.
Хроническая форма цервицита может протекать бессимптомно. Однако неприятные и болезненные ощущения, так же как и желтые, пенистые и гнойные выделения из половых органов, могут беспокоить будущую маму, создавая сильный дискомфорт.
Описанные симптомы являются очень характерными, чтобы заподозрить у себя наличие заболевания. Однако точную диагностику сделает врач-гинеколог, визит к которому не нужно откладывать ни в коем случае. Запущенное заболевание труднее поддается лечению и может стать причиной грозных и необратимых последствий.
Диагностика цервицита при беременности
Диагностика цервицита врачом-гинекологом не является какой-либо сложностью. Она осуществляется на основании жалоб больной и проведения осмотра с помощью зеркала. Уже при первичном осмотре при наличии заболевания выявляются заметные поражения слизистой оболочки шейки матки, а зачастую замечаются гнойные выделения из нее.
При хронической форме течения заболевания признаки цервицита могут быть не столь ярко выраженными. Для точной диагностики гинеколог берет мазок на анализ для определения наличия бактерий и количества лейкоцитов.
Также будут проведены следующие исследования:
- УЗИ малого таза;
- общий анализ мочи;
- ПЦР — определение наличия инфекций;
- цитологическое исследование произведенного соскоба с цервикального канала шейки матки;
- биопсия в первой фазе менструального цикла.
Повышенное количество лейкоцитов в мазке будут свидетельствовать о наличии воспалительного процесса. Большое количество лейкоцитов говорит об острой форме течения цервицита, незначительно увеличение их — о хроническом характере заболевания.
Индивидуальное лечение будет назначено гинекологом после установления точного диагноза.
Осложнения при запущенном или недолеченном цервиците могут быть очень серьезными:
- риск заражения плода в утробе матери;
- роды раньше срока;
- инфекционные осложнения у молодой мамы;
- переход недуга в хроническую форму;
- воспаление придатков матки;
- бартолинт — поражение протокол бартолиниевых желез, находящихся около влагалища;
- рак шейки и придатков матки;
- синдрома Фитц-Хью-Куртиса.
Что можете сделать вы
Лучшее что можете сделать вы для лечения цервицита во время беременности, это не слушать “бабушкиных” советов по использованию домашних средств. Эффект от их применения довольно сомнительный, а вред можно нанести вполне реальный и ощутимый.
Все рекомендации по спринцеванию, лечебным тампонам, пропитанным настоями целебных трав — это реальная угроза плоду и здоровью будущей мамы. Поэтому не откладывайте вашего визита к врачу.
Что делает врач
Лечение цервицита при беременности довольно сложная проблема. Ведь, применение большинства медикаментозных препаратов при беременности недопустимо. Если цервицит обнаружен на первых месяцах беременности, то вполне возможно, что врач назначит антибиотики или антивирусные препараты. Все зависит от того, какой вид возбудителе был обнаружен при обследовании.
На поздних сроках беременности цервицит может нанести серьезный вред здоровью еще не родившегося малыша и вызвать осложнения у будущей мамы. На этом этапе врач также назначает активную медикаментозную терапию, учитывая допустимость использования медицинских препаратов на этой стадии беременности
Необходимо помнить, что лечение нужно будет пройти и половому партнеру, так как возбудитель болезни обязательно будет обнаружен, как у женщины, так и у мужчины.
Избежать такого грозного заболевания, как цервицит, вполне выполнимая задача. Достаточно соблюдать элементарные правила:
- необходимо проходить профилактический осмотр у гинеколога, как минимум два раза в течение года;
- защищенный секс — это решения многих проблем, в том числе и избегание нежелательной беременности и ненужных абортов;
- необходимо своевременно лечить венерические заболевания;
- не нужно вести неразборчивую половую жизнь;
- укрепляйте защитные силы организма, иммунитет. Обычные закаливания, физические упражнения, прогулки на свежем воздухе — простые и эффективные способы укрепить иммунную систему.
Вооружайтесь знаниями и читайте полезную информативную статью о заболевании цервицит при беременности. Ведь быть родителями – значит, изучать всё то, что поможет сохранять градус здоровья в семье на отметке «36,6».
Узнайте, что может вызвать недуг цервицит при беременности, как его своевременно распознать. Найдите информацию о том, каковы признаки, по которым можно определить недомогание. И какие анализы помогут выявить болезнь и поставить верный диагноз.
В статье вы прочтёте всё о методах лечения такого заболевания, как цервицит при беременности. Уточните, какой должна быть эффективная первая помощь. Чем лечить: выбрать лекарственные препараты или народные методы?
Также вы узнаете, чем может быть опасно несвоевременное лечение недуга цервицит при беременности, и почему так важно избежать последствий. Всё о том, как предупредить цервицит при беременности и не допустить осложнений. Будьте здоровы!
detstrana.ru
Цервицит при беременности, как правильно провести лечение
Содержание
- Хронический цервицит и беременность
- Отзывы
Хронический цервицит и беременность, понятия встречающиеся достаточно часто. К сожалению, в современном мире растет тенденция к незапланированным беременностям. Достаточно часто и совершенно не ново, что в настоящее время большинство молодых людей отдает предпочтение формату свободных отношений, но мало кто из них задумывается о последствиях. Цервицит – это одно из таких неожидаемых последствий. Заболевание в большей степени встречается у сексуально активных женщин и реже у женщин климактерического периода. Но все же наступает момент, когда женщина задумывается о беременности.
Давайте рассмотрим вариант, когда женщина знает о своей проблеме и у нее возникает вопрос, а возможно ли забеременеть при цервиците? В этой ситуации все зависит не только от причины спровоцировавшей заболевание, степени выраженности клинических проявлений, стадии воспалительного процесса, но и последствиях которые оно влечет за собой. Конечно, в большинстве случаев, в гинекологической практике встречается хронический цервицита шейки. Можно ли беременеть при такой стадии течения заболевания. Да возможно, но стоит понимать риски, которые возникнут во время течения беременности.
Хронический процесс, говорит о присутствии в организме возбудителя заболевания. Необходимо понимать, что лечение цервицита возможно не на всех сроках беременности. В этом и кроется опасность данного заболевания. Хотелось бы отметить, что важно понимать, что при некоторых специфических возбудителях, хронический процесс влечет пагубные последствия. Таким образом, можно ли забеременеть при хроническом цервиците специфической этиологии. Это вопрос сложный, но ответ прост- наступление беременности зависит от времени пребывания возбудителя в организме. Как мы знаем хламидиоз в большинстве случаев приводит к бесплодию, а при вяло текущем хроническом процессе это не вызывает сомнения.
При хроническом цервиците можно забеременеть, но выносить ребенка является главной проблемой. Возникают спорные моменты относительно того, что негативнее скажется на ребенке: мощное этиотропное лечение или присутствие возбудителя во время вынашивания.
Для прогнозирования возможных рисков у беременной и плода важную роль играет срок беременности. Довольно часто цервициты приводят к остановке развития плода (замершая беременность), самопроизвольному аборту(выкидыш).
Цервицит во время беременности приводит к задержке внутриутробного развития, развитию различных пороков. Кроме того при вынашивании цервициты в преобладающем большинстве случаев приводят к преждевременным родам. Воспаление шейки матки опасно на более поздних сроках и в родах. На таких сроках цервицит приводит к гидроцефалии и инфицировании новорожденного во время родов.
Цервициты, что это? У беременных воспаление шейки матки может быть и острой формы. Беременность не является болезнью и при условии, что ее течение ни чем не отягощено, женщина так же активно живет половой жизнью. Но, к сожалению, часто бывает, что при наличии провоцирующих факторов, возникает воспалительный процесс шейки матки. Острый цервицит при беременности имеет такие же последствия, как и хронический. То насколько опасен острый цервицит, определяется причиной развития патологического процесса. При специфической этиологии заболевание несет угрозу распространения заболевания по восходящим путям. В большинстве случаев это приводит к замиранию плода.
В период родов острый процесс влечет инфицирование плода, половой инфекцией имеющейся у матери. Острый цервицит при беременности лечат преимущественно местно, препаратами выбора являются противовирусные и противовоспалительные свечи. Подбор препаратов для лечения цервицитов у беременных зависит не только от провоцирующего характера, но и срока гестации.
А как выглядит ситуация, когда у женщины острый цервицит, можно ли забеременеть. При цервиците, который находится в острой стадии забеременеть практически невозможно. В острой стадии ярко выражена клиническая картина, которая и препятствует наступлению беременности. Имеет место быть и отсутствие интимной жизни из-за болевого синдрома при половом акте, характерного для этой стадии. Кроме того, очень часто цервицит протекает с сопутствующими патологиями и одной из них является эндометрит. При таком сочетании не может быть и речи о беременности.
Во-первых, это сочетание воспалительного процесса шейки матки и матки одновременно, которое приводит к формированию спаечного процесса в малом тазу.
Образование спаек и хроническое течения заболевания препятствует наступлению беременности, провоцирует выкидыши, нарушается процесс имплантации плодного яйца. Нередко при острых цервицитах диагностируют внематочную беременность.
Делая выводы, стоит отметить, что можно забеременеть при цервиците и этот диагноз в большинстве случаев не препятствует наступлению беременности. Но его сочетание с беременностью крайне нежелательно. В преобладающем большинстве случаев развитие беременности на фоне воспалительного процесса шейки матки несет угрозу здоровью матери и ребенка. Лечение цервицитов при беременности сложное и также отрицательно влияет на внутриутробное развитие плода. Особую опасность представляет цервицит на ранних сроках, до 12 недель беременности, когда происходит внутриутробная закладка всех органов.
Для профилактики развития цервицита во время беременности рекомендуется соблюдать правила личной гигиены, на ранних сроках воздержаться от половых отношений. Если женщина ведет активную половую жизнь во время беременности использование презервативов обязательно. При выявлении каких-либо симптомов срочно обращаться к лечащему врачу и не заниматься самолечением. Лечение хронического цервицита специфической этиологии должно проводиться вместе с половым партнером, так как основной причиной являются ИППП.
Отзывы
Цервицит при беременности: отзывы
Цервицит – это воспалительный процесс, который нарушает нормальное функционирование органа. При беременности все хронические патологии организма переходят в активную фазу. Это обусловлено тем, что во время беременности снижается иммунная реакция организма. Хроническое течение заболевания является скрытой угрозой для нормального течения беременности. В некоторых случаях является причиной отсутствия наступления беременности. По отзывам большинства специалистов, а так же самих беременных частота выкидышей резко возрастает при хроническом цервиците.
У преобладающего большинства женщин вызывает тревогу и переживания выделения при цервиците. У беременных отзывы о перенесенном заболевании достаточно негативны. На протяжении всей беременности характер выделений может меняться от обильных мутных до скудных с гнойными примесями. Большой риск и тревогу вызывает лечение на ранних сроках. Лечение подразумевает прием антибактериальных препаратов, которые влияют на внутриутробное развитие плода. Кроме того, по отзывам многих женщин, хронический цервицит после родов в большинстве случаев приводит к развитию эндометрита.
Видео : Хронический цервицит. Лечение, признаки
lecheniye-matki.ru
признаки, симптомы, лечение. Цервицит шейки матки при беременности :: SYL.ru
Цервицит — это заболевание гинекологической природы, характеризующееся воспалением шейки матки. Чаще всего с этой проблемой приходится сталкиваться женщинам в возрасте от 18 до приблизительно 45 лет, живущим активной половой жизнью.
Несколько слов об анатомии
Шейка матки представляет собой мышечный орган, который локализуется между влагалищем и непосредственно самой маткой. Ее покрывает слизистая оболочка. В шейке матки постоянно вырабатывается секрет под влиянием половых гормонов. В период беременности на нее возлагается функция удержания плода и его сохранения. Ближе к процессу родоразрешения шейка матки начинает постепенно размягчаться и раскрываться, давая малышу возможность познакомиться с окружающим миром.
Что такое цервицит?
Цервицит шейки матки — это воспалительное заболевание, развивающееся в канале органа. Главной причиной его возникновения считаются различные инфекции мочеполовой системы (гонорея, микоплазмоз и т. д.).
Общее понятие «цервицит» объединяет в себе два патологических процесса: эндоцервицит и экзоцервицит. В первом случае происходит поражение слизистой цервикального канала, а во втором страдает шейка матки.
Цервицит, а точнее, его симптомы, знакомы 50% женщин на нашей планете. Гинекологи считают данный воспалительный процесс одним из самых распространенных среди всех заболеваний гинекологической природы.
Почему инфекция стремится попасть именно в цервикальный канал? Все дело в том, что эта область покрыта особой слизью, в состав которой входит микрофлора маточной полости. Из нее постепенно формируется пробка, являющаяся своеобразным барьером между влагалищем и непосредственно самой маткой. Под воздействием определенных факторов ее защитные функции разрушаются, открывая вход для патогенной микрофлоры. В результате развивается цервицит шейки матки.
Виды и формы заболевания
В зависимости от типа протекания цервицита выделяют острую и хроническую формы. Рассмотрим каждый вариант более подробно.
- Острое течение характеризуется недавним проникновением инфекции и ее активным развитием. Заболевание сопровождается сильной болью в нижней зоне живота, повышением температуры. Иногда пациентки отмечают дискомфорт при интимной близости и трудности во время мочеиспускания. Диагностическое обследование выявляет небольшую отечность и покраснение в той области, где находится шейка матки.
- Цервицит в хронической форме отличается стертыми проявлениями. Симптомами заболевания могут выступать ноющие боли в области живота, характерные выделения. Если цервицит сопровождается половыми инфекциями, возможно появление зуда и жжения во влагалище. Длительно текущее воспаление может привести к необратимым последствиям (онкология, формирование спаек и рубцов). Шейка матки с хроническим цервицитом является очень уязвимым местом.
В зависимости от причины заболевания, точнее, его возбудителей, выделяют следующие виды патологического процесса:
- Гнойный. Эта форма заболевания возникает на фоне ИППП, вследствие проникновения патогенной микрофлоры в различные слои слизистой оболочки шейки матки. Клиническая картина характеризуется обильными выделениями с примесями гноя, маточными кровотечениями, субфебрильными значениями температуры.
- Вирусный. Заболевание характеризуется ярко выраженной клинической картиной. Его развитию способствует проникновение в организм вируса (ВПЧ, ВПГ, ВИЧ). Патология сопровождается дискомфортом во время мочеиспускания, сильным зудом и жжением в области влагалища.
- Бактериальный. Возникновению этого вида цервицита часто предшествуют бактериальный вагиноз, гонорея или трихомониаз.
- Кандидозный. Данное расстройство связано с активным паразитированием патогенной флоры рода Кандида. Чаще всего заболевание возникает из-за невылеченной своевременно молочницы.
- Диффузный. Патология характеризуется распространением по всей поверхности влагалища.
- Очаговый. Под этой формой понимается локальная деструкция определенных областей слизистой канала.
- Атрофический. Заболевание возникает на фоне хронической формы цервицита и характеризуется постепенным истончением тканей шейки матки. Отсутствие адекватного лечения влечет за собой нарушение мочеиспускания.
Как правило, цервицит шейки матки выявляют при плановом осмотре. Нередко женщины обращаются за консультацией к гинекологу с подозрением на другое заболевание, схожее по своей симптоматике. Избежать возникновения хронической формы патологии можно при своевременной диагностике и грамотном лечении.
Этиология цервицита
Главной причиной развития этого заболевания является инфекция. Цервицит могут провоцировать различные вирусы и бактерии. Иногда патология развивается вследствие активной жизнедеятельности микроорганизмов, передающихся непосредственно половым путем.
Какие факторы способствуют возникновению заболевания?
- Родовые травмы.
- Радиационное воздействие.
- Новообразования злокачественной природы.
- Прерывание беременности с последующим выскабливанием.
- Нарушение гормонального фона.
Особая роль в возникновении патологии принадлежит иммунитету. Если защитные силы организма ослаблены, вероятность проникновения инфекции существенно возрастает.

Какие симптомы указывают на цервицит?
При легкой форме заболевания женщина может не заметить каких-либо изменений в своем организме. Первые признаки цервицита шейки матки проявляются в течение нескольких суток с момента окончания менструации. Однако, многие представительницы прекрасного пола предпочитают не обращать внимания на изменение интенсивности влагалищных выделений, игнорируя тем самым заболевание. К лечению цервицита важно приступать на начальном этапе его развития. В этом случае прогноз быстрого выздоровления наиболее благоприятный.
Цервицит обычно проявляется следующими симптомами:
- Обильные выделения из влагалища (вязкие, мутные, гнойные) с характерным запахом.
- Тянущие боли в нижней зоне живота.
- Зуд и жжение в области влагалища.
- Болезненный дискомфорт во время интимной близости.
- Незначительное повышение температуры.
Невылеченный цервицит переходит в хроническую форму. Ее достаточно трудно идентифицировать, поскольку клинические симптомы выражены слабо.

Цервицит и беременность
Цервицит шейки матки при беременности может обернуться неприятными последствиями не только для будущей роженицы, но и для ее малыша. Заболевание часто является причиной самопроизвольного выкидыша и преждевременных родов. Другим серьезным осложнением считается гнойное поражение кожных покровов и внутренних органов ребенка в самые первые дни его жизни.
Данное заболевание особенно опасно на ранних сроках беременности, если сопряжено с иными инфекционными процессами. В первом триместре обычно диагностируют инфицирование плода. Это может повлечь за собой самые неожиданные последствия, начиная внутриутробной гибелью и заканчивая врожденными уродствами.
Беременной женщине, как правило, назначают лечение противовирусными и антибактериальными средствами. Вопрос о сохранении плода решается индивидуально после скринингового обследования.

Диагностика заболевания
Самостоятельно определить наличие патологии не представляется возможным, так как ее симптоматика не специфична. Именно поэтому при появлении первичных признаков заболевания необходимо обратиться к гинекологу, который после полного обследования сможет подтвердить недуг и назначить соответствующее лечение. Обычно врач использует следующие диагностические процедуры:
- Осмотр посредством гинекологических зеркал.
- Кольпоскопия.
- Общий мазок на флору.
- ПЦР-диагностика.
- Цитологическое исследование мазка.
- Бактериальный посев микрофлоры с определением чувствительности к антибиотикам.
Все эти исследования необходимы для выявления возбудителя заболевания, определения степени воспаления и обнаружения сопутствующих патологий. Очень часто врач ставит диагнозы «цервицит» и «эрозия шейки матки» одновременно.

Как подготовиться к обследованию?
Для получения максимально достоверных результатов анализов важно правильно подготовиться к предстоящему визиту к гинекологу.
В первую очередь рекомендуется отказаться от половых контактов за два дня до проведения обследования. Кроме того, необходимо исключить спринцевание и применение любых средств, предназначенных специально для интимной гигиены.
Если вы пользуетесь вагинальными свечами или спреями, важно ограничить их использование и обязательно уведомить об этом гинеколога.
Гигиену половых органов лучше проводить вечером, а непосредственно перед обследованием — только теплой водой. Утром подмываться нет необходимости.
Консервативное лечение
Первоначально необходимо выявить и устранить факторы, которые могли послужить развитию цервицита шейки матки. Симптомы, указывающие на ИППП, должны насторожить врача. В этом случае курс лечения проходят оба партнера.
Тактика терапии цервицита зависит исключительно от причины его возникновения. В случае инфекционной природы заболевания назначают антибактериальные средства (макролиды и хинолоны). Выбор конкретного препарата зависит от чувствительности возбудителя. Цервициты вирусного происхождения особенно трудно поддаются терапии. Пациенткам обычно назначают иммуноглобулины и противовирусные медикаменты («Валтрекс», «Ацикловир»).
После снижения обострения возможно применение местных средств лечения. Особой эффективность отличаются кремы и свечи («Тержинан»). Слизистые влагалища и шейки матки рекомендуется обрабатывать раствором нитрата серебра.
В запущенных случаях, когда на оболочке матки присутствуют атрофические изменения, врачи рекомендуют гормональную терапию («Овестин»). Такое лечение способствует восстановлению клеток эпителия и нормализации микрофлоры влагалища.
Для оценки эффективности применяемой терапии проводится контрольная кольпоскопия и ряд лабораторных анализов.

Когда требуется хирургическое вмешательство?
При хроническом течении заболевания, когда консервативная терапия оказывается малоэффективна, гинеколог может предложить один из вариантов хирургического вмешательства (лазеротерапия, диатермокоагуляция, криотерапия).
Помощь народной медицины
Лечить цервицит шейки матки можно и в домашних условиях, но перед началом курса терапии необходимо уведомить об этом гинеколога. Использование рецептов лекарей уместно только в виде комбинации с медикаментозными препаратами, которые прописал врач.
Наиболее популярные варианты народной терапии:
- В равных пропорциях необходимо взять плоды малины, полынь, листья березы, зверобой, мяту. Получившуюся смесь следует измельчить, для приготовления целебного отвара потребуется всего 5 г. Травы необходимо залить стаканом крутого кипятка и поставить всего на несколько минут на водяную баню. Получившийся отвар рекомендуется настаивать около часа, затем его следует процедить. Принимать 3 раза в день примерно по трети стакана.
- В равных пропорциях необходимо взять листья березы, траву пустырника, цветки календулы, тмин, корни одуванчика, измельчить и тщательно перемешать. Затем 10 г получившейся смеси следует залить 500 мл воды и поставить томиться. Отвар необходимо процедить и остудить. Раствор для спринцевания готов.

Осложнения и последствия
При своевременном лечении патологии прогноз в большинстве случаев благоприятный. Хроническая форма заболевания требует применения сильнодействующих препаратов, терапия может длиться несколько месяцев.
Что будет, если отказаться от лечения цервицита шейки матки, симптомы игнорировать и не обращаться за помощью к врачу?
К самым распространенным осложнениям этого заболевания относятся следующие:
- Бесплодие.
- Трансформация клеточных структур в злокачественные формы.
- Цервикальная эктопия шейки матки (с хроническим цервицитом данное осложнение возникает очень часто).
- Формирование полипов в полости матки.
- Развитие инфекционного процесса в мочеполовой системе.
- Заболевания воспалительной природы органов малого таза.
Профилактические мероприятия
Как можно предупредить развитие цервицита шейки матки? Фото данной патологии внушают ужас многим представительницам прекрасной половины человечества. Еще страшнее последствия, к которым она может привести. Именно поэтому многие интересуются мерами профилактики данного заболевания.
В первую очередь медики рекомендуют соблюдать элементарные правила гигиены. Не следует забывать о своевременной смене нижнего белья и гигиенических средств в период менструации.
Для предупреждения ИППП необходимо пользоваться средствами контрацепции, причем выбирать лучше барьерные варианты (презервативы). При возникновении симптомов, указывающих на заболевания половых органов, важно проконсультироваться с врачом и пройти курс лечения.
Заключение
В данной статье мы рассказали о том, чем отличается терапия цервицита шейки матки (лечение). Отзывы о медикаментозном варианте встречаются неоднозначные. Многие пациентки рассказывают о быстром выздоровлении и отсутствии побочных эффектов от препаратов. Однако встречаются и негативные отзывы. В большинстве своем они связаны с длительностью курса терапии. Как показывает медицинская практика, чем больше женщина откладывает лечение и визит к гинекологу, тем выше вероятность появления осложнений и увеличения срока приема медикаментов.
www.syl.ru

