Дисплазия шейки матки и беременность: какова совместимость
Дисплазия шейки матки и беременность — состояния совместимые, но не исключено взаимное негативное влияние на течение заболевания и развитие плода. При наличии повреждения эпителия рекомендуется заранее провести исследования и посетить врача–гинеколога при планировании зачатия. Гормональная перестройка организма может вызвать деструктивные изменения в тканях и ухудшить здоровье малыша.
Можно ли забеременеть при заболевании
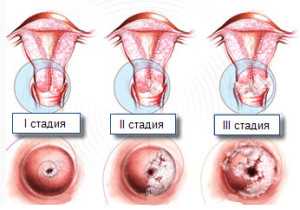
Шанс зачатия зависит от стадии дисплазии. В зависимости от глубины и площади поражения маточных слизистых оболочек выделяют 3 формы патологии:
- Легкая. Это первая стадия заболевания. Вирус поражает до 30% поверхности эпителиальных тканей. Поврежден только наружный слой.
- Средняя. Соответствует второй стадии дисплазии. Патоген проникает глубже и захватывает до 50% площади слизистых оболочек.
- Тяжелая. Это третья стадия заболевания, другое название — неинвазивный рак. Вирус распространяется по всей шейке матки и охватывает все слои эпителия. Заболевание не затрагивает соседние мышцы, сосуды, нервы и т. д.
При легкой дисплазии в большинстве случаев женщине удается забеременеть без дополнительных процедур. В результате гормональных колебаний существует риск самостоятельного исчезновения болезни, однако рекомендуется заранее пройти обследование. После получения результатов специалист сможет рассчитать скорость распространения вируса и поражения эпителиальных тканей.
Возможно, перед зачатием будет назначен терапевтический курс. Его необходимость связана с невозможностью лечения в период беременности. Процедуры и медикаментозные препараты способны негативно влиять на развитие плода. Во время вынашивания ребенка из-за гормональной перестройки и отсутствия лечения скорость распространения бляшек может увеличиться. При неблагоприятном стечении обстоятельств патология может перейти на 2 или 3 стадию. Повышается риск развития рака.
На второй стадии беременеть и рожать не рекомендуется. Шанс зачатия уменьшается, однако оно возможно. Желательно сначала пройти курс лечения и стабилизировать состояние, затем приступать к планированию. Умеренная дисплазия редко исчезает самостоятельно во время беременности. Это происходит только при сильном иммунитете. В противном случае высок риск развития осложнений, заражения плода инфекцией и перехода заболевания на следующую стадию.
Последняя стадия патологии считается строгим противопоказанием. Из-за гормональной перестройки эпителиальные ткани утрачивают эластичность. Усиленный приток крови и ослабление работы иммунной системы способствуют злокачественному перерождению тканей. Развитие онкологического заболевания не оказывает прямое влияние на здоровье ребенка, но угрожает жизни матери.
На третьей стадии патологии шансы на беременность уменьшаются. Вероятность зачатия сохраняется в том случае, если лечение проводилось щадящими методами. При невозможности забеременеть естественным путем проводится искусственное оплодотворение. При предшествующей конизации или ампутации шейки матки зачатие невозможно, т. к. женщина становится бесплодной. Если яичники не утратили свои функции и способны производить здоровые клетки, они могут быть использованы для суррогатного материнства.
Особенности вынашивания и родов в зависимости от степени заболевания
При легкой дисплазии течение беременности практически не отличается от нормального. Для контроля состояния женщина должна посещать гинеколога 1–2 раза в неделю. Это необходимо для своевременного выявления прогрессирования заболевания.
Если на раннем сроке у женщины резко возникли осложнения или повысился риск распространения вируса, может быть принято решение о прерывании беременности. Если дисплазия не прошла самостоятельно в результате гормональных колебаний, на последних месяцах пациентка должна находиться под стационарным наблюдением.
При умеренной дисплазии шанс возникновения выраженных изменений низок. В большинстве случаев осложнения со стороны плода не наблюдаются. Однако женщине необходимо не только посещать гинеколога, но и регулярно сдавать анализы. К числу возможных исследований относятся:
- мазок;
- биопсия шейки матки;
- УЗИ.
Это необходимо для контроля состояния и предотвращения перерождения тканей.
При тяжелой дисплазии в большинстве случаев беременность прерывают.
Это связано с угрозой для жизни женщины. Повторно зачатие проводят только после курса лечения и нормализации состояния, однако даже после перехода вируса в неактивное состояние пациентка должна весь срок беременности провести под стационарным наблюдением.
Дисплазия опасна бессимптомным течением. В большинстве случаев у пациенток не наблюдаются специфические проявления. Однако заболевание способно вызвать следующие отклонения и неудобства при беременности:
- Ухудшение иммунитета. Поскольку организм вынужден расходовать больше энергии на рост и поддержание оптимального состояния эмбриона, сопротивляемость инфекциям ухудшается. Иногда это приводит к активации вируса и быстрому распространению бляшек. Повышается риск заражения сторонними патогенами. Для нейтрализации угрозы врач может назначить иммуностимулирующие медикаменты.
- Изменение гормонального фона. Во время беременности происходит перестройка половых органов. В результате выработки повышенного количества эстрогенов изменяются эпителиальные ткани, укорачивается матка, ее радиус увеличивается. В процессе внутренние слои слизистых оболочек выворачиваются так, что оказываются ближе к влагалищу. Там среда более кислая, поэтому могут возникнуть язвочки. Повреждения облегчают проникновение вируса, а изменившийся щелочной баланс вызывает либо гибель, либо мутацию клеток. Это приводит к самоизлечению или резкому прогрессированию.
- Помещение в стационар. Срок зависит от сопутствующей симптоматики и состояния шейки матки, однако в большинстве случаев женщину направляют на сохранение на 5–7 месяце. При отсутствии осложнений и самостоятельной ликвидации вируса иногда стационарное наблюдение не требуется.
Наиболее опасным осложнением, которое способна вызвать дисплазия при беременности, является рак. Он не представляет опасность для жизни ребенка, но повышается риск летального исхода для женщины. Состояние ухудшается стремительно из-за ослабления организма и быстрого прогрессирования заболевания. Если женщина выживает после родов, шейку матки удаляют.
Нередко дисплазия вызывает преждевременные роды или самопроизвольный аборт. Наиболее часто это происходит при умеренной или тяжелой степени повреждения эпителия. Шансы вынашивания плода зависят от состояния женщины и скорости распространения бляшек. Иногда удается сохранить жизнь ребенка даже при преждевременных родах.
При поражении большой площади эпителиальных тканей дисплазия создает угрозу для жизни женщины. В результате появления бляшек повышается риск травмирования органа во время родов. Из-за измененных тканей остановить кровотечение становится сложнее, поэтому женщина может потерять большой объем циркулирующей жидкости и погибнуть.
Риск для ребенка связан не только с повышенной угрозой проникновения инфекции, но и с прямым заражением вирусом. Это происходит в 0,01% случаев. При естественных родах при прохождении через анатомические пути ребенок может случайно проглотить зараженные клетки. Это приводит к развитию осложнений со стороны дыхательной системы.
Грудное вскармливание может спровоцировать изменение обмена веществ и замедлить нормализацию гормонального баланса, поэтому в ряде случаев принимается решение о переводе ребенка на искусственные смеси.
При несоблюдении рекомендаций возможно быстрое прогрессирование заболевания. Принять решение может только врач после обследования.
Лечение патологии
В ряде случаев специфическое лечение не требуется. У молодых (до 20 лет) нерожавших пациенток с точечными поражениями бляшки могут исчезнуть самостоятельно без хирургического вмешательства. Однако в дальнейшем при беременности требуется наблюдение, т. к. существует риск рецедива.
Терапия осуществляется в 2 основных направлениях: удаление поврежденного участка слизистой оболочки и дальнейшее восстановление. Дополнительно для снятия воспаления и предотвращения инфицирования могут использоваться медикаментозные препараты, растворы для спринцевания и народные методы.
Для удаления затронутых участков используется несколько методик. Выбор зависит от степени повреждения эпителия и состояния пациентки.
Химическая коагуляция
Процедура проводится при небольших поражениях, если вирус не затронул глубокие ткани. Дополнительно для прижигания может использоваться электричество. После процедур могут образоваться рубцы, что иногда провоцирует возникновение нарушений менструального цикла и бесплодия.
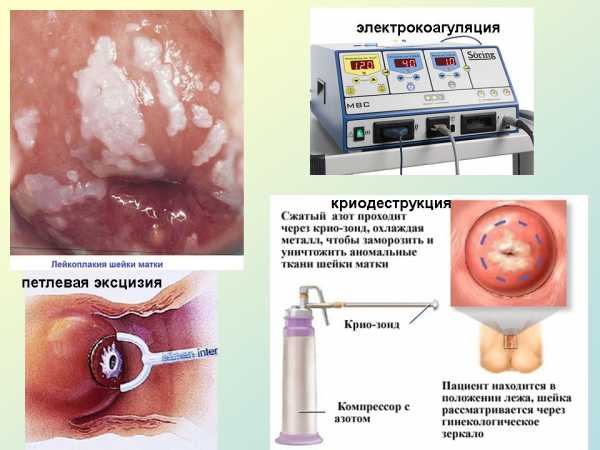
Применение жидкого азота
На начальных стадиях дисплазии проводится замораживание бляшек с помощью жидкого азота. К недостаткам процедуры относится слабый контроль глубины воздействия. В процессе может быть заморожено больше тканей, чем требуется. После операции у женщин возникают выделения. Криодеструкция не осуществляется при тяжелой дисплазии и злокачественном перерождении клеток.
Другие методы
Иногда прижигание проводят с помощью лазера. Это позволяет точечно воздействовать на патологические очаги и ограничивает степень повреждения тканей. Однако процедура является болезненной. Возможно возникновение кровотечения через несколько дней после прижигания.
Холодно—ножевая конизация применяется относительно редко из-за высокой травматичности иссечения и риска потери большого объема крови. При тяжелой дисплазии и развитии рака назначается удаление шейки матки.
Для восстановления тканей следует принимать препараты, содержащие витамины и микроэлементы. Средства помогают избежать прогрессирования патологии. Рекомендуется употреблять зеленый чай для повышения общего тонуса.
Возможно ли проведение ЭКО
Дисплазия шейки матки не является строгим противопоказанием для проведения ЭКО. Искусственное оплодотворение осуществляется при легком и умеренном поражении, если женщине не удается забеременеть естественным путем. При обширных очагах сначала проводится лечение для предотвращения развития рака.
Заключение
Дисплазия в большинстве случаев не мешает зачатию, однако необходимо сначала пройти обследование, т. к. существует риск прогрессирования патологии. При невозможности естественного наступления беременности после терапии может быть использовано ЭКО или суррогатное материнство.
venerologia03.ru
дисплазия шейки матки при зачатии и беременности
Наследственная предрасположенность.Если женщина перенесла оперативное вмешательство, в процессе которого были удалены яичники, или вступила в период климакса, то вероятность развития дисплазии низкая. Группу риска составляют пациентки, которые рано начали сексуальную жизнь, делали аборты, много раз рожали, ведут беспорядочную половую жизнь.
Максимальный риск развития дисплазии шейки матки у женщин, находящихся в репродуктивном возрасте. Поэтому чаще всего диагностируется заболевание в возрасте 30-40 лет.
Главным же фактором развития дисплазии все же является вирус ПЧ, но его наличие в организме еще не означает, что патология точно возникнет. Иммунная система может самостоятельно справиться с ним.
Симптомы недуга
Как правило, дисплазия шейки матки при беременности не тревожит пациенток выраженными симптомами. Именно поэтому женщина долгое время может не догадываться о наличии патологии. Клинические признаки начинают проявлять себя при присоединении другой инфекции.
Симптомы могут быть следующими:
Зуд и жжение в половых органах.Данные признаки не говорят о наличии дисплазии. Они могут свидетельствовать о многих проблемах с репродуктивной системой. Но при появлении данных признаков необходимо срочно посетить доктора и пройти обследование.
Планирование беременности при дисплазии
 Стоит ли женщине планировать беременность при дисплазия шейки матки, определит только врач. При этом следует обратить внимание на то, как может повлиять вынашивание на развитие заболевания. При беременности происходит изменение гормонального фона. Это способно спровоцировать неверное развитие эпителиальных клеток.
Стоит ли женщине планировать беременность при дисплазия шейки матки, определит только врач. При этом следует обратить внимание на то, как может повлиять вынашивание на развитие заболевания. При беременности происходит изменение гормонального фона. Это способно спровоцировать неверное развитие эпителиальных клеток.
Но чаще всего такое возможно на поздней стадии патологии. Поэтому в большинстве случаев врачи разрешают женщинам забеременеть при легкой и средней тяжести дисплазии маточной шейки. К тому же недуг может длительное время не прогрессировать, поэтому не мешает вынашиванию ребенка.
Планирование беременности необходимо начинать с проведения диагностики организма.
Если дисплазия подтверждена, то желательно сначала вылечить болезнь, чтобы избежать возможного прогрессирования. Также нужно избавиться от сопутствующих недугов и гормонального дисбаланса.
Если дисплазия выявлена при беременности
К сожалению, далеко не все женщины, серьезно относятся к планированию зачатия. Вследствие этого дисплазия маточной шейки диагностируется уже при беременности. Если такое произошло, переживать не стоит. Отказываться от ребенка и делать аборт не нужно.
Однако, заболевание усложняет ведение пациентки. Ведь в таком случае понадобится постоянно наблюдать за состоянием будущей мамы, потому существуют определенные риски.
В зависимости от стадии развития патологии последствия могут быть разными:
matka911.ru
можно ли забеременеть при дисплазии шейки матки, ответы врачей, консультация
Добрый вечер! Меня интересует два вопроса. Мне 25 лет, есть ребенок 4 года , планирую вторую беременность (около года, не получилось забеременеть). Врач сразу направил на проверку труб методом метросальпингографии (рентген), контраксное вещество прошло в полость матки, но сказали, что очень «закрученные» трубы, самостоятельно вряд ли получится забеременеть (запугали внематочной).Обратилась к другому врачу, на осмотре врач увидела эрозию. Сделали УЗИ: на шейке матки поля дисплазии , папиллярная зона дисплазии. Патологий не выявлено.
Цитология: вагинальная часть шейки матки-Клетки плоского эпителия в большом количестве, расположены раздельно, группами и пластами. Представлены клетками промежуточного слоя. Клетки поверхностного слоя в небольшом количестве. Клетки железистого эпителия не обнаружены. Лейкоциты 6-10 в п/зр. Эритроциты не обнаружены.
Слизистая канала шейки матки- Клетки плоского эпителия в умеренном количестве, распложены раздельно, группами и пластами. Представлены клетками промежуточного слоя. Клетки поверхностного и парабазального слоев единичные в п/зр. Клетки железистого эпителия в небольшом количестве, расположены раздельно и группами. Лейкоциты 20-30 в п/зр., в тяжах слизи 100 в п/зр. Эритроциты не обнаружены.
Заключение Тип 2. Воспаление.
Бакпосев на микрофлору: Enterococcus faecalis 10^4 КОЕ/мл
Посев на микоплазму,уреаплазму : Микоплазма не обнаружена, уреплазма 10^4 КОЕ/мл.
Антитела IgG HSV 1 типа — 2,28 (R>1.1 положительный)
Антитела IgG HSV 2 типа – Антитела IgG HSV ½ — 14,7 (более 1,1 положительный)
Антитела IgG краснухи – 64,3 МЕ/мл. (более 11-положительный )
Антитела IgG к хламидии – 0,01
Антитела IgG токсоплазма – 33,8 МЕ/мл. (более 8,8 положительный)
Антитела IgG цитомегаловирусу – 450,7 Ед/мл. (более 1,0 — положительный)
Антитела IgM токсоплазма – 0,131 (индекс менее 0,8 отриц.)
Антитела IgM цитомегаловирус – 0,248 (индекс мене 0,7 отриц.)
Антитела IgM к герпесу ½ типа —
Врач назначила: антибиотик (доксициклин),флуконазол, виферон св.,нео-пентогран св.,спринцевание Ротоканом,поливитамини на 10 дней. Потом еще 10 дней генферон св. и вагисан.
Подскажите «правильность» и последовательность лечения, какие прогнозы на излечение при таком диагнозе и через какое время можно планировать беременность (ну и потом еще с трубами что делать )? Заранее спасибо (очень переживаю по поводу дисплазии, так как у мамы три года назад при диспазии 3-4 степени «удалили все» ).
www.health-ua.org
Дисплазия эпителия шейки матки и беременность. Есть ли шанс?
Шанс быть здоровой есть всегда, особенно, если вы осведомлены и знаете, как избежать беды и как с ней бороться! Несмотря, на то, что дисплазию шейки матки относят к предраковым заболеваниям, рак развивается не у всех женщин, и только при совокупности многих факторов и дисплазии риск возрастает.
Содержание
Анатомо-физиологические особенности здоровой шейки матки
Шейка матки снаружи (видимая часть глазом гинеколога) покрыта многослойным плоским эпителием (экзоцервикс), а внутри неё расположен цервикальный канал (эндоцервикс), который соединяет влагалище с полостью матки, и он покрыт цилиндрическим эпителием, где расположены железы, вырабатывающие секрет.
Соединяются оба эпителия в зоне стыка, она называется, еще зоной трансформации, и чаще в ней начинает развиваться патологический диспластический процесс.
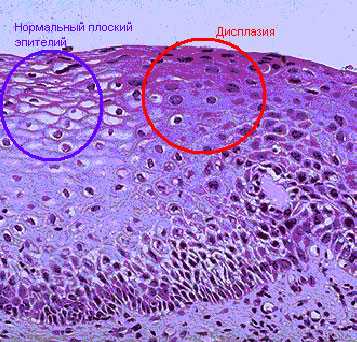
Что же такое дисплазия шейки матки?
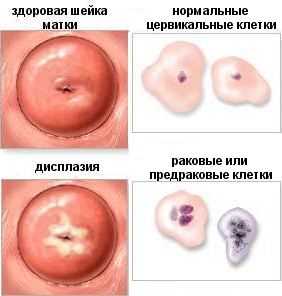
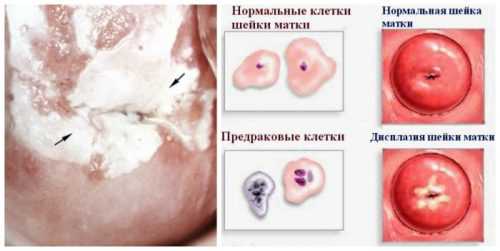
Другое название дисплазии – цервикальная интраэпитеальная неоплазия (CIN). Это такой патологический процесс, при котором в толще слизистого эпителия шейки матки появляются атипические клетки ( несвойственные данному типу эпителия ), в результате чего меняется последовательность расположения слоев слизистой шейки матки. А атипические клетки могут вести себя не контролировано, размножаясь и увеличиваясь в объёме, изменяя свою форму.
В конечном итоге переходя в раковые клетки. Этот процесс может быть, как молниеносный, так и развиваться в течение многих лет, опять же, в зависимости от сопутствующих факторов. Дисплазия – это лабораторный диагноз, подтвержденный после исследования клеток (тканей) пораженного эпителия, внешне врач может только заподозрить ее наличие.
Не стоить путать с эрозией, так при ней происходит не морфологические изменения в клетках, а выявляется только дефект покровного эпителия различной этиологии. Так при постановке диагноза гинеколог может говорить вам о наличии эрозии шейки матки, а при исследовании взятых клеток или тканей с пораженного места и подтверждении микроскопически, уже о наличии дисплазии.
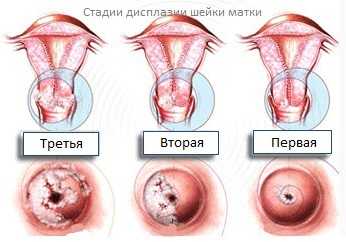
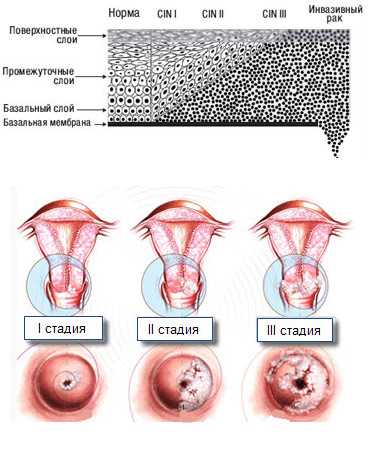
Патологический процесс затрагивает разные слои клеток многослойного плоского эпителия шейки матки, в зависимости от этого различают степени дисплазии шейки матки(CIN):
 Легкая степень дисплазии(CIN 1). Слабо выраженные изменения в самих клетках. В процесс вовлечена нижняя треть многослойного плоского эпителия шейки матки.
Легкая степень дисплазии(CIN 1). Слабо выраженные изменения в самих клетках. В процесс вовлечена нижняя треть многослойного плоского эпителия шейки матки.- Умеренная степень дисплазии (CIN 2).Измененные клетки наблюдаются в нижней и средней трети многослойного плоского эпителия шейки матки.
- Тяжелая степень дисплазии (неинвазивный рак или CIN 3).Когда измененные клетки выявляются на всем протяжении всех слоев плоского многослойного эпителия. Соответственно следующим этапом патологического уже ракового процесса будет инвазия (внедрение) глубже в ткань – мышцы, сосуды, нервы и другие близлежащие органы.
Симптомы дисплазии шейки матки:
Обычно неоплазия эпителия шейки матки протекает безсимптомно. И очень часто выявляется при профилактических осмотрах у гинеколога. И даже при обычном обследовании в зеркалах может быть не видна, и выявляется только при цитологическом (взятие материала щеточкой) или гистологическом обследовании (взятие биопсии).
Или заподозрена при кольпоскопии (осмотр слизистой шейки матки под микроскопическим оборудованием и окраской специальными растворами). При сочетании дисплазии с инфекцией половых органов могут наблюдаться обильные различные слизистые выделения, возможны так же мажущие кровянистые выделения на фоне эрозивных процессов шейки матки или использовании тампонов, спринцовок.
Иногда наблюдается клиника кольпита (воспаление влагалища), цервицита (воспаление шейки матки) с соответствующей клиникой. Дисплазия шейки матки часто сочетается с наличием остроконечных кондилом наружных половых органов. Очень редко присутствует болевой синдром. Сама неоплазия может регрессировать (уходить) на фоне лечения от сопутствующей патологии, но чаще она имеет прогрессирующий характер, переходящий в рак.
Методы диагностики дисплазии шейки матки
 Осмотр шейки матки в зеркалах. Проводится при профилактических осмотрах. Врач может обратить внимание на измененный эпителий слизистой шейки матки – окраска, пятна, изъязвления и др.
Осмотр шейки матки в зеркалах. Проводится при профилактических осмотрах. Врач может обратить внимание на измененный эпителий слизистой шейки матки – окраска, пятна, изъязвления и др.- С помощью кольпоскопии. Оптический прибор, увеличивающий изображение слизистой шейки матки. При этом могут быть видны – изменения цвета, пораженные участки слизистой, патологические сосудистые изменения (обрывистые сосуды). А так же при этом выполнение диагностических проб с помощью уксусной кислоты и Люголя, при которых изменяется окраска ткани слизистой и видны патологические процессы на шейке матки.
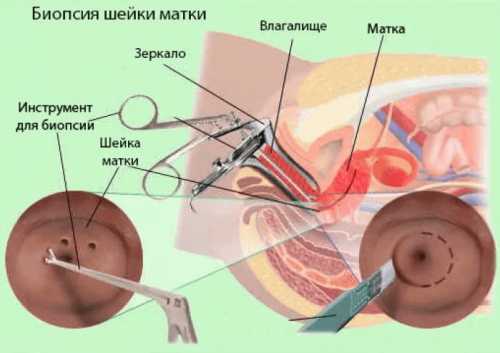
- Цитологическое исследование. С помощью специальной диагностической щеточки берутся клеточки со слизистой поверхности многослойного эпителия и шейки матки и цилиндрического эпителия цервикального канала. Полученный материал рассматривается под микроскопом и выявляется патологические атипические клетки.
- Гистологическое исследование. Проводится биопсия патологически измененного участка шейки матки и рассматривается данная ткань под микроскопом. Последние два метода наиболее информативны для постановки диагноза – дисплазии шейки матки.
- Иммунологическое исследование методом ПЦР (полимеразная цепная реакция), для выявления ДНК вируса папилломы человека. При обнаружении вируса – определяется тип онкогенности и его количество. В случае положительного результата данное обследование проводится и половому партнеру, и решается вопрос о тактики лечение дисплазии у женщины.
- Обследование на инфекции, передающиеся половым путем.
- Выскабливание цервикального канала проводят при выявлении подозрительного очага в цервикальном канале, чаще при подтверждении атипии клеток цилиндрического эпителия эндоцервикса.
Дисплазия шейки матки при беременности
При постановке на учет по беременности в женской консультации, гинеколог при осмотре беременной женщины берет мазки на флору и обязательно проводит цитологическое исследование.
Во время беременности у женщины меняется гормональный фон и под действием гормонов и иммунодефицитного состояния (что является нормой при наступлении беременности, чтобы организм матери не признал плод, как чужеродный и не было выкидыша), могут активизироваться процессы атипии клеток, которые имели место еще до беременности, но не как не обнаруживались.
Могут проявиться и прогрессировать кондиломы половых органов , которые при усугублении процесса могут помешать родам через естественные половые пути. В практике был случай, когда в 20 недель беременности под общим наркозом пришлось удалять огромные разросшиеся кондиломы влагалища и вульвы. Наличие ВПЧ инфекции при ее клинической и лабораторной выраженности может принести вред новорожденному.
При подозрении на дисплазию врач может предложить проведение кольпоскопии и диагностические пробы с уксусной кислотой и раствором Люголя. Это абсолютно не вредно при беременности. Биопсию проводят только при подтверждении цитологией умеренной или тяжелой дисплазии, так как при беременности есть опасность развития кровотечения. Выскабливание цервикального канала не проводят.
Тактика ведения беременных с дисплазией шейки матки такова:
- При CIN 1-2 проводят кольпоскопию, при наличии атипии клеток повторяют цитологию. При удовлетворительном результате кольпоскопии – биопсия не требуется, а только цитология раз в триместр.
- При CIN 3 выполняют биопсию с гистологией и при подтверждении атипии – каждый триместр наблюдают за цитологией и кольпоскопией. Как правило, она не прогрессирует. Окончательное лечение после родов. Такие женщины наблюдаются вместе с онкологом.
Тактика ведения родов индивидуальна. Но чаще через естественные родовые пути, с последующим послеродовым наблюдением.
Лечение дисплазии шейки матки
Перед началом лечения проводят противовоспалительную терапию, и если необходимо – лечение специфической инфекции, при выявлении ВПЧ – противовирусную терапию с использованием противовирусных вакцин (церварикс), нормализация гормонального фона и восстановление микрофлоры.
Методики лечения дисплазии шейки матки:
- Электрическая эксцизия (диатермокоагуляция), прижигание дисплазии током, практически не применяется в настоящее время из-за образования грубых рубцов, впоследствии препятствующих раскрытию шейки в родах.
- Холодовая деструкция (криодеструкция ,криоконизация), выполняется с помощью жидкого азота. Часто после нее наблюдаются длительные водянистые выделения – процесс заживления и выделение лимфы из коагулированных лимфатических сосудов шейки.
- Лазерная коагуляция (прижигание). Побочный эффект – перегрев и ожог тканей.
- Радиоволновая коагуляция с помощью токов высокой частоты.
- Аргоноплазменная коагуляция. Воздействие на ткани плазмой, продуцирующею аргоном. Метод бесконтактный, с четким контролем глубины воздействия на очаг. Не оставляет рубцов. Самый современный и надежный метод на сегодняшний день.
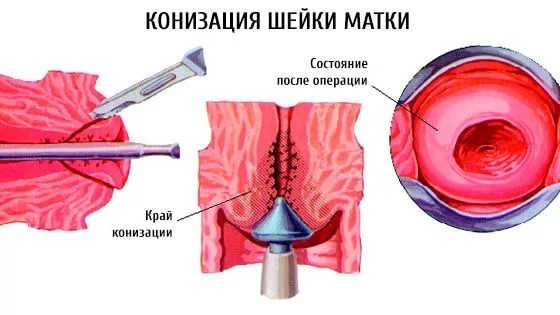
- Ампутация шейки матки (ножевая, ультразвуковая) или конизация. Иссечение тканей скальпелем.
При дисплазии легкой и умеренной степени женщин наблюдают и проводят цитологию каждые 3 месяца, в случаи подтверждения диагноза 2 раза подряд предлагают ей лазерное, радиоволновое, аргоноплазменное лечение или криотерапию. Если дисплазия тяжелой степени, женщину наблюдают совместно с онкологом, с обязательным удалением пораженного участка, вплоть до конизации или ампутации шейки матки.
Итак, мы разобрались, что дисплазия шейки матки является обратимым процессом. И шанс быть здоровой при своевременном обнаружении заболевания и лечении – есть! Не теряйте его, посещайте каждые полгода – год своего гинеколога и будьте здоровы!
ladymadonna.ru
Можно ли забеременеть при дисплазии шейки матки — Болят суставы
Что такое мазок с шейки на онкопатологию?
К примеру, слизистые ткани влагалища должны обладать рядом свойств: определенный размер клеточных ядер клеток эпителия, определенное количество слоев в слизистой ткани, постепенно, по мере продвижения созревающих клеток от базального слоя к наружным они уплощаются, изменяется размер ядра и состав внутриклеточных органелл.
Дисплазией называют нарушение клеточного и тканевого строения определенной ткани Клеточные контакты между клетками так же имеют ряд свойств, которые могут изменяться при дисплазии.
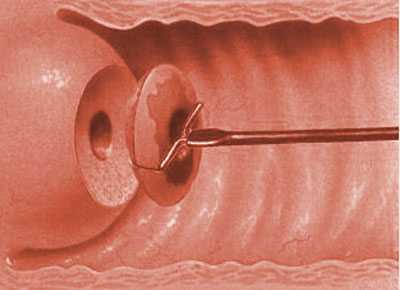
Мазок с шейки матки на онкопатологию – это анализ, проводимый при подозрении на онкологические заболевания, или для раннего выявления болезней, которые в будущем могут привести к развитию злокачественных опухолей.
При этом исследуется материал, взятый из внутренних половых органов (как правило, из шейки матки).
Мазок из шейки матки получают при обычном гинекологическом исследовании с помощью специальных щеточек и шпателей. Врач может сделать несколько образцов для исследования – на одном стекле будет мазок с неизмененной части шейки, а на втором – материал с места наибольшего поражения.
В дальнейшем мазки высушивают на предметных стеклах; в лаборатории их окрашивают с помощью различных красителей и изучают под микроскопом.
Исследование мазков позволяет выявить предраковые заболевания на самых ранних, поддающихся лечению, стадиях.Что может увидеть врач-лаборант при исследовании мазка:
- Неизмененные клетки – норма;
- Признаки воспаления с наличием измененных клеток – вариант нормы, но требуется противовоспалительное лечение;
- Клетки с измененными по структуре и форме ядрами – требуется уточняющее исследование;
- Единичные клетки с признаками перерождения (увеличение ядер; изменение окраски или неравномерное распределение красителя внутри клеток) – признак дисплазии, т.е. предракового заболевания;
- Большое количество клеток с атипичной структурой – признак онкозаболевания.
Кроме того, мазок исследуют на наличие признаков вируса папилломы человека – именно он в 95% случаев является причиной предраковых заболеваний шейки матки.
Основным признаком присутствия вируса папилломы является обнаружение клеток с большим светлым промежутком вокруг ядра, а также клеток с сильно увеличенным ядром и измененной структурой самого ядра.
Рецидив дисплазии шейки матки чаще всего происходит из-за активации
Причины возникновения дисплазии шейки матки
Причины, по которым развивается дисплазия шейки матки, разнообразные, что зависит от возраста женщины, перенесенных заболеваний, предрасположенностью к онкологии.
Важно отметить, что сама дисплазия является только предраковым процессом, и своевременное ее лечение легкой степени позволяет предупредить переход в злокачественный процесс.
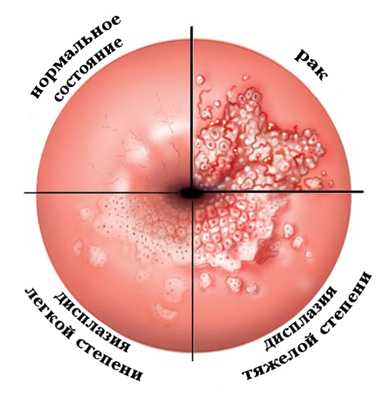
Основные причины развития патологического процесса скрываются в особенностях функционирования и строения органа. Важную роль играет наличие в организме вируса папилломы, так как у 90% женщин с таким диагнозом удалось обнаружить этот вирус.
Но только этот фактор не может запустить патологический процесс, для этого нужно иметь попасть под влияние одного или нескольких факторов риска.
Причины и факторы риска развития заболевания.
- Инфекционные процессы, патологии передающиеся половым путем.
- Наличие воспаления на фоне ослабленного иммунитета, что особенно часто наблюдается в период беременности.
- Травматическое повреждение шейки матки, аборты и ранние роды.
- Нарушение гормонального баланса, системные заболевания.
Заболевание разной степени диагностируется у 40% женщин в период ношения плода. Это не говорит о том, что болезнь спровоцировано зачатием, так как оно уже было у женщины, но не проводилось полноценное обследование.
Но если после зачатия началась активная гормональная перестройка, и это ранняя беременность, разрушение шейки может развиваться уже в период беременности.
- Герпесная ифнекция, инфицирование герпесом 2 типа. С поражением герпесной инфекцией может быть вызвана тяжелая дисплазия. Потому, герпес слизистых половых органов является одним из факторов риска в развитии дисплазии шейки матки.
- Хламидиоз – длительное воспаление, поддерживаемое в слизистой шейки матки этой инфекцией, может привести к нарушению созревания эпителия шейки матки с последующим развитием дисплазии.
- Трихомониаз – вызывает вялотекущий воспалительный процесс в слизистой матки. Повреждающее токсическое действие на клетки эпителия провоцирует нарушение созревание эпителия, его частичное разрушение. При исследовании мазка при трихомониазе часто выявляются атипичные клетки, с разной степенью атипизма.
- Папилломавирусная инфекция является ведущим фактором в статистике причин дисплазии шейки матки. Все дело в том, что генетический материал вируса папилломы человека встраивается в генетический аппарат клеток слизистой влагалища и изменяет их работу. Наиболее онкогенные из папилломавирусов являются серотипы ВПЧ-16 и ВПЧ-18.
- Дефицит фолиевой кислоты – чаще наблюдается в период беременности. Фолиевая кислота участвует в определенных процессах происходящих при созревании клеток слизистой шейки матки, и дефицит этого витамина может нарушать процессы работы генетического аппарата и работы некоторых структур цитоплазмы.
Симптомы дисплазии при беременности
Клинические проявления патологии разной степени слабовыраженные, выявить заболевание чаще удается только после получения анализов. Если у женщины во время беременности наблюдаются и иные нарушения половой системы, симптомы могут проявляться по-разному.
Изменение шейки матки в сочетании с иными заболеваниями имеет следующие симптомы.
-

Степени дисплазии
Воспалительный процесс и дисплазия шейки: неопределенные регулярные выделения из влагалища, легкая болезненность, дискомфорт во время полового акта, жжение, зуд, постоянный дискомфорт.
- Вирус и дисплазия шейки матки: появление на внешних половых органах остроконечных кондилом, высыпания в районе анального отверстия, болезненности нет.
- Онкология, появившаяся после дисплазии, проявляется всеми специфическими и общими симптомами злокачественного процесса.
Есть три степени патологического процесса, от чего зависит клиническая картина и реальность полного выздоровления женщины.
- Первая степень – слабовыраженная патология шейки, поражение эпителия неглубокое, разрушается поверхностный слой слизистой оболочки. Заболевание первой степени в некоторых случаях не требует хирургического и лучевого лечения, в том числе во время беременности.
- Вторая степень – умеренный патологический процесс, изменения клеток более выражены, поражается 2/3 толщины органа. Эффективное лечение – лучевая терапия, позволяющая приостановить развитие заболевания.
- На третьей степени заболевания происходит поражение всей толщи органа, клетки значительно мутируют и есть риск перехода в злокачественный процесс. Это уже тяжелое предраковое состояние, требующее проведения облучения и хирургической операции. Во время беременности нет возможности провести нужное лечение, и дисплазия третьей степени может перейти в злокачественный рак шейки матки.
Тактика поведения при обнаружении дисплазии в период беременности заключается в наблюдении за женщиной и исключении факторов риска. Женщине проводится кольпоскопия, цитологическое исследование, которое повторяется через год.
В редких случаях при выявлении дисплазии последней степени беременной может проводиться биохимия. При подозрении на рак, женщине назначается индивидуальный курс лечения, она находится под наблюдением своего врача гинеколога и онколога.
Диагностика дисплазии шейки матки
На протяжении всего периода беременности женщине понадобится несколько раз проходить обследование с помощью многих методик, чтобы постоянно контролировать развитие дисплазии шейки матки.
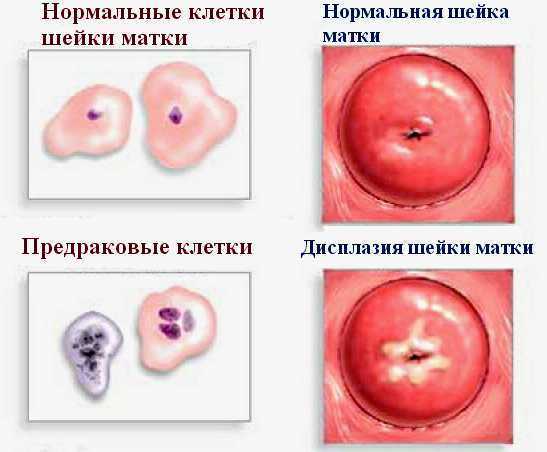
К основным способам диагностики относят:
- Гинекологический осмотр и взятие мазка. Материал забирается очень аккуратно с использованием цитощетки. Первоначально это исследование проводят, когда женщина встает на учет, а затем не менее раза в 3-4 месяца.
- Кольпоскопия. С помощью этого способа врач получает довольно много информации о состоянии матки. Он не оказывает плохого влияния на течение беременности. Если обнаружена первая стадия, то ограничиваются одним обследованием, если вторая – не меньше 2 раз за все 9 месяцев, если третья — каждые 3 месяца.
- Биопсия. Эта мера необходима для того, чтобы выявить злокачественное перерождение. Проводится она на третьей стадии дисплазии шейки матки, потому что имена она представляет наибольшую опасность преобразования.
- Диагностическое выскабливание. Данный способ диагностики может выполняться только в первые три месяца беременности и только, если есть подозрение на развитие раковой опухоли.
Помимо указанных мер диагностики беременной женщине еще необходимо посещать онколога, особенно, если у нее обнаружена третья стадия заболевания. Этот врач также как и гинеколог будет вести пациентку на протяжении всей беременности.
Кольпоскопия
Это инструментальное обследование, при котором производится осмотр слизистой влагалища и влагалищной части шейки матки. Как правило, дисплазия шейки матки затрагивает визуально видимую часть влагалищной части шейки матки.
Расширенная кольпоскопия – производится с несколько этапов:
- Обработка эпителия слизистой 3% раствором уксусной кислоты.
- Дополнительная обработка раствором Люголя 3%
- Осмотр слизистой шейки матки
Лечение дисплазии шейки матки
Лечение во время беременности проводится по следующей схеме.
-

Постоянное наблюдение у гинеколога важное условие при наличии дисплазии
Постоянное наблюдение у гинеколога и онколога. Постоянно изменяется курс профилактического лечения, зависимо от изменений заболевания.
- Сопутствующие симптомы воспалительного или инфекционного процесса требуют полного устранения, что проводится безопасными медикаментозными средствами.
- Беременным может проводиться радиоволновая терапия, замораживание, лазерное лечение.
- Особенное внимание обращается на эластичную возможность органа, что важно для нормального прохождения ребенка. Потому женщине могут предложить проведение безопасных родов в том или ином случае.
- Нормализация гормонального фона, поддерживающая терапия после родов и до момента прекращения кормления грудью.
После рождения ребенка женщине проводится повторное исследование, на котором определяется степень распространения дисплазии. Уже в этот момент можно проводить эффективное лечение такими методиками как ампутация матки, криодеструкция, конизация.
Прогноз при дисплазии во время беременности благоприятный, так как за женщиной ведется постоянное наблюдение, а после родов назначается комплексное лечение.
Лечение дисплазии шейки матки у беременных женщин несколько отличается, потому что требуется провести его так, чтобы справиться с болезнью и не нанести вред ребенку. Главной целью является сохранение беременности при развитии заболевания и устранение ее после появления малыша на свет.
Оставлять ребенка или нет, женщина решает самостоятельно. Врачи рекомендуют сохранять плод, если выявлена патология первой и второй стадии.
При обнаружении третьей степени советуют пройти биопсию. Если она подтвердит диагноз, то можно провести аборт, но только на раннем сроке.
В любом случае болезнь не считается абсолютным показанием к устранению плода.
После выявления дисплазии необходимо проведение лечения направленного на устранение причинного фактора: лечение инфекционных заболеваний, прием препаратов фолиевой кислоты.
Основным же в лечении дисплазии является механическое или физическое удаление патологической ткани. Для этого используются физические методы:.
- Прижигание током (электрокоагуляция)
- Криодеструкция
- Прижигание дисплазии лазером
или хирургическое удаление очага дисплазии – конизация.Для каждого из перечисленных выше методов есть свои показания и противопоказания. Каждый метод обладает своими достоинствами и недостатками. Подробнее о них:
Прижигание эрозии электрическим током (электрокоагуляция)
Прохождение тока через определенный участок биологической живой ткани вызывает частично омертвение клеток. Этот эффект и используется в разрушении участка дисплазии шейки матки.
Достоинства метода:
В большинстве случаев дисплазия шейки матки требует хирургического лечения. Однако существует целый ряд народных средств, которые могут существенно облегчить течение заболевания.
Перед началом лечения народными средствами мы рекомендуем Вам обратиться за консультцией в Вашему врачу гинекологу для исключения противопоказаний.
В лечении дисплазии шейки матки используются:
Радиоволновое лечение подразумевает удаление зоны дисплазии шейки матки с помощью современного аппарата, излучающего высокочастотные радиоволны. Хотя метод является относительно новым, его эффективность в лечении доказана многими исследованиями и практическим применением.
Принцип метода
Клетки человеческого организма содержит большое количество воды, которая активно поглощает высокочастотное (
3,8 – 4 Мегагерц
) радиоволновое излучение, превращаясь в пар. Это вызывает коагуляцию (
свертывание белков и разрушение клеток
) в тканях, располагающихся непосредственно в зоне воздействия, в то время как здоровые ткани не повреждаются.
Преимуществами метода являются:
- Высокая точность. С помощью компьютерных технологий возможно удалить даже самые мелкие очаги дисплазии.
- Минимальное повреждение здоровых тканей. Данный метод позволяет удалить зону дисплазии шейки матки на границе со здоровыми тканями, практически не повреждая их. Термический ожег при радиоволновом лечении в несколько раз меньше, чем при электрокоагуляции или лазерном удалении дисплазии.
- Возможность амбулаторного лечения. Для радиоволнового удаления дисплазии шейки матки госпитализация не требуется. После выполнения процедуры пациентка может отправиться домой, однако необходимы контрольные посещения гинеколога в течение нескольких месяцев.
- Безболезненность. Во время выполнения процедуры разрушаются нервные окончания, ответственные за формирование и передачу болевых импульсов, поэтому болезненность во время и после процедуры весьма незначительная.
- Косметический эффект. После выполнения процедуры происходит быстрое и полное восстановление тканей. Полное выздоровление наблюдается через 3 – 4 недели. Послеоперационные рубцы не образуются.
Высокочастотное радиоволновое лечение абсолютно противопоказано:
- При подозрении на рак. В данном случае необходимо точно подтвердить диагноз, так как использование данного метода для удаления рака может привести к серьезным осложнениям (в частности, к метастазированию – распространению раковых клеток с током крови по всему организму).
- При наличии инфекционных заболеваний наружных половых органов, шейки матки, самой матки.
- Во время лихорадки. Использование данного метода противопоказано при всех заболеваниях, протекающих с повышением температуры, головными болями и болями в мышцах, проливным потом и другими симптомами.
Последствиями радиоволнового лечения дисплазии шейки матки могут быть:
- Выделения из влагалища. Отмечаются в течение 1 недели после выполнения процедуры. Выделения из влагалища могут иметь кровянистый или слизистый характер (сукровица), не сопровождаются болезненностью и обычно проходят в течение 2 – 3 дней.
- Кровотечения. Если в скором времени после выполнения процедуры началось кровотечение – необходимо срочно обратиться к врачу.
- Инфекционные осложнения. Встречаются крайне редко и обычно развиваются вследствие несоблюдения правил личной гигиены.
- Повышение температуры. Может наблюдаться незначительное повышение температуры тела (до 37,5 – 38ºС). К врачу необходимо обращаться при более высоких цифрах, а также если температура не нормализуется в течение 2 суток.
Медикаментозное лечение может применяться при любой степени дисплазии шейки матки вместе с другими лечебными мероприятиями (
прижиганием, хирургической операцией и так далее
Какими могут быть осложнения и последствия дисплазии шейки матки?
При отсутствии адекватного и своевременного лечения дисплазия шейки матки может привести к развитию ряда осложнений. Кроме того, чем дольше откладывается лечение, тем больше будет зона дисплазии, и тем травматичнее будет ее удаление, что также может привести к нежелательным последствиям.
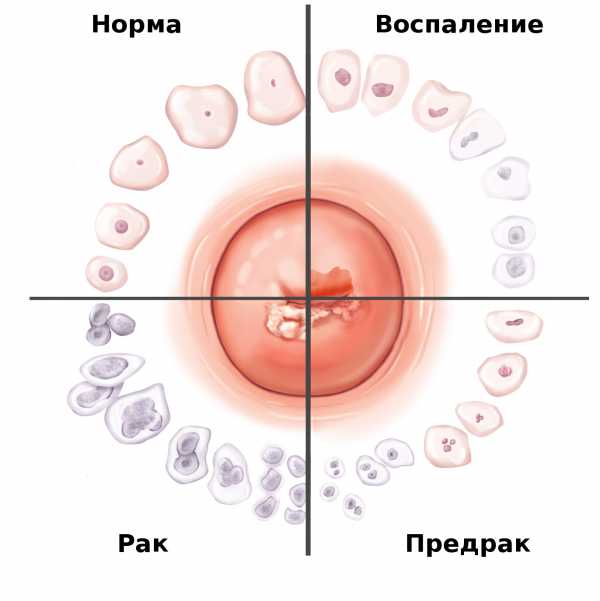
Рак шейки матки
Является самым грозным осложнением дисплазии шейки матки. Обычно процесс злокачественного перерождения дисплазии в опухоль занимает от 2 до 10 лет, однако иногда возможно более быстрое развитие (
в течение нескольких месяцев
). Как и в случае дисплазии, клинические проявления рака шейки матки на ранних стадиях заболевания слабо выражены. Вначале опухоль поражает только слизистую оболочку, однако по мере прогрессирования распространяется на более глубокие слои органа и на соседние ткани (
на тело матки, на влагалище
). Основным симптомом при этом являются частые кровянистые выделения из влагалища вне менструального цикла. В результате метастазирования (
распространения опухолевых клеток по организму с током лимфы и крови
) поражаются лимфатические узлы и отдаленные органы (
легкие, кости и другие
). На поздних стадиях заболевание проявляется сильными
болями в животе
, повышением температуры тела, отеками нижних конечностей, общим истощением.
Профилактика дисплазии шейки матки
Профилактика дисплазии шейки матки подразумевает профилактику инфицирования венерическими заболеваниями и профилактику гиповитаминоза по фолиевой кислоте.
Нужно ли соблюдать диету при дисплазии шейки матки?
Правильное питание помогает не только улучшить общее состояние женщины, но также замедляет прогрессирование заболевания и препятствует переходу дисплазии в рак, а в некоторых случаях может привести к полному выздоровлению.
На сегодняшний день основной причиной дисплазии шейки матки считается вирусная и паразитарная инфекция. Вирус папилломы человека, вирус герпеса, хламидии и другие паразиты, размножаясь в клетках слизистой оболочки шейки матки, приводят к повреждению их генетического аппарата.
В результате этого появляются атипичные, ненормальные для данной ткани клетки, которые и представляют собой дисплазию.
Важную роль в развитии данного заболевания играет функциональное состояние иммунной системы. Инфекционные агенты могут долгое время находиться в женском организме, но благодаря крепкому иммунитету они не смогут развиваться.
Для нормальной работы иммунной системы необходимо полноценное питание, а также регулярное употребление витаминов и микроэлементов, которые не образуются в человеческом организме и поступают только с пищевыми продуктами.
Их недостаток может привести к снижению иммунитета и активации «спящей» инфекции. В то же время, выявление и коррекция дефицита того или иного витамина может способствовать скорейшему выздоровлению пациентки.
Рекомендуемая диета при дисплазии шейки матки
sustaw.top
Планирование беременности с дисплазией шейки матки 2 степени
У здоровой шейки матки слои эпителия идут строго друг за другом. Если же произошло нарушение в последовательности наслоений, тогда это считается патологией. Дисплазия шейки матки – это хаотичное расположение слоев.
Данное заболевание иногда схоже с эрозией, но отличие ее в том, что эрозия – результат механического нарушения тканей, а дисплазия – клеточного нарушения. Лечение и ведение болезни значительно отличаются друг от друга. В основном дисплазию принято считать начальной стадией злокачественной опухоли, хотя это не всегда так. Вовремя обнаруженное заболевание приводит к полному выздоровлению.
Оно имеет три формы проявления:
- легкую;
- умеренную;
- тяжелую.
От степени патологии зависит не только лечение, но и возможность женщины иметь ребенка.
Степени дисплазии шейки матки
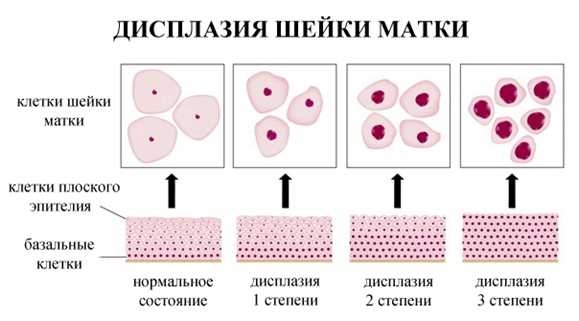
Дисплазия шейки матки подразделяется на три степени: первую, второй и третью. При обследовании врач берет мазок на цитологию, а в последующем (если есть необходимость) биопсию тканей органа, и посредствам исследования его, выносится диагноз.
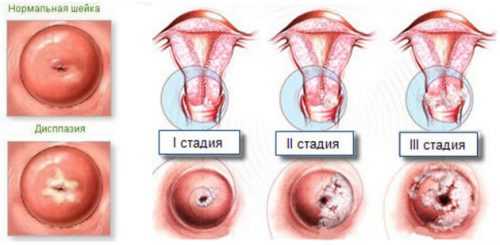
1 степень дисплазии (слабая) так называемая ЦИН 1 характеризуется наличием изменений в нижней части эпителиального пласта. Затрагивает только 1/3 его часть.
ЦИН 2 или дисплазия шейки матки 2 степени затрагивает 2/3 части глубины эпителия, где верх не затронут вообще. Переход 1 степени во 2 осуществляется быстро и бессимптомно. Биопсия шейки матки 2 степени покажет, как сильно поражена матка, а также характеристика этого поражения.
Третья степень считается самой тяжелой и является первой ступенью к образованию раковых клеток. Диагностируется только при помощи гистологического исследования.
Причины и симптомы дисплазии шейки матки
Болезнь не образуется просто так, для появления существует ряд причин образования ее:
- Вирус папилломы человека (ВПЧ), который может находится у женщины с рождения, а может заразится в течении жизни.
- Длительное употребления противозачаточных лекарств.
- Ранняя половая жизнь.
- Частая смена партнеров, и их количество.
- Курение.
- Предрасположенность к раковым заболеваниям.
- Слабый иммунитет.
- Наличие половых инфекций.
- Женщина часто рожала.
Это основные причины появления заболевания, но учитывая разные особенности организма могут влиять и другие факторы. Но самой основной первой причиной заболевания – это наличие в организме ВПЧ. Оно играет большую роль в появлении не только дисплазии, но и возникновения раковых опухолей. Когда врачи установили, что данный симптом основной в образовании дисплазии, методы лечения стали эффективными и приносят свои результаты.
ВПЧ является своего рода тормозом, когда организм отторгает разрушенные клетки либо инфицированные. Отсюда и берут начало злокачественные образования. Самым опасным является ВПЧ 16 и 18. Именно они ведут к появлению рака шейки матки. Поэтому выявление его – это основная ступень в лечении дисплазии.
Чтобы женщине понять, есть ли в организме заболевания, должны присутствовать его симптомы. К главным проявлениям можно отнести:
- большое количество белей, но без неприятного запаха;
- зуд в половых органах;
- небольшое количество кровяных прожилок после секса;
- боли при половом контакте.
Данные признаки не будут являться прямыми для установления цервикальной дисплазии, они просто говорят о том, что женщине необходимо посетить гинеколога. При первой степени, организм в основном не подает признаков заболевания. Они начинают проявляться со 2 степени.
Женщины, которые более подверженные появлению дисплазии

Возраст пациенток, у которых более всего обнаруживается данное заболевание – женщины 25-35 лет. Также может появится у дам:
- имеющих частую смену партнера и не защищенный секс;
- секс с мужчиной, ведущий беспорядочную половую жизнь;
- зараженной ВИЧ;
- со сниженным именитом, в результате приема нестероидных лекарств.
Лечение дисплазии
Лечение зависит от степени поражения шейки матки. Дисплазия 1 степени может самостоятельно пройти через два года после обнаружения. При условии, что ВПЧ будет устранен. Женщине также нужно избавиться от половых инфекций и вредных привычек, для предотвращения появления новых образований.
2 и 3 степени лечат врачи с индивидуальным подходом к каждой пациентке.
Основным лечением дисплазии 2 степени может быть простое устранение инфекционных заболеваний половых органов, а также выравнивание гормонального сбоя. Иногда при незапущенной стадии, которая не доходит до 3 степени, данного лечения достаточно, чтобы дисплазия самоустранилась.
Для устранения инфекционный заболеваний, а также поднятие иммунитета используются следующие препараты:
- иммуностимулирующие;
- витамины;
- препараты для индивидуального лечения инфекций;
- вагинальные свечи для устранения инфекционных заболеваний.
Некоторые женщины в лечении дисплазии прибегают к методам народной медицины, но использовать их нужно с особой осторожностью.
Если такой вид лечения не помог, тогда избавление от дисплазии заключается в нескольких хирургических методах, самые известные среди них:
- диатермокоагуляция;
- фотодинамическая терапия.
Диатермоэлектрокоагуляция (ДЭК) представляет собой лечение путем воздействия электрического тока на пораженные участки. Напряжение тока маленькое, за счет чего процедура считается не опасной для жизни. Ток действует на зараженные клетки и убивает их. Это процедура популярна уже много лет. В народе носит название «прижигание».
Минусом этого лечения будет то, что глубина воздействия не регулируется. Также если рядом проходят лимфатические или кровеносные сосуды, они могут получить некроз ткани. В дальнейшем приводит к образованию рубцов на шейке матке и образованию эндометриоза.
Еще одним из известных методов лечения является фотодинамическая терапия (ФТД). Методика его заключается в том, что пациентке вводится внутривенно препарат фотосенсибилизатор. Он начинает скапливаться в пораженных клетках матки. После 48 часов на них действует лазерное излучение, и, клетки в которых скопился данный препарат, погибают. Операция проходит быстро и безболезненно. Женщина через сутки уже может покинуть клинику.
В основном такое лечение помогает после первого раза. Есть случаи, что его приходилось повторять при последующих обследованиях. Но при этом лечение обладает высоким процентом эффективности.
Удаление шейки матки при дисплазии
Все больше врачей стали приходить к решению по удалению шейки матки при наличии дисплазии. Применяется в основном, если существует запущенная форма проявления. При такой операции шейка матки удаляется, но женщина в последующем может забеременеть и выносить ребенка.
Больше всего используется такой вид хирургического вмешательства женщинам при 3 степени развития дисплазии, а также при первых признаках образования злокачественной опухоли.
Последствия дисплазии шейки матки 2 степени
Дисплазия шейки 2 степени может самоуничтожиться при лечении ВПЧ. Большая часть женщин, у которых был установлен данный диагноз излечились в течении 1-З лет. Но у меньшей половины болезнь протекает вяло и продолжительно.
20 % заболевших пациенток с диагнозом ЦИН 2 степени, образование перешло в третью степень. Также у 20 % из которых, диагностировался в последующем рак.
При лечении могут появиться некоторые сложности:
- после хирургического вмешательства открыться кровотечение;
- осложнение при родах, сопровождающееся нарушением эластичности шейки матки, сужением просвета в ней, кровотечение;
- к уже появившейся болезни присоединение новых инфекций.
В основном лечение дисплазии 2 степени имеет благоприятный исход. Крайне редко при обнаружении переходит в 3 степень, а затем в образование в злокачественную опухоль. Если женщина соблюдает все рекомендации врачей и следит за своим образом жизни, то последствий после дисплазии не обнаруживается.
Вовремя назначенное лечение – это всегда залог успеха при устранении болезни.
Беременность при дисплазии шейки матки

Дисплазия шейки матки при беременности в целом не опасна. Но если ее рост увеличивается, то это может сказаться и на будущей матери и ребенка.
Важно: при беременности иммунитет женщины снижается, за счет чего может развиться данная патология.
Гормональные изменения при беременности
Эстрогены у беременной женщины возрастают и действуют на слизистую шейку матки, за счет чего она начинает меняться. Она увеличивается и укорачивается, а внутренний слой эпителия выворачивается во влагалище, где может подвергаться влиянию факторов:
- микротравмы;
- воспаления;
- кислая среда.
Если нарушился эпительный слой, тогда вирус может легко проникнуть внутрь и начать размножаться. Если у женщины до беременности была выявлена дисплазия в легкой степени, то у 30 % она переходит в 2 степень, а в некоторых случаях вообще исчезает. Существует малый процент того, что дисплазия с течением беременности перейдет в рак.
Осложнения при родах
Наличие дисплазии шейки матки 2 степени, может усложнить роды, а также привести к нарушениям у новорожденного.
Если очаг поражения занимает большую площадь, тогда это приведет к повреждению матки. При травмировании, может открыться кровотечение различной тяжести.
При установлении диагноза на первых неделях беременности, это зачастую не является поводом для абортов.
Влияние дисплазии на новорожденного
Когда ребенок будет проходить через родовые пути, то в рот ему могут попасть папилломовирусы. В дальнейшем скажется на поражение гортани и голосовых связок этим заболеванием.
Чтобы ВПЧ не помешало беременной пациентке наслаждаться этим этапом в жизни, необходимо избавиться от болезни до наступления беременности. Для этого нужно проходить гинекологический осмотр минимум один раз в год. Около 45 % беременных женщин заражены ВПЧ, который находится в организме и ждет подходящего времени для проявления.
Опасность дисплазии во время беременности
Если у доктора возникли сомнения по поводу диагноза, в частности степени дисплазии, тогда беременной будет назначена биопсия.
Биопсия шейки матки несет риск для плода, потому как материал для забора проб берется непосредственно в шейке матки. Назначается строго, в том случае, если есть такая необходимость и, если до родов ждать нет времени. Процедура может спровоцировать выкидыш или преждевременные роды. В основном лечение и обследование проводится после родоразрешения.
При планировании беременности женщине необходимо сдать все анализы и пройти полное обследование, на наличие инфекций. Организм уже забеременевшей женщины более подвержен проявлению скрытых заболеваний. Также необходимо пропить курсы витаминов и фолиевой кислоты.
Питание и профилактика при дисплазии

Для начала требуется укрепить иммунную систему, которая не даст развитию подобных заболеваний. Также требуется с особой тщательностью подойти к выбору меню и продуктов питания.
Они должны содержать витамины и полезные микроэлементы. Побольше фруктов и овощей. Сбалансирование питание поможет восстановить деятельность организма, а также укрепить иммунную систему. Также разработать специальную диету, чтобы привести в порядок организм.
Женщине придется отказаться от:
- копчёностей;
- солений;
- сахара;
- продуктов, в которых есть содержание ГМО;
- алкоголя.
Обязательное ведение здорового образа жизни, отказ от курения и частой смены половых партнеров. Также обязательны гинекологические осмотры хотя бы 1-2 раза в год.
Любая женщина, особенно если беременная, при озвучивании данного диагноза, начинает паниковать и обращаться к интернету и форумам. Существует много информации по данному заболеванию, но у каждой женщины оно проходит по-разному. А как это проходило у Вас? Что помогло Вам избиваться от него? Какие методы лечения пробовали и использовали? Оставьте свои отзывы, может они кому-то будут действительно полезны. Ведь народное мнение иногда услышать лучше, чем без апелляционное мнение докторов.
Видео: Дисплазия и как её лечить
Видео: Дисплазия (предрак) или онкология
Видео: Гинеколог про дисплазию шейки матки
Видео: Консультация врача гинеколога по вопросу дисплазии шейки матки
‘; blockSettingArray[7][«setting_type»] = 3; blockSettingArray[7][«element»] = «»; blockSettingArray[7][«directElement»] = «.rll-youtube-player»; blockSettingArray[7][«elementPosition»] = 1; blockSettingArray[7][«elementPlace»] = 1; var jsInputerLaunch = 15;
sheika-matka.ru
Беременность и доброкачественные заболевания шейки матки. Дисплазия шейки матки при беременности
БЕРЕМЕННОСТЬ И ДОБРОКАЧЕСТВЕННЫЕ ЗАБОЛЕВАНИЯ ШЕЙКИ МАТКИ
Согласно рекомендациям ВОЗ, используют два основные термина: дисплазия шейки матки и цервикальная интраэпителиальная неоплазия (ЦИН).
Дисплазия — нарушение роста и дифференцировки клеток многослойного плоского эпителия, нередко связанное с присутствием ВПЧ. Базальная мембрана при этом остаётся интактной. Степень тяжести дисплазии определяется количеством клеток с признаками атипии в эпителиальном пласте многослойного плоского эпителия. Это преобразование обычно начинается в базальных и парабазальных клетках. При лёгкой дисплазии вовлекается нижняя треть эпителиального пласта, при умеренной — от одной до двух третей, при тяжёлой — признаки атипии приобретает более двух третей клеток эпителиального пласта.
В 1975 г. был принят термин ЦИН. Выделяют 3 степени выраженности: I и II степени соответствуют лёгкой и умеренной дисплазии, III включает наличие одновременно тяжёлой дисплазии и карциномы in situ (рис. 49-1).
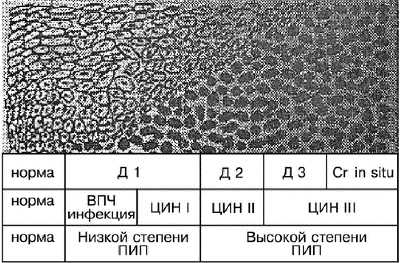
Рис. 49-1. Классификация ЦИН.
Плоскоклеточное интраэпителиальное поражение шейки матки (ПИП) — цитопатологический термин, применяемый для описания дисплазии (терминология цервиковагинальных цитологических аномалий системы Бетесда). ПИП низкой степени соответствует лёгкой дисплазии или ЦИН I. Как правило, ПИП низкой степени — клиническое свидетельство инфицирования ВПЧ. ПИП высокой степени соответствует умеренной и тяжёлой дисплазии, (ЦИН II или ЦИН III) и карциноме in situ. ПИП высокой степени, как правило, сочетается с инфицированием штаммами ВПЧ высокого онкогенного риска.
СИНОНИМЫ
Предраковое состояние шейки матки.
КОД ПО МКБ-10
N87 Дисплазия шейки матки.
ЭПИДЕМИОЛОГИЯ
Инфицирование ВПЧ может произойти как до беременности, так и после её наступления. Распространённость инфицирования ВПЧ среди беременных варьирует, по разным данным, от 10 до 42%. Нет данных о том, что беременные более восприимчивы к инфицированию или активации ВПЧ. Беременность вызывает временное снижение клеточного иммунитета, уменьшение содержания CD4-лимфоцитов, что способствует клиническому проявлению вирусной инфекции. Как и в общей популяции, во время беременности субклиническую форму инфекции ВПЧ выявляют чаще, чем клинически выраженную в виде кондилом. Временная иммуносупрессия может вызывать быстрый рост кондилом.
Дисплазия шейки матки среди беременных женщин, встречается столь же часто, как и у небеременных того же возраста. Распространённость ЦИН у беременных варьирует среди различных социальных групп и составляет от 3,4 до 10%. У большинства беременных, имеющих дисплазию шейки матки, отмечают ЦИН I или другое свидетельство продуктивной инфекции ВПЧ. Тяжёлая дисплазия (ЦИН III) встречается намного реже. Её диагностируют у 0,1–1,8% беременных. ЦИН во время беременности чаще обнаруживают у молодых женщин. Средний возраст беременных с карциномой in situ — 29,9 лет со средним паритетом 4,0.
Осложнения при инфицировании ВПЧ и ЦИН во время беременности. Субклиническая форма инфекции ВПЧ, а также небольшие кондиломы шейки матки, влагалища, вульвы и перианальной области не представляют серьёзной угрозы для беременности. Клинически выраженная инфекция ВПЧ может причинить вред в процессе родов или новорождённому. Может возникнуть ряд осложнений, если по ходу родового канала находятся большие кондиломы: их повреждение в ходе родов вызывает кровотечение. Кондиломы на промежности вызывают проблемы при эпизиотомии или зашивании разрыва промежности. Большие кондиломы могут механически препятствовать родам, их целесообразно удалить заранее. Наличие кондилом, не препятствующих родам, — не показание к КС. При инфицировании ВПЧ новорождённого наиболее неблагоприятно развитие возвратного респираторного папилломатоза, вызывающего поражения гортани и голосовых связок. Однако заболеваемость этой инфекцией составляет менее 1 на 100 000 родов, поэтому КС как мера профилактики респираторного папилломатоза не показано.
В настоящее время развитие ЦИН во время беременности активно изучается. Исследования показали, что ЦИН не прогрессирует во время беременности. При II и III степени выраженности ЦИН, диагностируемой во время беременности, регрессия после родов происходит в 60 и 70% случаях соответственно. Данные другого исследования свидетельствуют о том, что во время беременности при ЦИН в 25% случаев происходит регрессия заболевания, в 47% случаев состояние сохраняется стабильным, и в 28% случаев заболевание прогрессирует. В случае прогрессирования заболевания возникновение микроинвазивного рака происходит реже, чем в 1% случаев. При обнаружении кондилом и ЦИН у беременной могут возникать и психологические проблемы, связанные с беспокойством за себя и состояние плода. Врач в беседе может подчеркнуть, что прогрессирование цервикальной интраэпителиальной неоплазии происходит достаточно редко.
ПАТОГЕНЕЗ ДИСПЛАЗИИ ШЕЙКИ МАТКИ
В настоящее время окончательно установлено, что этиология цервикальных эпителиальных поражений и цервикального рака неразрывно связана с определёнными типами инфекции ВПЧ. Выявлено более 100 типов ВПЧ, около 40 из них могут инфицировать половые пути. Приблизительно 15 типов часто обнаруживают при цервикальном раке (16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 68, 73 82), в связи с чем их называют типами высокого канцерогенного риска. К типам низкого канцерогенного риска относят следующие: 6, 11, 40, 42, 43, 44, 54, 61, 70, 72, 81, 25, 53, 66 и СР 6108). Вирусы типов 6 и 11 в 90% случаев вызывают развитие экзофитных кондилом шейки матки, влагалища и вульвы. Смешанное инфицирование вирусами высокого и низкого канцерогенного риска отмечают у 2–25% женщин.
При цервикальных поражениях II–III степени в 50% случаев обнаруживают 16-й тип ВПЧ, также обнаруживаемый приблизительно в трети случаев возникновения аденокарцином.
Участки незрелого метапластического эпителия в переходной зоне или зоне трансформации шейки матки наиболее подвержены инфицированию. Вирус способен проникать только в базальные клетки эпителия, легко доступные в зоне метаплазии или при микротравмах эпителия. Метаплазия может быть реакцией на хроническое раздражение во многих органах, но на шейке матки этот процесс всегда имеет место у сексуально активных женщин. Очень активно процесс метаплазии протекает во время беременности из-за выворота цилиндрического эпителия на влагалищную порцию шейки в результате сильного эстрогенного воздействия. Цервикальная неоплазия — сложное взаимодействие между ВПЧ и незрелым плоским эпителием. Однако в большинстве случаев инфекция протекает в латентной субклинической форме без морфологических изменений и элиминируется через 8–16 мес. При развитии морфологических изменений цитологический анализ указывает на проявления продуктивной инфекции ВПЧ (ПИП низкой степени, койлоцитоз) или на наличие атипических плоских клеток неопределённого значения. Гистологическое исследование позволяет обнаружить изменения, свойственные ЦИН I, или эффект ВПЧ. Большая часть этих изменений спонтанно регрессирует. Меньшая часть прогрессирует до поражений высокой степени (цервикальная интраэпителиальная неоплазия II–III степени). Исторически ЦИН рассматривали как прогрессирующий биологический континуум, приводящий к цервикальному раку. Была принята теория о том, что ЦИН I переходит в ЦИН II, а затем в ЦИН III. Полученные позднее данные показали, что одновременно могут присутствовать два различных по тяжести поражения с разным генезом и динамикой развития. Факторы, провоцирующие прогрессию ЦИН и инвазию до конца не изучены. К таким факторам относят: отдельные комбинации онкогенных штаммов ВПЧ, генетическую восприимчивость, пищевые факторы. Геномная нестабильность приводит к инактивации гена супрессора опухоли и интеграции генома ВПЧ в геном клетки хозяина. Риск прогрессии ЦИН напрямую зависит от типа вируса. Типы ВПЧ высокого канцерогенного риска чаще провоцируют прогрессию заболевания. Кроме того, существуют различные геномные варианты одного и того же типа вируса, например ВПЧ 16, также влияющие на вероятность прогресса или регресса заболевания (рис. 49-2).
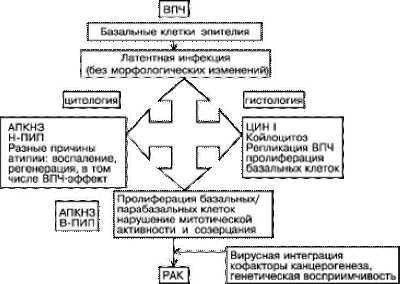
Рис. 49-2. Развитие ВПЧ инфекции и цервикальной неоплазии.
ДИАГНОСТИКА ДИСПЛАЗИИ ШЕЙКИ МАТКИ
При обследовании шейки матки следует помнить, что самые большие изменения происходят именно во время беременности. Данные изменения могут затруднять выполнение диагностических процедур и влиять на клиническую интерпретацию данных.
Физиологические изменения влагалища и шейки матки во время беременности. Степень изменений зависит от паритета. Во время беременности происходит увеличение маточного кровотока для того, чтобы поддержать рост плода. Маточный кровоток увеличивается, что приводит к полнокровию и появлению синеватого оттенка шейки матки.
В течение беременности происходит прогрессивное размягчение шейки. Эндоцервикальный эпителий пролиферирует и продуцирует густую непрозрачную слизь, предотвращающую проникновение микрофлоры.
Цервикальный эпителий очень чувствителен к изменению уровня эстрогенов, высокий уровень которых увеличивает объём шейки матки за счёт гипертрофии мышечнофиброзной стромы. Вследствие увеличения диаметра шейки матки происходит выворачивание эндоцервикального эпителия наружу. Особенно выражено данное явление при первой беременности. Это состояние называют эктопия шейки матки (выворот), которую во время беременности считают вариантом нормы. Эктопия шейки матки облегчает проведение кольпоскопии из-за лучшей визуализации переходной зоны. В результате выворота и зияния наружного зева цилиндрический эпителий попадает в кислую среду влагалища и подвергается активной метаплазии в течение всей беременности. При обработке уксусной кислотой этот эпителий будет. Данный эпителий необходимо отличать от атипического эпителия. Физиологические изменения касаются не только шейки матки, но и влагалища. Влагалищный эпителий утолщается, приобретает синеватый оттенок.
Увеличивается длина влагалища и влагалищные стенки несколько пролабируют, затрудняя в ряде случаев осмотр.
ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ ПРИ ДИСПЛАЗИИ ШЕЙКИ МАТКИ
Цитологическое исследование. Физиологические изменения во время беременности практически не влияют на диагностическую точность цервикальной цитологии. Обязательный ПАП-мазок в I триместре беременности у многих женщин порой бывает первым и единственным за всю прожитую жизнь. Забор материала из цервикального канала следует проводить с использованием цервикальных щёточек с осторожностью. Используют традиционную (жидкостную) цитологию — клеточный материал помещают в ёмкость со специальным консервирующим раствором.
Особенность цитологических мазков при беременности — частое наличие реактивных изменений в мазке. У незрелых метапластических клеток ядро обычно более крупное, чем у обычных метапластических клеток. В отличие от атипичных клеток незрелые метапластические клетки имеют чёткие ядерные границы и одинаковый размер ядер. У подобных клеток не происходит неправильных митозов. Иногда в мазке присутствуют децидуальные клетки.
Цитологические аномалии плоских клеток, в зависимости от стандартов лаборатории, могут быть описаны по разным классификациям (рис. 49-3, см. цв. вклейку). Наиболее широко используют классификацию Бетесда.
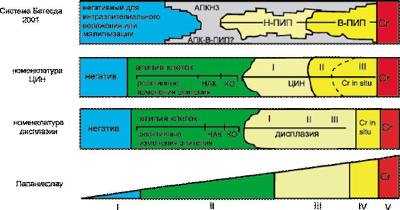
Рис. 49-3. Сравнение цитологических классификаций плоскоклеточных аномалий шейки матки. АПКНЗ — атипичные плоские клетки неопределённого значения; АПК-В-ПИП — атипичные плоские клетки, подозрительные на атипию высокой степени; Н-ПИП — плоскоклеточное интраэпителиальное поражение низкой степени; В-ПИП — плоскоклеточное интраэпителиальное поражение высокой степени; Сr — карцинома; НАК — неклассифицируемые атипичные клетки; КО — койлоцитоз.
Гистологическое исследование. Биопсия выполняется при кольпоскопическом исследовании из наиболее выраженного участка атипии или любого подозрительного участка. Техника биопсии идентична у беременных и небеременных женщин. При беременности увеличивается риск кровотечения после биопсии.
Во время беременности могут происходить изменения плоского и цилиндрического эпителия. Возможна гиперплазия цилиндрического эпителия и базальных клеток. Отмечают незрелую метаплазию, отёк стромы, усиленную васкуляризацию. В биоптат часто попадают децидуальные клетки, в которых происходит цитоплазматическая вакуололизация и увеличение ядра, что может быть похоже на дис-плазию. Иногда децидуальная ткань напоминает полип (децидуальный полип), а он может быть похож на инвазивный рак. В связи с этим, достаточно взятия нормального цитологического мазка, чтобы не прибегать к излишней биопсии.
ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
Кольпоскопическое исследование. Главная цель кольпоскопии у беременных — установить наличие, тяжесть и распространённость неоплазии. Эндоцервикальный кюретаж запрещён, так как эта процедура может повредить плодный пузырь. При необходимости биопсию выполняют из наиболее подозрительного участка с наименьшим числом образцов (только биопсийными щипцами, не ножом!). Конусовидную биопсию (конизация) выполняют только при подозрении на инвазивный рак.
Показания для кольпоскопии во время беременности:
·Аномальная цитология: ПИП высокой степени, ПИП низкой степени, атипичные железистые клетки, атипические плоские клетки неопределённого значения, аденокарцинома in situ, раковые клетки.
·Любое объёмное образование шейки матки, выявленное при осмотре в зеркалах или пальпации.
·Клинически очевидная инфекция ВПЧ половых путей или неоплазия.
·Необъяснимое кровотечение, в том числе посткоитальное, во время беременности (при отсутствии других осложнений беременности: предлежание плаценты, аборт, пузырный занос и др.).
Если в мазке обнаружены атипические плоские клетки неопределённого значения, кольпоскопию проводят только при выявлении с помощью теста ПЦР высококанцерогенных штаммов ВПЧ. При невозможности типирования ВПЧ следует повторить цитологическое исследование. При повторном обнаружении атипичных клеток выполняют кольпоскопию.
Женщинам с аномалиями в цитологическом мазке, обнаруженными до беременности, тоже проводят кольпоскопию. В I триместре беременности изменения незначительны и проведение кольпоскопии незатруднено. При осмотре и кольпоскопии можно обнаружить полип слизистой оболочки цервикального канала (железистый, железисто- фиброзный). Удаляют полип, как правило, после родов, если он не препятствует родоразрешению, а также при благоприятных результатах цитологического исследования.
В исследовании кольпоскопии подвергли более 1000 беременных. Точность оценки составила 99,5%, осложнения возникли в 0,6%, случаев, а конизация потребовалась 4% обследуемых. Ни один случай инвазивного рака не был пропущен.
ЛЕЧЕНИЕ ДИСПЛАЗИИ ШЕЙКИ МАТКИ ПРИ БЕРЕМЕННОСТИ
Тактика ведения беременных с аномальной цитологической картиной мазка (рис. 49-4). Беременных, с обнаруженными атипическими плоскими клетками неопределённого значения, похожими на ПИП высокой степени, ПИП низкой степени (лёгкая дисплазия, ЦИН I, ЦИН II–III), необходимо направлять на кольпоскопию. Если результаты кольпоскопии подтвердят наличие атипических плоских клеток неопределённого значения, выполняют повторный цитологический мазок или тест на высококанцерогенные типы инфекции ВПЧ.
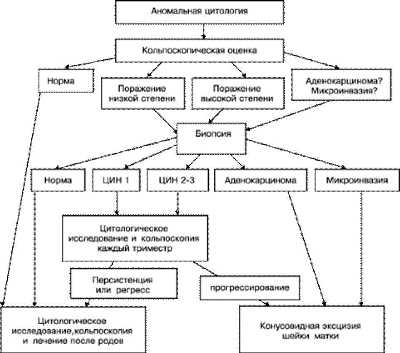
Рис. 49-4. Алгоритм ведения беременных с аномальной цитологической картиной содержимого цервикального
канала.
Эпителиальные поражения низкой степени выраженности могут быть представлены экзофитными, микропапиллярными кондиломами, или участками нестойкого уксуснобелого эпителия с неправильными «географическими» очертаниями. Если результаты кольпоскопии удовлетворительны — переходная зона чётко визуализирована, кольпоскопическая оценка соответствует поражению низкой степени, проведение биопсии не требуется. Беременную необходимо подвергать цитологическому контролю каждый триместр. Если данные цитологического исследования отражают прогрессирование поражения (что случается редко), необходима повторная кольпоскопия. Если есть сомнения в результатах кольпоскопического исследования, то лучше выполнить биопсию. В случаях, когда кольпоскопия неудовлетворительна (переходная зона не визуализируется), исследование следует повторить после 20-й недели беременности, после того, как произойдёт физиологический выворот слизистой (эктопия) и можно будет увидеть переходную зону.
Высокоатипичный эпителий может захватывать несколько квадрантов шейки матки, края могут быть ровными или зазубренными. Могут быть внутренние границы между высокоатипичным эпителием, находящимся внутри зоны поражения низкой степени, что выражается в степени и продолжительности побеления после аппликации уксусной кислотой. Биопсию выполняют со всех подозрительных участков. При подтверждении высокой степени поражения данными гистологии наблюдение за беременными необходимо каждый триместр: выполняют цитологическое исследование мазка и кольпоскопию. Как правило, поражение не прогрессирует. Окончательное лечение поражения необходимо провести после родов.
Микроинвазивную карциному невозможно точно диагностировать цитологическим методом исследования. Определить инвазию можно только при гистологическом исследовании биоптата. Очаги микроинвазивного рака могут скрываться внутри больших очагов поражения. Обычной прицельной биопсии, как правило, недостаточно для уточнения микроинвазии. Только проведение расширенной биопсии в виде конусовидной эксцизии позволяет установить окончательный диагноз. Конизацию лучше выполнять во II триместре беременности. Если инвазия исключена, при конусовидной биопсии беременность можно пролонгировать. В случаях, когда диагноз микроинвазивного рака установлен до срока 23–24 нед беременности необходимо ведение пациентки вместе с онкологом.
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ ДИСПЛАЗИИ ШЕЙКИ МАТКИ ПРИ БЕРЕМЕННОСТИ
Пациенткам, желающим сохранить репродуктивную функцию, выполняют конизацию шейки матки после родов. Если при исследовании образцаконуса поражение отсутствует в краях эксцизии, глубина инвазии меньше 3 мм и нет вовлечения лимфатических пространств, матку можно сохранить. Пациентка должна находиться на цитологическом, кольпоскопическом и, при необходимости, гистологическом контроле в течение по крайней мере 2 лет после лечения.
Окончательное лечение проводят только после родоразрешения. Конизация во время беременности — диагностическая, а не лечебная процедура. Женщинам, не желающим больше рожать, может быть проведена гистерэктомия после КС.
СРОКИ И МЕТОДЫ РОДОРАЗРЕШЕНИЯ ПРИ ДИСПЛАЗИИ ШЕЙКИ МАТКИ
Время и способ родоразрешения зависит от глубины инвазии и других особенностей рака, включая вовлечение в процесс лимфатических пространств, слияние очагов инвазии и площади поверхности опухоли. Нет убедительных данных о связи разрастания опухоли и способа родоразрешения. Обычно роды происходят в срок через естественные родовые пути.
www.medsecret.net

 Легкая степень дисплазии(CIN 1). Слабо выраженные изменения в самих клетках. В процесс вовлечена нижняя треть многослойного плоского эпителия шейки матки.
Легкая степень дисплазии(CIN 1). Слабо выраженные изменения в самих клетках. В процесс вовлечена нижняя треть многослойного плоского эпителия шейки матки.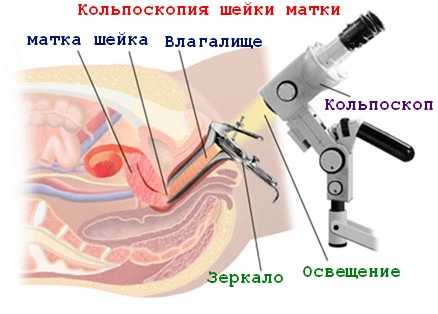 Осмотр шейки матки в зеркалах. Проводится при профилактических осмотрах. Врач может обратить внимание на измененный эпителий слизистой шейки матки – окраска, пятна, изъязвления и др.
Осмотр шейки матки в зеркалах. Проводится при профилактических осмотрах. Врач может обратить внимание на измененный эпителий слизистой шейки матки – окраска, пятна, изъязвления и др.