Анэмбриония – беременность или нет?
К сожалению, далеко не все наступившие беременности завершаются деторождением. Репродуктивные потери при этом могут быть обусловлены различными причинами. И одной из них является неразвивающаяся или замершая беременность. Н долю этой патологии приходится до 15-20% репродуктивных потерь. В настоящее время выделяют 2 варианта замершей беременности: гибель эмбриона и анэмбриония. Важно понимать, что дифференциальная диагностика между ними не влияет на последующую лечебную тактику, но учитывается при оценке прогноза. Чаще определяется анэмбриония, причем это состояние во многих случаях не сопровождается самопроизвольным абортом и потому требует искусственного прерывания замершей беременности.
Анэмбриония – что это такое?
Анэмбриония – это отсутствие эмбриона в развивающемся плодном яйце. Такое состояние называют также синдромом пустого плодного яйца. Это отнюдь не редкая патология, которая может быть диагностирована у первобеременных и у женщин, уже имеющих здоровых детей.
В настоящее время выделено достаточно много возможных причин анэмбрионии. К ним относят:
- Генетические аномалии, которые отмечаются почти в 80% патологического состояния. Обычно они связаны с грубыми и/или множественными хромосомными нарушениями. Причем при анэмбрионии такие аномалии носят качественный характер, а при гибели эмбриона и его аборте – преимущественно количественный. Возможны также нежизнеспособные комбинации родительских генов или мутации в ключевых зонах, отвечающих за ранние этапы эмбриогенеза и синтез основных структурных белков клеточных мембран.
- Некоторые острые вирусные и бактериальные заболевания, протекающие на ранних сроках беременности и приводящие к поражению эмбриональных тканей или трофобласта. Наиболее опасны в этом плане ТОРЧ-инфекции, хотя и другие возбудители могут проявлять эмбриотропность.
- Персистирующие вирусно-бактериальные инфекции органов репродуктивной системы, приводящие к развитию хронического эндометрита.
 И в большинстве случаев такая патология протекает без явных клинических симптомов и выявляется уже после замершей беременности.
И в большинстве случаев такая патология протекает без явных клинических симптомов и выявляется уже после замершей беременности. - Радиационное воздействие на развивающийся эмбрион.
- Экзогенные интоксикации: прием препаратов с эмбриотоксическим действием, наркомания, воздействие некоторых промышленных и сельскохозяйственных ядов (токсинов).
- Эндокринные расстройства у беременной женщины. И наиболее критичным является дефицит прогестерона и нарушения его обмена, что является основной причиной патологии децидуализации эндометрия и аномальной имплантации плодного яйца.
В целом причины возникновения патологии в большинстве случаев остаются не диагностированными. Обычно удается определить лишь предположительную этиологию.
Проведение генетической диагностики абортированных тканей может выявить явные аномалии наследственного материала. Но такое исследование, к сожалению, проводится в очень небольшом проценте случаев. В основном оно показано при отягощенном акушерском анамнезе у женщины, когда у нее в прошлом уже были замершие или самопроизвольно прервавшиеся на ранних сроках гестации. Но и такая диагностика не всегда бывает достаточно информативной, что связано с ограниченными возможностями современной генетики и высокой вероятностью воздействия других этиологических факторов.
В основном оно показано при отягощенном акушерском анамнезе у женщины, когда у нее в прошлом уже были замершие или самопроизвольно прервавшиеся на ранних сроках гестации. Но и такая диагностика не всегда бывает достаточно информативной, что связано с ограниченными возможностями современной генетики и высокой вероятностью воздействия других этиологических факторов.
Анэмбриония является следствием прекращения размножения и дифференцировки эмбриобласта или внутренней клеточной массы – группы клеток, в норме дающих начало тканям плода. И происходит это на самых ранних этапах беременности (обычно на 2-4 неделях гестации), причем без нарушения развития плодных оболочек из трофобласта. В результате образуется так называемое пустое плодное яйцо, которое продолжает расти даже при отсутствии в нем эмбриона.
К патогенетически важным факторам развития заболевания относят:
- Унаследованные от родителей или приобретенные хромосомные аберрации и другие генетические аномалии.

- Избыточное образование в организме женщины циркулирующих иммунных комплексов. Их отложение в стенках мелких сосудов приводит к тромбоэмболиям и другим критическим нарушениям микроциркуляции в зоне имплантирующего яйца. Наибольшее клиническое значение придается антифосфолипидным антителам.
- Чрезмерная активация Т-хелперов с повышением концентрации и агрессии секретируемых ими цитокинов. Эти вещества способны оказывать прямое и опосредованное повреждающее действие на эмбриональные ткани с нарушением их пролиферации и дифференцировки. Фактически плодное яйцо в этом случае выступает мишенью для клеточного звена иммунитета. Причиной такого аномального иммунного ответа организма женщины может быть хроническая инфекция эндометрия, гормональные отклонения, некоторые другие эндогенные факторы.

Важно понимать, что при анэмбрионии в организме женщины вырабатываются вещества, способствующие пролонгации беременности. Поэтому в значительной части случаев самопроизвольный аборт не происходит. У пациентки появляются и поддерживаются признаки беременности, происходит прирост ХГЧ в сыворотке крови. Поэтому базальная температура при анэмбрионии обычно не имеет характерных особенностей. А на первом раннем УЗИ подтверждается факт успешной имплантации плодного яйца в полости матки. Ведь беременность действительно наступает, но развивается она без ключевого компонента – эмбриона.
В последующем возможно отторжение аномального плодного яйца. При этом могут быть диагностированы угроза прерывания беременности (в том числе с образованием отслаивающих ретрохориальных гематом) или самопроизвольный аборт (выкидыш). Но нередко анэмбриония диагностируется лишь при плановом обследовании, в этом случае диагноз является абсолютно неожиданным и шокирующим известием. Такая беременность требует искусственного прерывания.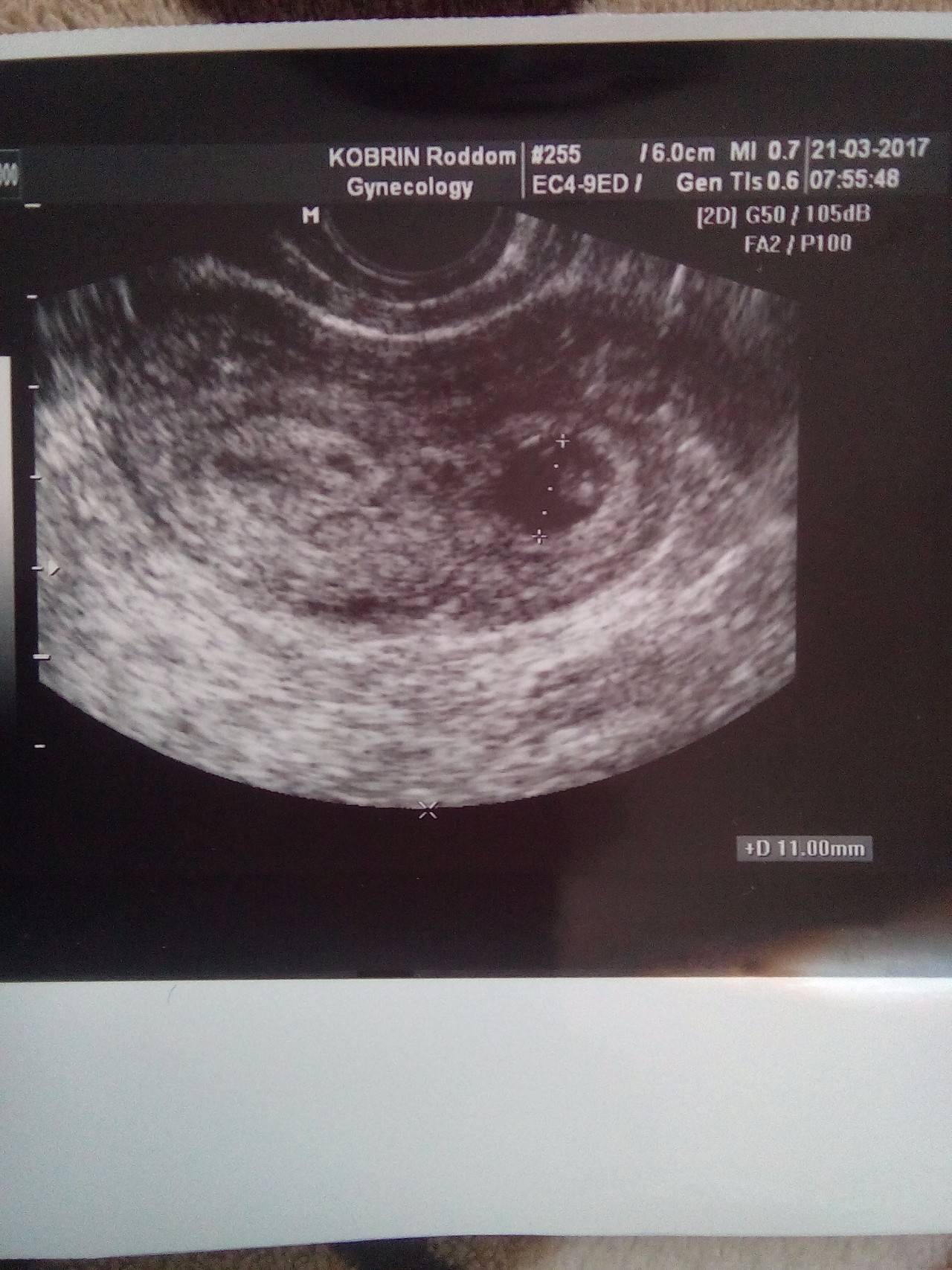
Как это проявляется?
Анэмбриония не имеет собственных клинических симптомов, все появляющиеся нарушения связаны обычно с угрозой прерывания такой патологической беременности. И к настораживающим признакам можно отнести наличие клинических проявлений относительной прогестероновой недостаточности, что создает предпосылки для самопроизвольного аборта. Поэтому поводом для обращения к врачу могут стать боли внизу живота и кровянистые выделения, при анэмбрионии они могут появиться практически на любом сроке в течение 1-го триместра. Но зачастую об имеющейся патологии женщина узнает лишь при проведении скринингового УЗИ на сроке 10-14 недель.
Диагностика
Как и другие формы замершей беременности, анэмбриония выявляется в первом триместре гестации. И основным диагностическим инструментом при этом является УЗИ, ведь именно это исследование позволяет визуализировать имеющиеся отклонения.
При этом достоверно выявить симптомы можно лишь после 8-ой недели гестации. На более ранних сроках визуализация нередко недостаточна вследствие слишком малых размеров плодного яйца, так что не исключен ошибочный диагноз. Поэтому
На более ранних сроках визуализация нередко недостаточна вследствие слишком малых размеров плодного яйца, так что не исключен ошибочный диагноз. Поэтому
Основные эхографические признаки:
- отсутствие желточного мешка при диаметре плодного яйца 8-25мм;
- отсутствие эмбриона в плодном яйце диаметром более 25 мм.
К дополнительным признакам замершей беременности относят неправильную форму плодного яйца, недостаточный прирост его диаметра в динамике, слабую выраженность децидуальной реакции, отсутствие сердцебиения на сроке гестации 7 и более недель. А признаками угрозы ее прерывания служат изменение тонуса матки и появление участков отслойки хориона с появлением субхориальных гематом.
А признаками угрозы ее прерывания служат изменение тонуса матки и появление участков отслойки хориона с появлением субхориальных гематом.
Заподозрить анэмбрионию можно также при динамической оценке уровня ХГЧ в крови. Прирост уровня этого гормона по нижней границе нормы должен быть основанием для дальнейшего обследования женщины с проведением УЗИ. Важно понимать, что ХГЧ вырабатывается и при синдроме пустого плодного яйца. Причем его уровень при этой патологии будет практически нормальным, в отличие замершей беременности с гибелью нормально развивающегося эмбриона. Поэтому отслеживание косвенных признаков беременности и рост ХГЧ при анэмбрионии нельзя отнести к достоверным методам диагностики.
Разновидности
Возможны несколько вариантов синдрома пустого плодного яйца:
- Анэмбриония I типа. Эмбрион и его остатки не визуализируются, размеры плодного яйца и матки не соответствуют предполагаемому сроку беременности. Диаметр яйца составляет обычно не более 2,5 мм, а матка увеличена лишь до 5-7 недели гестации.

- Анэмбриония II типа. Эмбриона нет, но плодное яйцо и матка соответствуют сроку гестации.
- Резорбция одного или нескольких эмбрионов при многоплодной беременности. При этом одновременно визуализируются нормально развивающиеся и регрессирующие плодные яйца. По этому типу нередко протекает анэмбриония после ЭКО, если женщине были подсажены несколько эмбрионов.
Все эти разновидности определяются лишь с помощью УЗИ, характерных клинических особенностей они не имеют.
Что делать?
Подтвержденная анэмбриония является показанием для искусственного прерывания беременности. При этом не учитывается срок гестации, самочувствие женщины и наличие у нее признаков возможного самопроизвольного аборта. Исключение составляет ситуация, когда диагностируется анэмбриония второго плодного яйца при многоплодной беременности. В этом случае предпринимают выжидательную тактику, оценивая в динамике развитие сохранившегося эмбриона.
Прерывание замершей беременности проводится только в стационаре. После процедуры эвакуации плодного яйца женщина должна находиться под врачебным наблюдением. Во многих случаях после неё назначается дополнительное медикаментозное и иногда физиотерапевтическое лечение, направленное на нормализацию гормонального фона, профилактику воспалительных и геморрагических осложнений, ликвидацию выявленной инфекции.
Для проведения медицинского аборта при этой патологии возможно использование нескольких методик. Могут быть использованы:
- медикаментозный аборт – прерывание беременности с помощью гормональных препаратов, провоцирующих отторжение эндометрия вместе с имплантированным плодным яйцом;
- вакуумная аспирация содержимого полости матки;
- выскабливание – операция, включающая механическое удаление плодного яйца и эндометрия специальным инструментом (кюреткой) после принудительного расширения канала шейки матки бужами.
Медикаментозный аборт при анэмбрионии возможен лишь на сроке 6-8 недель. В более поздние сроки гестации предпочтение отдают механическим методам, что требует применения общей анестезии. От выбора способа искусственного аборта зависит, болит ли живот после прерывания беременности, продолжительность реабилитационного периода, вероятность развития ранних и поздних осложнений.
В более поздние сроки гестации предпочтение отдают механическим методам, что требует применения общей анестезии. От выбора способа искусственного аборта зависит, болит ли живот после прерывания беременности, продолжительность реабилитационного периода, вероятность развития ранних и поздних осложнений.
Обследование после искусственного аборта обязательно включает УЗ-контроль. Это позволяет подтвердить полную эвакуацию плодных оболочек и эндометрия, исключить нежелательные последствия аборта в виде гематометры, перфорации и эндометрита.
Прогноз
Может ли повториться анэмбриония? Смогу ли еще иметь детей? Эти вопросы беспокоят всех пациенток, перенесших эту патологию. К счастью, в большинстве случаев состояние не повторяется, женщине в последующем удается благополучно забеременеть и выносить ребенка. Но при этом ее относят к группе риска по возможному развитию осложнений беременности и родов. Поэтому в первом триместре ей обычно назначается динамический УЗИ-контроль развития плодного яйца, определение гормонального профиля и оценка состояния системы гемостаза.
Беременность после анэмбрионии теоретически возможна уже в следующем овариально-менструальном цикле. Но желательно дать организму восстановиться. Поэтому планирование повторного зачатия рекомендуют начинать не ранее, чем через 3 месяца после проведенного искусственного аборта. Если же он протекал с осложнениями, реабилитационный период с соблюдением репродуктивного покоя продлевают на срок до полугода. При выявлении у женщины хронического эндометрита и различных инфекций, через 2 месяца после завершения лечения проводят контрольное обследование и лишь тогда определяют возможные сроки повторного зачатия.
Для предупреждения наступления беременности предпочтение отдают барьерному методу и гормональной контрацепции. Подбор средства при этом осуществляется индивидуально. Внутриматочные спирали сразу после перенесенной замершей беременности не используют во избежание развития эндометрита.
Профилактика
Первичная профилактика анэмбрионии включает тщательное планирование беременности с проведением комплексного обследования. При выявлении отклонений проводится их коррекция. Конечно, такая подготовка не позволяет на 100% исключить вероятность патологии, но снижает риск ее развития.
При выявлении отклонений проводится их коррекция. Конечно, такая подготовка не позволяет на 100% исключить вероятность патологии, но снижает риск ее развития.
Вторичная профилактика проводится при наличии у женщины в анамнезе самопроизвольных абортов и анэмбрионии. Первая беременность с синдромом пустого плодного яйца – повод для последующего обследования женщины на инфекции и нарушения гемостаза. При повторении ситуации показано проведение также генетического обследования супругов для исключения у них аномалий наследственного материала. В некоторых случаях последующее зачатие предпочтительно проводить с помощью ЭКО, что позволит использовать преимплантационную диагностику для выявления у эмбрионов хромосомных нарушений.
Анэмбриония диагностируется достаточно часто. И, к сожалению, в настоящее время пока не удается полностью исключить такую патологию уже на этапе планирования беременности. Ведь она может развиться даже у полностью здоровых и обследованных пациенток. При этом перенесенная замершая беременность не означает невозможность повторного успешного зачатия, большинству женщин после анэмбрионии удается благополучно родить здорового ребенка.
Фото УЗИ при беременности, фото плода при УЗИ во время беременности
4-5 недель
Фото УЗИ плода при беременности 4-5 недельСамый ранний срок, на котором можно разглядеть с помощью трансвагинального УЗИ плодное яйцо в полости матки — это 30-й день гестации, или 4-5 акушерских недель беременности. Уровень ХГЧ крови при этом должен быть не менее 1000 мЕд/мл. В это время ещё не видно ни эмбриона, ни желточного мешка. При визуализации двух плодных яиц можно утверждать, что это дихориальная многоплодная беременность. При визуализации одного плодного яйца можно утверждать, что это монохориальная беременность. Но на этом сроке мы ещё не можем сказать сколько эмбрионов находится в каждом плодном яйце. Кроме того, во время однократного УЗИ мы ещё не можем сказать, прогрессирует ли данная беременность, так как у эмбриона ещё нет сердцебиения. Средний внутренний диаметр (СВД) плодного яйца на этом сроке 2-10 мм.
В заключении будет указано: Маточная беременность малого срока.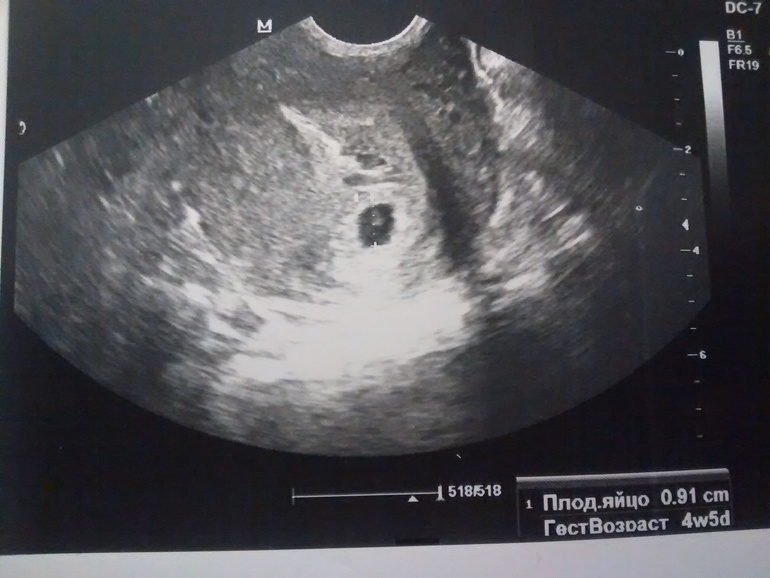
Подробнее об УЗИ на ранних сроках беременности
5-6 недель
Фото УЗИ плода при беременности 5-6 недельНа этом сроке внутри плодного яйца появляется белое колечко — это желточный мешок.
В стенке желточного мешка образуются очаги эритропоэза, которые формируют капиллярную сеть, поставляя эритробласты (ядерные эритроциты) в первичную кровеносную систему плода. Желточный мешок является источником первичных половых клеток, которые мигрируют из его стенки к закладкам гонад эмбриона. До 6-й недели после оплодотворения желточный мешок, играя роль «первичной печени», продуцирует многие важные для эмбриона белки — альфа-фетопротеин, трансферрины, альфа2-микроглобулин. К концу I триместра беременности этот провизорный орган перестает функционировать и редуцируется.
Нормальные размеры желточного мешка 2-6 мм. Если в плодном яйце визуализируются два желточных мешка, значит это монохориальная многоплодная беременность. Но если внутри плодного яйца виден один желточный мешок, а эмбрион ещё отчётливо не визуализируется, то это всё ещё может оказаться монохориальная моноамниотическая двойня.
Эмбрион в начале 5-й недели практически неразличим на стенке желточного мешка, но уже к концу недели копчико-теменной размер (КТР) эмбриона достигает 3 мм.
СВД плодного яйца 11-16 мм.
Читайте также: Вредно ли УЗИ при беременности? Опасно ли УЗИ? Как часто можно делать УЗИ?
6 — 7 недель
Фото УЗИ плода при беременности 6-7 недельВнутри плодного яйца мы видим «колечко с драгоценным камнем» 🙂 — это желточный мешок и уже хорошо различимый эмбрион, расположенные рядом. Сердце эмбриона начинает биться в начале 6-й акушерской недели беременности. Именно наличие пульсации сердца является достоверным ультразвуковым признаком прогрессирующей беременности. При КТР ≥6 мм и отсутствии пульсации сердца делается заключение об остановке развития данного эмбриона. Нормальная частота сердечных сокращений (ЧСС) эмбриона в самом начале 6-й недели 70-90 ударов в минуту, но уже к концу недели становится более 100 уд. в мин. На ранних сроках беременности большее значение имеет не ЧСС, а как таковое наличие или отсутствие сердечных сокращений. Иногда, при неразвивающейся беременности можно увидеть отражение пульсации сосудов матери внутри эмбриона и принять их за сердцебиение ребёнка. Но в этом случае частота пульсации будет идентична ЧСС матери.
Иногда, при неразвивающейся беременности можно увидеть отражение пульсации сосудов матери внутри эмбриона и принять их за сердцебиение ребёнка. Но в этом случае частота пульсации будет идентична ЧСС матери.
Наличие одного желточного мешка, одного эмбриона и одного пульсирующего сердца в подавляющем большинстве случаев говорит об одноплодной беременности. Но в очень редких случаях это могут в последствии оказаться неразделившиеся близнецы.
СВД плодного яйца 13-23 мм. КТР эмбриона 4-9 мм.
Читайте также: «Не хочу УЗИ, хочу ребёнка!». Почему УЗИ при беременности необходимо.
7 — 8 недель
Фото УЗИ плода при беременности 7-8 недельРасстояние между эмбрионом и желточным мешком постепенно увеличивается и становится хорошо различим желточный проток (ductus vitellinus), соединяющий между собой желточный мешок и кишечник эмбриона. Так же, как и желточный мешок, проток на более поздних сроках запустевает и рассасывается, но если это не происходит по каким-то причинам, то у человека формируется слепое выпячивание стенки подвздошной кишки — дивертикул Меккеля.
До этого срока хорион имеет кольцевидную форму, окружает плодное яйцо со всех сторон и пока ещё нельзя сказать к какой стенке матки прикрепился эмбрион.
В случае монохориальной двойни ещё не видно амниотических оболочек и при наличии двух желточных мешков всё ещё нельзя сказать является ли данная беременность моно или диамниотической. Если плодное яйцо содержит два желточных мешка и два плода с наличием сердечной активности, в последующем количество амниотических полостей может быть больше, чем количество плацент (монохориальная диамниотическая) или одинаковым (монохориальная моноамниотическая). В этом случае точно определить амниональность возможно после 8 недель, когда амниотические оболочки начинают четко визуализироваться.
ЧСС эмбриона 130-160 ударов в минуту.
СВД плодного яйца 24-30 мм, КТР эмбриона 9-15 мм.
8 — 9 недель
Фото УЗИ плода при беременности 8-9 недельВо время УЗИ у эмбриона уже можно отчётливо различить отдельные сегменты — голову, туловище, конечности. Появляется первая двигательная активность. Становятся хорошо видны амниотические оболочки и уже можно говорить о количестве амниотических пузырей при многоплодной беременности. Происходит дифференцировка хориона на гладкий, обращённый в сторону полости матки, и ветвистый, из которого впоследствии будет формироваться плацента, так что уже можно говорить о преимущественном расположении хориона по передней или задней стенке матки.
Появляется первая двигательная активность. Становятся хорошо видны амниотические оболочки и уже можно говорить о количестве амниотических пузырей при многоплодной беременности. Происходит дифференцировка хориона на гладкий, обращённый в сторону полости матки, и ветвистый, из которого впоследствии будет формироваться плацента, так что уже можно говорить о преимущественном расположении хориона по передней или задней стенке матки.
ЧСС эмбриона увеличивается до 160-180 ударов в минуту.
СВД плодного яйца 31-37 мм. КТР эмбриона 16-22 мм.
9 — 10 недель
Фото УЗИ плода при беременности 9-10 недельПродолжается развитие эмбриона. Уже отчётливо видны ручки ножки, а на хорошем аппарате порой удаётся разглядеть даже пальчики на руках и ногах. Частота сердцебиения на этом сроке достигает 170-190 ударов в минуту. Шевеления эмбриона становятся активными, и есть работы, показывающие, что чем активнее ребёнок, тем длиннее будет пуповина (хотя тут может быть и обратная зависимость).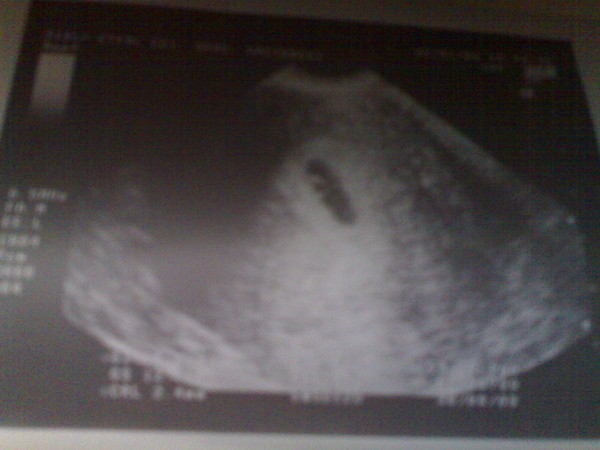
СВД плодного яйца 38-44 мм. КТР эмбриона 23-30 мм.
Особенности внутриутробного развития малыша — Материнство в Хабаровске
Особенности внутриутробного развития малыша, 2-5 неделя
Ваш будущий малыш состоит примерно из 200 клеток. Эмбрион имплантируется в эндометрий — обычно сверху в передней части матки. Внутренняя часть эмбриона превратится в вашего ребенка, а из внешней получатся две оболочки: внутренняя, амнион, и внешняя, хорион. Сначала вокруг эмбриона формируется амнион. Эта прозрачная оболочка вырабатывает и удерживает теплые околоплодные воды, которые будут защищать вашего ребенка и окутывать его мягкой пеленкой. Затем образуется хорион. Эта оболочка окружает амнион и превращается в плаценту, особый орган, соединенный с эмбрионом пуповиной. Плацента станет связующим звеном между вами и вашим ребенком и будет поддерживать и питать ребенка всю беременность.
Внутренняя часть эмбриона превратится в вашего ребенка, а из внешней получатся две оболочки: внутренняя, амнион, и внешняя, хорион. Сначала вокруг эмбриона формируется амнион. Эта прозрачная оболочка вырабатывает и удерживает теплые околоплодные воды, которые будут защищать вашего ребенка и окутывать его мягкой пеленкой. Затем образуется хорион. Эта оболочка окружает амнион и превращается в плаценту, особый орган, соединенный с эмбрионом пуповиной. Плацента станет связующим звеном между вами и вашим ребенком и будет поддерживать и питать ребенка всю беременность.
Вместе эти оболочки составляют двойной амниотический мешок, в котором находятся ваш малыш и околоплодные воды. Амниотический мешок формируется примерно через 12 дней после зачатия и немедленно начинает наполняться околоплодными водами. До этого времени эмбрион может расщепиться на двойню или тройню, но потом это уже невозможно.
Через 3 недели после зачатия образуется желточный мешок. Он производит кровяные клетки, пока эмбрион не научился делать это сам.
Как только эмбрион внедряется в стенку матки, он выпускает из основания будущей плаценты ворсинки, чтобы крепче прирасти. Эти ворсинки собирают из вашей крови и питательные вещества. На этой стадии эмбрион еще крошечный — всего 1 миллиметр в длину. Образуются три слоя клеток: из эктодерма получается мозг, нервная система, кожа и волосы, из эндодерма — органы пищеварения, а из мезодерма — кости, мышцы, кровь и соединительные ткани.
Ваши яичники начинают вырабатывать больше гормона прогестерона, который не дает эндометрию стать тоньше. Уровень эстрогена тоже повышается и эти гормональные изменения в сочетании заставляют некоторых женщин заподозрить, что что-то происходит.
УЗИ малого таза при беременности на ранних сроках в Москве
Отличная клиника с грамотными специалистами, пожалуй, одна из лучших лабораторий в Москве. Очень грамотный врач Баймурадова С.М.. Уже 6 лет мучаюсь и не понимаю, в чем проблема. Благодаря Баймурадовой С.М. появилась надежда зачать, выносить и родить ребенка. Спасибо огромное Седе Майрабековне. Также хочу выразить благодарность администраторам клиники, всегда помогут, подскажут и запишут в нужное время, очень отзывчивые и приятные люди. с таким отношением к пациентам (отзывчивость, доброта и понимание) всегда буду рекомендовать данную клинику всем знакомым и друзьям. Большое спасибо всей команде данной клиники.
Очень грамотный врач Баймурадова С.М.. Уже 6 лет мучаюсь и не понимаю, в чем проблема. Благодаря Баймурадовой С.М. появилась надежда зачать, выносить и родить ребенка. Спасибо огромное Седе Майрабековне. Также хочу выразить благодарность администраторам клиники, всегда помогут, подскажут и запишут в нужное время, очень отзывчивые и приятные люди. с таким отношением к пациентам (отзывчивость, доброта и понимание) всегда буду рекомендовать данную клинику всем знакомым и друзьям. Большое спасибо всей команде данной клиники.
Агасова А.З.
21.10.2019
Обратилась к Баймурадовой С.М. как к врачу-гемостазиологу. По результатам анализов было назначено соответствующее лечение.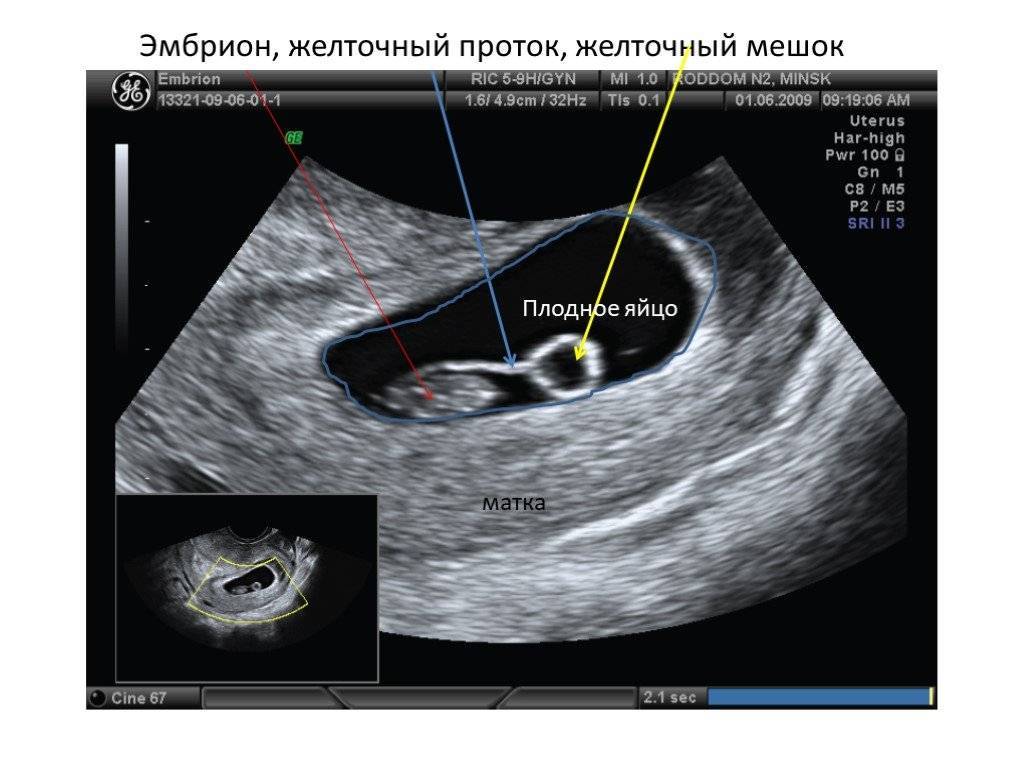 Седа Майрабековна показала себя как грамотный, располагающий к себе врач. Краткие, непродолжительные приемы по времени очень информативны, объяснения врача доступны. Как человек врач очень внимательная, отзывчивая и тактичная.
Седа Майрабековна показала себя как грамотный, располагающий к себе врач. Краткие, непродолжительные приемы по времени очень информативны, объяснения врача доступны. Как человек врач очень внимательная, отзывчивая и тактичная.
Животкова Д.А.
20.10.2019
Обследуемся уже 6 месяцев. Очень довольны! Врачи квалифицированные и доброжелательные. За все время не было никаких задержек на приеме, на УЗИ и при сдаче анализов. Анализы делаются очень быстро, что llz нас было очень важно.
Отдельное спасибо врачу Сенчиной Марине Викторовне. Под ее присмотром и контролем мы спокойны за нашего малыша.
Также очень помогла возможность оказания консультации по телефону. Однажды нам это очень сильно помогло.
Обязательно рекомендуем вашу клинику родным и друзьям.
Однажды нам это очень сильно помогло.
Обязательно рекомендуем вашу клинику родным и друзьям.
Зверевы
19.10.2019
Посещаю клинику Гомеостаза с 2016 г. Наблюдаюсь у гематолога Баймурадовой С.М.. Очень здорово, что у врача много приемных дней, нет проблем с записью. Также есть в клинике своя лаборатория, где можно сдать все необходимые анализы и получить результаты на почту в короткие сроки. Недавно ввели систему скидок, жалко, что распространяется только на анализы, очень хотелось бы и скидку на приемы, хотя цена не самая высокая, средняя по Москве, но со скидкой будет приятно 🙂
Очень люблю доктора УЗИ Храмченко, всегда внимательна, обходительна и профессиональна.
Трубинина Н.В.
18.10.2019
Выражаю большую благодарность Татьяне Николаевне Чабан за чуткий, внимательный и профессиональный подход. Очень внимательная и отзывчивая. Клиника гомеостаза — это маленький дом больших профессионалов.
Ненапова С.В.
16.10.2019
Один из самых любимых врачей — Соня Мамиконовна Согоян. Опытный специалист, который поможет решить абсолютно любую проблему. Замечательное отношение к пациентам, всегда успокоит и поддержит, а самое главное вылечит и решит любую проблему, связанную с женским здоровьем.
Замечательное отношение к пациентам, всегда успокоит и поддержит, а самое главное вылечит и решит любую проблему, связанную с женским здоровьем.
Семенова В.В.
11.10.2019
Выражаю огромную благодарность доктору-массажисту Чураковой Елене Александровне за профессиональный подход и качественный моделирующий массаж. Очень рекомендую этого специалиста. Спасибо.
Отзыв 25
10.10.2019
Хочу выразить огромную благодарность врачу УЗИ Храмченко Наталье Васильевне. Все четко, по существу посмотрела, показала, объяснила. Очень переживала, но после посещения доктора все страхи прошли. Просто супер врач! Отличный специалист, знающий свое дело! Светлана, успехов и процветания вашей клинике!
Все четко, по существу посмотрела, показала, объяснила. Очень переживала, но после посещения доктора все страхи прошли. Просто супер врач! Отличный специалист, знающий свое дело! Светлана, успехов и процветания вашей клинике!
Отзыв 20
29.09.2019
Наблюдаюсь в клинике с открытия. Врачи все высококвалифицированные. Важно, что всегда доброжелательные медсестры (анализ крови сдавать очень комфортно). Обычно начало у клиник всегда хорошее, но затем качество падает. В этой клинике все только улучшается — врачи, очень все ухоженно, чисто. Даже поменяв место жительства, я все равно наблюдаюсь в этой клинике, хотя для меня важно, чтобы было все рядом с домом. Побегав по Москве, поняла, что для меня очень удобно, что врачей разных направлений много. Спасибо, продолжайте радовать нас! Успехов вам.
Спасибо, продолжайте радовать нас! Успехов вам.
Рулева Л.Ю.
23.09.2019
Отзыв о Дорофеевой М.А. Очень доброжелательный, компетентный врач. К ней не страшно приходить.
Мария
13.09.2019
Белозерова Виолетта Александровна. Врач-стоматолог с золотыми руками! Уже неоднократно Виолетта Александровна проводит лечение и каждый раз все проходит хорошо. Профессионализм врача находится на высоком уровне, все операции проходят безболезненно и максимально качественно.
Профессионализм врача находится на высоком уровне, все операции проходят безболезненно и максимально качественно.
Досанумян Д.С.
10.09.2019
В клинику Гемостаза обратилась в связи со сложностями при беременности. В клинике работают высокопрофессиональные врачи. Огромное им спасибо — это Баймурадова С.М., Борцвадзе Ш.Н. Также в клинике радует коллектив ресепшена. Всегда приветливые и готовые все разъяснить.
Граблева С.С.
07.09.2019
Я, Рагимова Заира Тельмановна, посещаю МКГ около полугода. Наблюдалась у гематолога. Полностью довольна обслуживанием, приветливый персонал.
Радует возможность онлайн-консультаций и приемлемые цены.
В целом, довольна всем.
Готова рекомендовать знакомым.
Наблюдалась у гематолога. Полностью довольна обслуживанием, приветливый персонал.
Радует возможность онлайн-консультаций и приемлемые цены.
В целом, довольна всем.
Готова рекомендовать знакомым.
Рагимова З.Т.
07.09.2019
Хочу выразить благодарность всем врачам и персоналу клиники за внимательное и чуткое отношение к пациентам. Отдельная благодарность Седе Майрабековне Баймурадовой и врачу УЗИ Храмченко (инициалы не помню, к сожалению) за подробные и развернутые консультации. Спасибо вам!
Ольга Архипова
04.09.2019
Спасибо большое врачам клиники.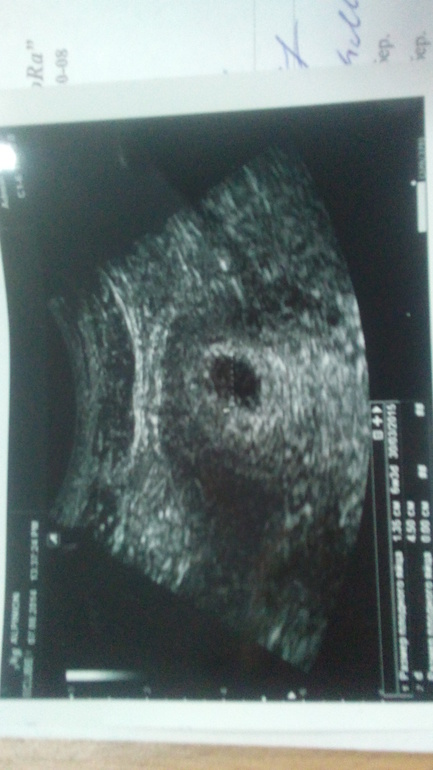 Очень внимательные и профессионалы своего любимого дела!
Очень внимательные и профессионалы своего любимого дела!
Артемкина С.
31.08.2019
Великолепный врач Согоян Соня Мамиконовна. Очень благодарна вашей клинике и что у вас работают врачи с такими руками. Спасибо!
Пазюн А.А.
29.08.2019
Долго искала врача гинеколога, который очень профессионально подходит к работе, внимательно относится к пациентам, дает рекомендации по лечению. Очень рада, что в моей жизни появилась Марина Викторовна Сенча! Это врач, которому я доверяю на 100%, ее опыт и человеческие качества помоги мне с лечением. Благодарна врачу за все!
Удобно, что в клинике «Гемостаз» Марина Викторовна может оперативно провести диагностику и назначить лечение. Этого врача могу порекомендовать всем девушкам, женщинам, важно, чтобы можно было доверять врачу. В моем случае — это Марина Викторовна!
Спасибо Вам!
Очень рада, что в моей жизни появилась Марина Викторовна Сенча! Это врач, которому я доверяю на 100%, ее опыт и человеческие качества помоги мне с лечением. Благодарна врачу за все!
Удобно, что в клинике «Гемостаз» Марина Викторовна может оперативно провести диагностику и назначить лечение. Этого врача могу порекомендовать всем девушкам, женщинам, важно, чтобы можно было доверять врачу. В моем случае — это Марина Викторовна!
Спасибо Вам!
Бережная И.В.
27.08.2019
Хочу поблагодарить клинику «Гемостаз». Очень приятный и дружелюбный персонал и спасибо огромное врачу Дорофеевой Марине Анатольевне за очень душевный и профессиональный прием. Спасибо! Очень приятно у вас и с вами.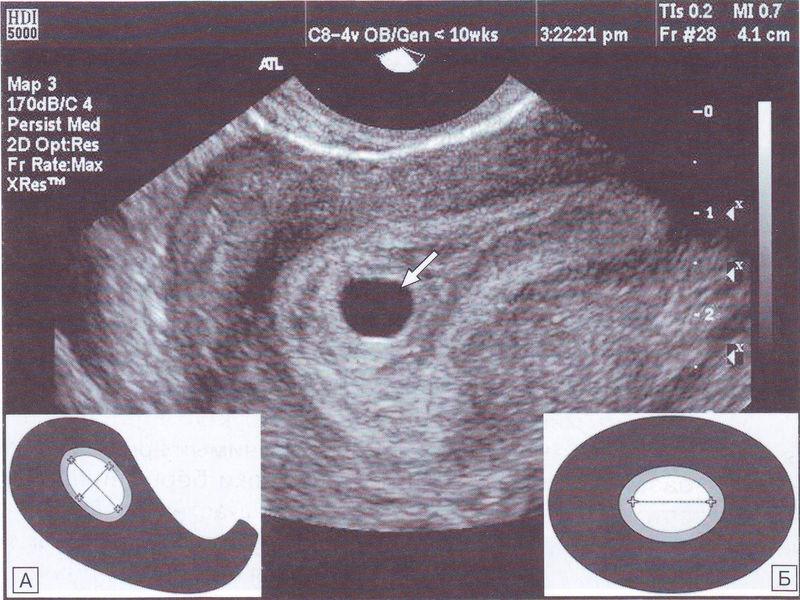 Надеюсь на дальнейшее сотрудничество 🙂
Надеюсь на дальнейшее сотрудничество 🙂
Воронова Д.Ю.
26.08.2019
Наблюдаюсь в клинике уже 4 года. За это время все члены моей семьи стали клиентами специалистов международной клинике гемостаза. Замечательные врачи. Прекрасная атмосфера. Люблю.
Лоскунова Ш.
21.08.2019
Хочу выразить благодарность персоналу клиники, на ресепшн и на кассе приветливые девушки, всегда помогут что лично, что по телефону (не раз звонила уточнять информацию). Медсестра, которая берет кровь, делает это превосходно, совершенно не больно и аккуратно. Все нравится.
Медсестра, которая берет кровь, делает это превосходно, совершенно не больно и аккуратно. Все нравится.
Богаева М.С.
19.08.2019
Сенча Марина Викторовна — душевный, отзывчивый, внимательный человек. Хочу выразить благодарность Марине Викторовне. Огромное спасибо ей за то, что она такая! Здоровья вам, оставайтесь всегда такой, какой я вас помню.
Турхан
18.08.2019
Хочу выразить свою благодарность клинике «Гемостаз», а в особенности моему лечащему врачу Баймурадовой С.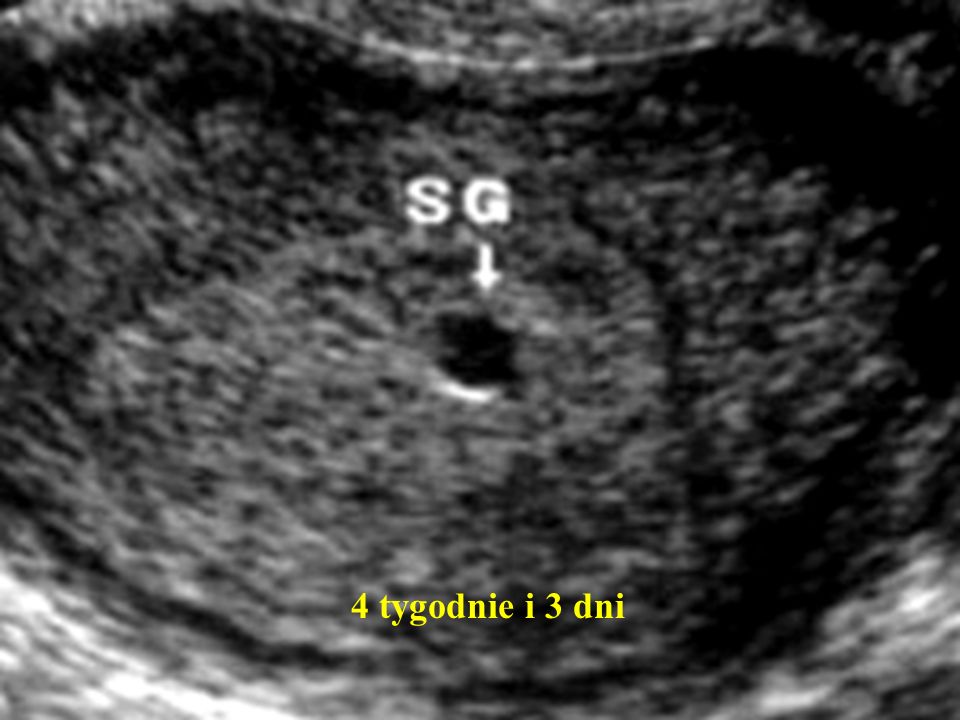 М. и отзывчивому персоналу клиники. Спасибо вам большое.
М. и отзывчивому персоналу клиники. Спасибо вам большое.
Буруян В.Б.
18.08.2019
О клинике узнала недавно через интернет. Сейчас прохожу назначенные мне процедуры. Мне очень приятно сюда приходить, здесь очень хорошие специалисты, вежливые администраторы, все очень чисто, по времени все четко, ждать не приходится. Результата лечения у меня еще нет, но я уверена, все будет отлично!
Черенкова К.В.
07.08.2019
Я отмечу, что именно в этой клинике Гемостаза мне удается получать:
а) результат, которому я довреяю (в отличие от многих сетевых клиник),
б) оперативность, я бы даже сказала, молниеносность реакции на запрос клиента,
в) качественный сервис (я сама 16 лет работаю с клиентами и изнутри понимаю, о чем пишу), и докторов, и службы ресепшн особенно,
г) приятную атмосферу, удобство расположения, чистоту. Спасибо! Я уверена, у вас мнгого таких лояльных и приветливых клиентов, как я!
Спасибо! Я уверена, у вас мнгого таких лояльных и приветливых клиентов, как я!
Шишемина Л.
02.08.2019
Добрый день! Очень рада, что прошла курс массажа 4 PC у Хомченко Ларисы Карапетовны. Результат порадовал! Самочувствие отличное, появилось больше сил, энергии! Легкость в теле. Отличный лимфодренаж!
Чабен Т.И.
29.07.2019
В международной клинике гемостаза нравится вежливый персонал, современное оборудование, но главное — высококвалифицированные врачи.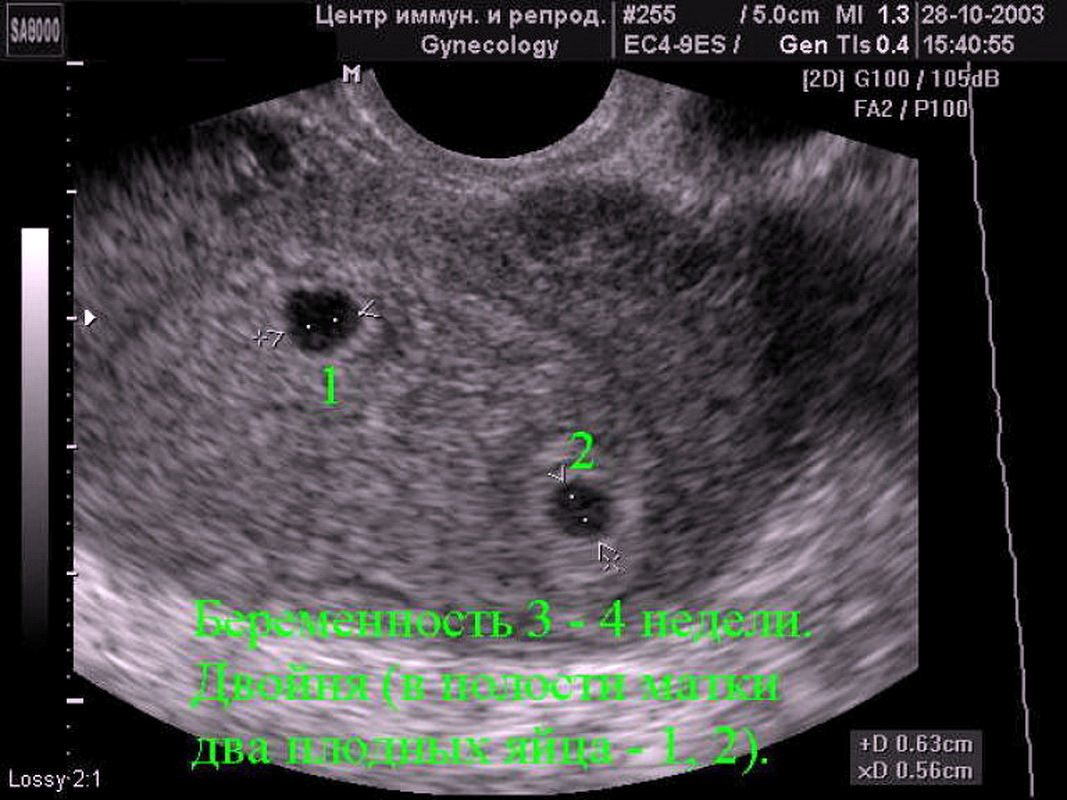 Нет лишних назначений, подробные разъяснения. Также нравится, как проводится УЗИ-диагностика: врач подробно все показывает и комментирует. Спасибо за вашу работу!
Нет лишних назначений, подробные разъяснения. Также нравится, как проводится УЗИ-диагностика: врач подробно все показывает и комментирует. Спасибо за вашу работу!
Подгузова И.С.
27.07.2019
Очень благодарна клинике и отдельно Марине Викторовне Сенче за профессионализм и бережное отношение. За полтора года наблюдения у Марины Викторовны убедилась, что ее мнению можно полностью доверять и что она всегда предложит самый действенный способ лечения.
Гриценко К.Н.
17.07.2019
Пришла в клинику вслед за врачом Дорофеевой Мариной Анатольевной. Такого внимательного, отзывчивого, а главное профессионального врача я не встречала еще. Очень жалею, что обратилась к ней уже после операции, так как уверена, если бы наблюдалась у нее, то ттаких проблем просто не было бы. Побольше бы таких замечательных врачей.
Такого внимательного, отзывчивого, а главное профессионального врача я не встречала еще. Очень жалею, что обратилась к ней уже после операции, так как уверена, если бы наблюдалась у нее, то ттаких проблем просто не было бы. Побольше бы таких замечательных врачей.
Жукова Ольга
07.07.2019
Отличная клиника, с самыми лучшими врачами. Особую благодарность хотелось бы выразить Дорофеевой Марине Анатольевне за ее профессионализм, врач с большой буквы. Спасибо.
Отзыв 10
05.07.2019
Наблюдаюсь у И. Ю. Фофановой в тетение месяца (беременность). Очень профессиональный врач с внимание к мельчайшим деталям. Строгая в общении, но это мобилизует и заставляет держаться в тонусе и выполнять предписания. Врач подробно отвечает на вопросы о назначенных лекарствах и процедурах. Посещениями довольна.
Ю. Фофановой в тетение месяца (беременность). Очень профессиональный врач с внимание к мельчайшим деталям. Строгая в общении, но это мобилизует и заставляет держаться в тонусе и выполнять предписания. Врач подробно отвечает на вопросы о назначенных лекарствах и процедурах. Посещениями довольна.
Ксения
02.07.2019
Спасибо большое доктору Борцвадзе Шорене Нугзаровне. Она такая добрая, позитивная и просто милашка :) Все подробно рассказала и показала. Удачи. Успехов. И до новых встреч. И еще спасибо Федоре. Она очень круто берет кровь. Совсем не больно.
Минасян А.М.
09.02.2019
Наблюдаюсь у Сони Мамиконовны уже пару раз, и очень довольна её подходом ко мне, очень грамотный врач, рада, что нашла такого специалиста.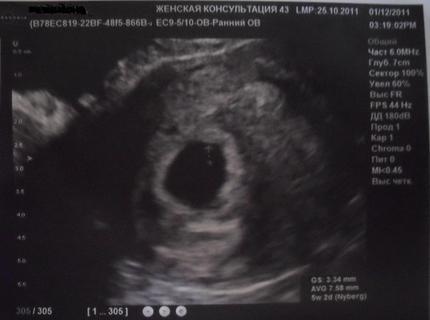
Киселева Екатерина
01.02.2019
Посещала курс массажа у Апариной Светланы Михайловны. Осталась довольна. Понравился и квалифицированный специалист и профессиональный массаж. Светлана Михайловна оказалась очень внимательной к моим пожеланиям, и, конечно же, моё тело осталось благодарным за заботу.
Стародубровская М.В.
31.01.2019
Хочу выразить огромную благодарность великолепному доктору Согоян Соне Мамиконовне!
Давно наблюдаюсь у неё и не перестаю восхищаться её профессиональными и человеческими качествами. На приеме всегда, все объяснит до мелочей, разберется в любой проблеме. И ещё отметить хочу хороший персонал клиники. Вежливы, улыбчивы, ответят на любой вопрос. Спасибо!
На приеме всегда, все объяснит до мелочей, разберется в любой проблеме. И ещё отметить хочу хороший персонал клиники. Вежливы, улыбчивы, ответят на любой вопрос. Спасибо!
Екатерина Борисовна
30.01.2019
Большое спасибо гениальному Врачу-Сенча Марине Викторовне за её отношение к пациентам,глубокие знания и умения! Она назначает обследования и анализы конкретно по проблеме и поэтому не приходится переплачивать за ненужные.Она не запугивает пациентов,а наоборот,поддерживает и говорит,что вместе со всем справимся.Это отличный врач!
Я много сменила врачей и клиник-там работают одни рвачи!У Марины Викторовны отношение к пациентам как к людям!
А также необходимо отметить остальной персонал этой клиники-все очень внимательные, отзывчивые и вежливые.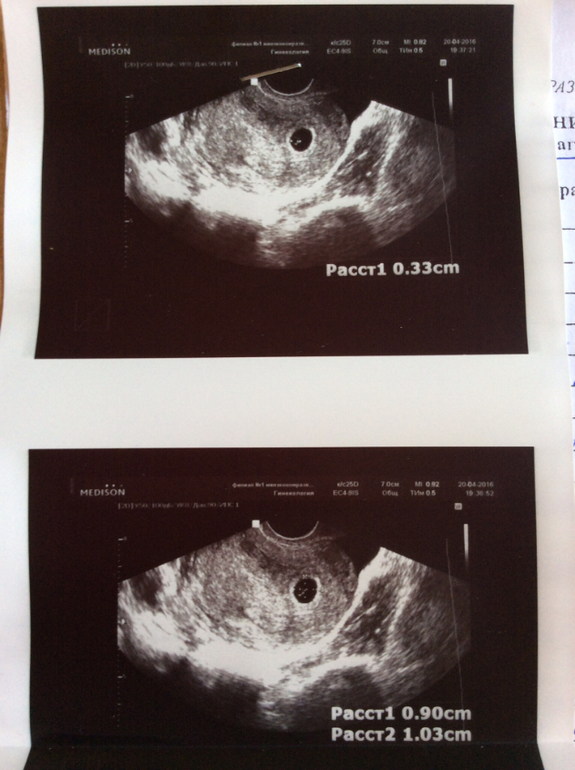 Спасибо большое, что Вы видите людей, а не потенциальную прибыль!
Спасибо большое, что Вы видите людей, а не потенциальную прибыль!
Мовсесян Карина
27.01.2019
Впервые обратилась в Клинику с диагнозом «Бесплодие» (после 5 лет наблюдения в ЖК и 2-х неудачных попыток ЭКО) в 2016 году Седа Майрабековна назначила ряд анализов, благодаря которым диагностировали нарушениях в работе системы гемостаза. Доктор посоветовала прежде чем идти на 3-ю попытку ЭКО пройти курс кроворазжижающих препаратов. По окончании курса мы узнали, что наступила естественная беременность. В 2017 году родился наш малыш. Сейчас мы ждем второго ребенка и вопрос где наблюдаться во время беременности не возник.
Спасибо «МКГ» за профессионализм и дружелюбную атмосферу.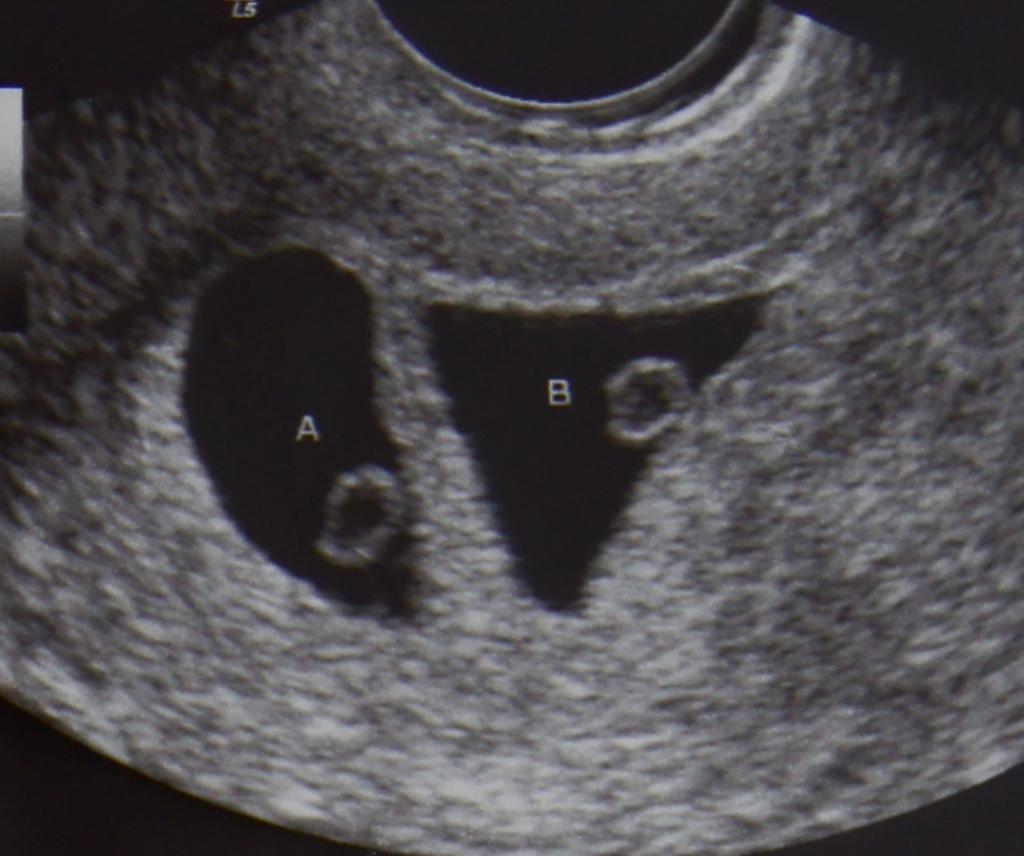 Здесь всегда встретят с улыбкой — и на ресепшен, и в процедурном кабинете, и в кабинете врача. И главное, наблюдение в этой Клинике подарит желаемый результат!
Здесь всегда встретят с улыбкой — и на ресепшен, и в процедурном кабинете, и в кабинете врача. И главное, наблюдение в этой Клинике подарит желаемый результат!
Суслова Светлана Владимировна
26.01.2019
Я, Турчина Елена, сегодня побывала на приеме у доктора Сеча Марины Викторовны, была впервые в клинике. Не могу не отметить очень внимательное отношение к каждой детали в анамнезе. Очень ценю комплексный подход в любом деле , и уж как это особенно важно в вопросах здоровья! Замечательно, что я попала именно к Марине Викторовне! Уверена,что ее опыт и профессионализм послужат нашему взаимодействию,и я решу все волнующие меня проблемы. Уже записалась на повторный приём! Спасибо!
Турчина Е.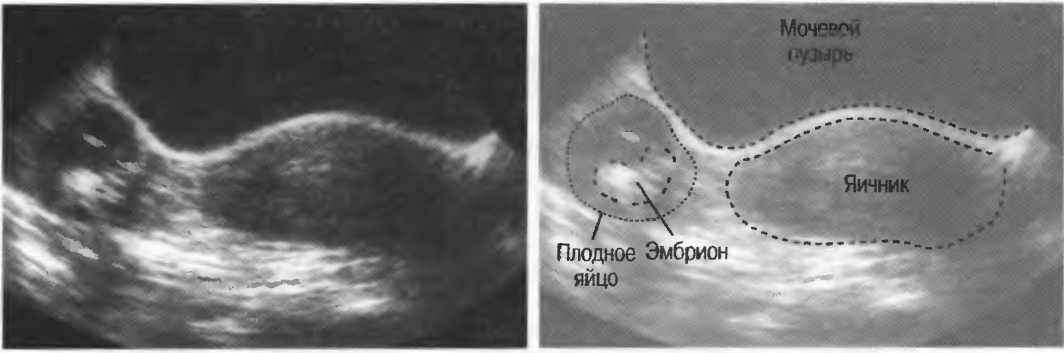 Н.
Н.
25.01.2019
Первый раз пришла в клинику Гемостаза на сдачу анализов. У меня проблемные вены, но медсестра Гелана в считанные минуты справилась с моими венами. Очень благодарна за такой высокий профессионализм!!! Вежливое и внимательное отношение к пациенту, начиная с администраторов. Впредь буду сдавать кровь только здесь! Порекомендую клинику и своим знакомым.
Татьяна
24.01.2019
Наблюдаюсь в клинике у Сенча Марина Викторовна. Доктор всегда знает что именно сделать, проводит доступную для понимания консультацию, вовлечена в процесс лечения и диагностики (что сейчас редко). Персонал отзывчив и всегда подберёт удобное время, предупредит о приёме.
Доктор всегда знает что именно сделать, проводит доступную для понимания консультацию, вовлечена в процесс лечения и диагностики (что сейчас редко). Персонал отзывчив и всегда подберёт удобное время, предупредит о приёме.
Дрожжина А.М.
20.01.2019
Выражаю огромную благодарность медсестрам. Кровь сдавать одно удовольствие . Я побывала во многих клиниках ,но только тут мне не страшно сдавать кровь. Спасибо руководителям клиники за профессионализм , приятную атмосферу и заботу. Сама сдаю анализы в вашей лаборатории и советую друзьям.
Елена
19.01.2019
Анэмбриония: причины и симптомы
Анэмбриония (пустое плодное яйцо) – беременность, при которой в плодном яйце отсутствует эмбрион. По статистике, до 20% женщин сталкиваются с этой проблемой. Полагают, что только 2/3 оплодотворившихся яйцеклеток имплантируются в полость матки и дают развитие беременности, а 1/3 погибает, или наступившая беременность прерывается на столь ранних сроках, что женщина может даже не знать о том, что была беременна.
По статистике, до 20% женщин сталкиваются с этой проблемой. Полагают, что только 2/3 оплодотворившихся яйцеклеток имплантируются в полость матки и дают развитие беременности, а 1/3 погибает, или наступившая беременность прерывается на столь ранних сроках, что женщина может даже не знать о том, что была беременна.
Причины анэмбрионии
Анэмбриония является своего рода механизмом естественного отбора, не позволяющего эмбрионам с патологией появиться на свет. Большинство эмбрионов, прекративших развитие на таких ранних сроках, содержат хромосомную патологию, зачастую не совместимую с жизнью, что не позволяет им нормально развиваться. Такие эмбрионы чаще бывают у женщин позднего репродуктивного возраста, что связано с ухудшением качества яйцеклеток. Отрицательное влияние на качество эмбрионов могут оказывать сперматозоиды плохого качества, а также такие факторы, как нарушение деления клеток, инфекции (бактериальные или вирусные) на ранних сроках беременности, действие токсинов или радиации, гормональные нарушения.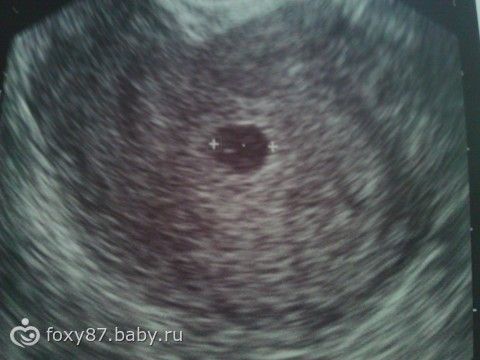 Чтобы разобраться в причинах анэмбрионии, запишитесь на консультацию репродуктолога, андролога и генетика.
Чтобы разобраться в причинах анэмбрионии, запишитесь на консультацию репродуктолога, андролога и генетика.
ХГЧ при анэмбрионии
При анэмбрионии тест на беременность и клинические признаки беременности будут положительными, поскольку инвазия трофобласта в эндометрий способствует выработке хорионического гонадотропина (ХГЧ).
Симптомы анэмбрионии
На ранних сроках анэмбриональной беременности УЗ-картина не отличается от таковой при нормальной беременности, но с течением времени определить эмбрион не удается. Диагноз анэмбрионии можно поставить после 6 недель беременности, если при вагинальном УЗ-исследовании диаметр плодного яйца более 25 мм, при этом отсутствует желточный мешок или не визуализируется эмбрион, а также не отмечается роста диаметра плодного яйца при динамическом УЗ-контроле (в норме на 1 мм в день), при неправильной форме плодного яйца, слабо выраженной децидуальной реакции, отсутствии желточного мешка при диаметре плодного яйца более 8 мм.
Анэмбриония является основной причиной неразвивающейся беременности раннего срока (до 6 недель) или раннего выкидыша.
Беременность после анэмбрионии
У большинства женщин такая беременность наступает только однажды. Планировать следующую беременность можно через 3-6 месяцев после неудачной имплантации, пройдя предварительное обследование для исключения факторов, оказывающих негативное воздействие на развитие беременности.
Хотите записаться на прием?
УЗИ вопросы и ответы
ИНФОРМАЦИЯ ДЛЯ БУДУЩИХ МАМ
Как и когда необходимо обследоваться (сделать УЗИ) ?
Беременные, состоящие на учете в женской консультации Горбольницы №3 приглашаются на первое ультразвуковое исследование в интервале от 12-14 нед в соответствие с датой и временем, указанными в талоне, выданном в женской консультации.
При себе необходимо иметь направление от врача женской консультации. Исследования проводятся бесплатно.
Сроки проведения первого ультразвукового исследования регламентированы приказом Министерства здравоохранения № 457.
При обращении пациентки в другие сроки беременности врач УЗД вправе отказать в исследовании в день обращения и перенести его на другое время.
Повторные ультразвуковые исследования, а также другие исследования плода проводятся только по рекомендации врачей УЗД в оптимальные для обследования сроки, которые Вы получаете вместе с ультразвуковым заключением.
При повторных посещениях также при себе необходимо иметь направление от врача женской консультации и предыдущее заключение УЗИ.
Беременные, не состоящие на учете по беременности в женской консультации Горбольницы №3 и пациентки, имеющие желание пройти повторное обследование в нашем отделении могут обследоваться в нашем отделении платно по записи кроме среды и пятницы, выходных и праздничных дней с 14-30 до 17-00. Запись по телефону 8-(3537)-25-33-69
Запись по телефону 8-(3537)-25-33-69
—
Пожалуйста ознакомьтесь и будьте готовы подписать следующий документ:
ИНФОРМИРОВАННОЕ СОГЛАСИЕ ПРИ ПРОВЕДЕНИИ СКРИНИНГОВОГО УЛЬТРАЗВУКОВОГО ИССЛЕДОВАНИЯ
—
Пренатальная диагностика. Вопросы и ответы.
Вопрос:
Что такое пренатальная диагностика?
Ответ:
Natos – роды, pre – приставка, обозначающая предшествование чему-либо. Таким образом, термин «пренатальная диагностика» означает дородовое обследование плода. Цель этого обследования – своевременное выявление врожденных и наследственных заболеваний плода (врожденных пороков развития, хромосомных и генных заболеваний), задержки внутриутробного развития плода, признаков внутриутробного страдания плода, то есть той патологии, которая в большинстве случаев приводит к неблагоприятным исходам беременностей или наносит вред здоровью будущего ребенка.
Вопрос:
Безопасен ли ультразвук при беременности?
Ответ: Ультразвуковое исследование – это основа дородовой диагностики различных заболеваний плода, наиболее информативный и доступный метод.
Многочисленными зарубежными исследованиями доказано, что ультразвуковое исследование в стандартном, так называемом, В-режиме безопасно для плода. Его можно проводить при беременности столько раз, сколько необходимо для получения важной информации. Вопрос состоит лишь в том, какие сроки являются наиболее информативными (смотри ниже).
Бесконечное количество ультразвуковых исследований, которые проводятся большинству беременных, в принципе безвредны, но часто не несут дополнительной информации о плоде, поэтому бессмысленны. Ведущие зарубежные и отечественные специалисты ультразвуковой пренатальной диагностики при проведении ультразвуковых исследований при беременности руководствуются принципом «так мало, как необходимо». Мы полностью поддерживаем этот принцип. Исследование ради исследования можно назвать аморальным, ибо все, что делается в пренатальной диагностике должно отвечать требованию «не навреди» и быть направлено на постановку своевременного и точного диагноза плоду.
Исследование ради исследования можно назвать аморальным, ибо все, что делается в пренатальной диагностике должно отвечать требованию «не навреди» и быть направлено на постановку своевременного и точного диагноза плоду.
Вопрос:
Как определяется срок беременности?
Ответ:
Срок беременности определяется подсчетом недель, прошедших от первого дня последней нормальной менструации при регулярном 28 – дневном менструальном цикле. Это связано с тем, что яйцеклетка в яичнике начинает развиваться именно с первого дня менструального цикла, а оплодотворение ее происходит приблизительно через две недели. Срок беременности рассчитывается именно от начала развития яйцеклетки, а не от дня зачатия.
Обычно беременность длится 40 недель (в норме от 38 до 42 недель) и предполагаемую дату родов определяют, отсчитав 40 недель от первого дня последних нормальных месячных.
Вопрос:
Какова продолжительность ультразвукового исследования?
Ответ:
Продолжительность УЗИ при беременности зависит от многих факторов и может быть от нескольких минут до часа. Обычно врач, проводящий исследование, старается сделать его как можно быстрее, чтобы время воздействия ультразвука на плод было минимальным, несмотря на то, что до настоящего момента не описаны случаи неблагоприятных последствий от обычного УЗИ. Время исследования увеличивается при затруднениях визуализации из-за неудобного положения плода, срока беременности, увеличенной толщины подкожно-жировой клетчатки у женщины,индивидуальных особенностей тканей, через которые проходит ультразвук, прибора, на котором проводится исследование. От всего этого зависит качество получаемого изображения. Именно из-за этого в протоколе ультразвукового исследования Вы можете обнаружить, что были осмотрены не все органы плода, которые необходимо было обследовать.
Обычно врач, проводящий исследование, старается сделать его как можно быстрее, чтобы время воздействия ультразвука на плод было минимальным, несмотря на то, что до настоящего момента не описаны случаи неблагоприятных последствий от обычного УЗИ. Время исследования увеличивается при затруднениях визуализации из-за неудобного положения плода, срока беременности, увеличенной толщины подкожно-жировой клетчатки у женщины,индивидуальных особенностей тканей, через которые проходит ультразвук, прибора, на котором проводится исследование. От всего этого зависит качество получаемого изображения. Именно из-за этого в протоколе ультразвукового исследования Вы можете обнаружить, что были осмотрены не все органы плода, которые необходимо было обследовать.
Вопрос:
В какие сроки беременности ультразвуковое исследование наиболее информативно?
Ответ:
Согласно рекомендациям Министерства здравоохранения РФ и данным международного опыта пренатальной диагностики, оптимальными сроками для ультразвукового обследования при беременности являются 12–14 нед, 22–24 нед и 32–34 нед (срок рассчитывается от первого дня последней менструации).
Первое исследование (12–14 нед) позволяет сформировать среди беременных группу риска, угрожаемую по рождению детей с пороками развития, хромосомными синдромами (например, с синдромом Дауна) и другими врожденными и наследственными заболеваниями.
Сроки проведения исследования связаны с особенностями развития плода, и возможностью выявить с помощью эхографии (ультразвука) определенные признаки, которые до 11–12 нед еще отсутствуют, а после 14 нед – исчезают. Наличие этих признаков не означает, что плод болен. В случае их обнаружения необходимо провести дополнительные исследования и осуществлять в дальнейшем тщательный ультразвуковой контроль за развитием плода.
Первое исследование в 12 — 14 недель позволяет максимально точно установить срок беременности; выявить многоплодную беременность; тяжелые пороки развития плода, не совместимые с жизнью; измерить так называемую «ширину воротникового пространства», величина которого позволяет установить с высокой долей вероятности степень риска наличия хромосомной патологии, врожденных пороков сердца, других наиболее грубых пороков развития.
Помните!
Изменение сроков первого обследования снижает его эффективность.
Первое ультразвуковое исследование не позволяет полностью оценить анатомию в связи с небольшими размерами плода и диагностировать большинство пороков развития. Оптимальным сроком для оценки анатомии плода является срок 22–24 нед.
Второе исследование (22–24 нед) необходимо для оценки анатомии плода и исключения врожденных пороков развития, доступных ультразвуковой диагностике. Интервал от 22 до 24 нед является оптимальным для визуализации структур плода. В более ранние и более поздние сроки беременности многие структуры плода видны плохо, что создает предпосылки к пропуску некоторых пороков развития. Ультразвуковые исследования в интервале 16– 19 нед, проведенные на аппаратуре среднего класса создают предпосылки к запоздалой диагностике многих пороков развития или даже к диагностическим ошибкам. Основная цель специалиста по эхографии заключается в тщательной оценке анатомии плода для диагностики наибольшего количества врожденных пороков развития, подлежащих дородовому выявлению, поэтому проводиться оно должно квалифицированным специалистом — эхологом на современном ультразвуковом аппарате с высокой разрешающей способностью.
Помните!
К сожалению, законы дородового формирования плода таковы, что не все аномалии развития могут быть выявлены с помощью ультразвука в дородовом периоде даже в интервале 22–24 нед. Некоторые заболевания проявляют себя только в поздние сроки беременности или даже после рождения ребенка.
Изменение сроков обследования снижает его эффективность.
Точность ультразвуковой диагностики зависит не только от квалификации врача и класса ультразвуковой аппаратуры, но в значительной степени от количества плодов, положения плода, количества околоплодных вод, наличие ожирения у пациентки.
Помимо оценки анатомии плода, в интервале 22–24 нед возможно проведение оценки кровотока в маточных артериях и артериях пуповины с целью прогнозирования развития различных осложнений в более поздние сроки беременности.
Третье исследование (32–34 нед) необходимо для выявления тех пороков развития, которые проявляют себя только в поздние сроки беременности. Кроме того, в интервале 32–34 нед проводятся дополнительные исследования (допплерография, кардиотокография) для оценки внутриутробного состояния плода и прогнозирования некоторых осложнений в дородовом периоде и во время родов.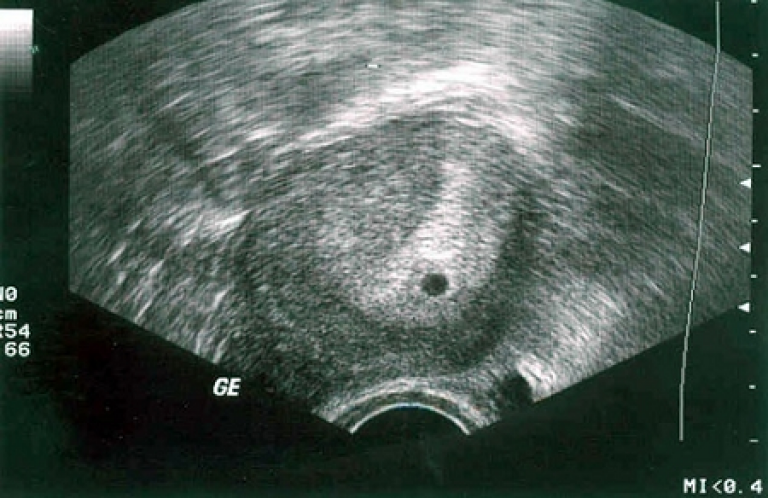
Следует подчеркнуть, что задержка развития плода, возникающая к этому сроку, в подавляющем большинстве случаев связана с нарушениями в маточно-плацентарно-плодовом комплексе, поэтому требует проведения адекватной оценки кровотока с помощью допплерографии, а также выявления признаков страдания плода с помощью кардиотокографии.
Вопрос:
Какие пороки развития у плода можно исключить с помощью ультразвукового исследования?
Ответ:
Стандартный протокол ультразвукового исследования, утвержденный Министерством здравоохранения РФ и обязательный для использования во всех медицинских учреждениях, включает в себя обязательное последовательное исследование всех органов и систем плода, подлежащих изучению с помощью ультразвука. Следовательно, ультразвуковой дородовой диагностике доступны только грубые анатомические нарушения. Изменения строения органов небольших размеров (например, щитовидной железы, поджелудочной железы, надпочечников и некоторых других), а также мелкие дефекты (например, дефекты перегородок сердца малых размеров) не всегда доступны выявлению.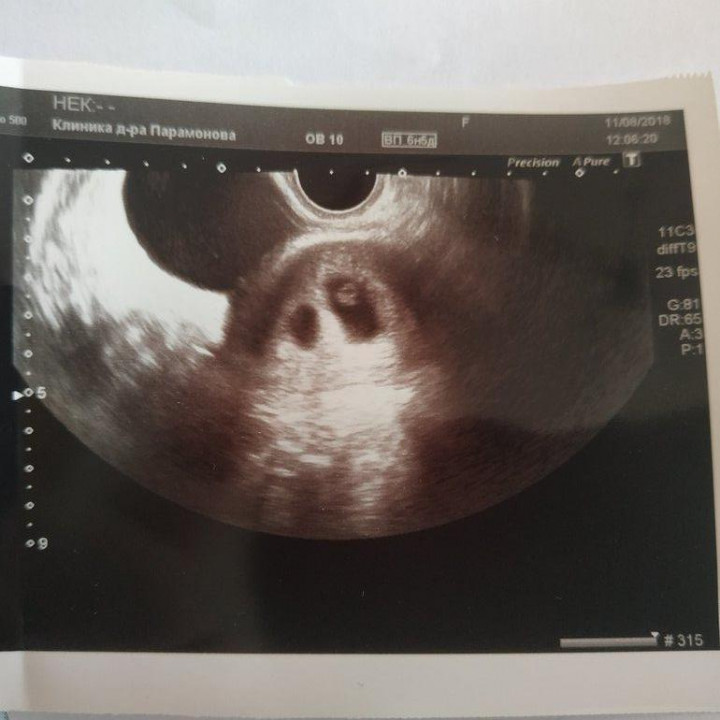
Даже при проведении ультразвукового исследования очень опытным специалистом в оптимальных условиях точность ультразвуковой диагностики врожденных пороков развития не превышает 90%. Таким образом, не менее 10% пороков развития, к сожалению, не диагностируются в ходе дородового обследования. Это связано как с особенностями проявления этих заболеваний, так и, в значительной степени, с качеством ультразвуковой аппаратуры и квалификацией врача, проводящего исследование. Некоторые заболевания возможно выявить только при использовании других методов пренатальной диагностики. Наибольшие трудности до сих пор представляет дородовая диагностика пороков сердца.
Помните! Ультразвуковое исследование при беременности очень информативно, но имеет определенные рамки и, следовательно, не может решить всех проблем.
Вопрос:
Как исключить болезнь Дауна у будущего ребенка?
Ответ:
Синдром Дауна (трисомия 21) – это наиболее распространенное хромосомное заболевание.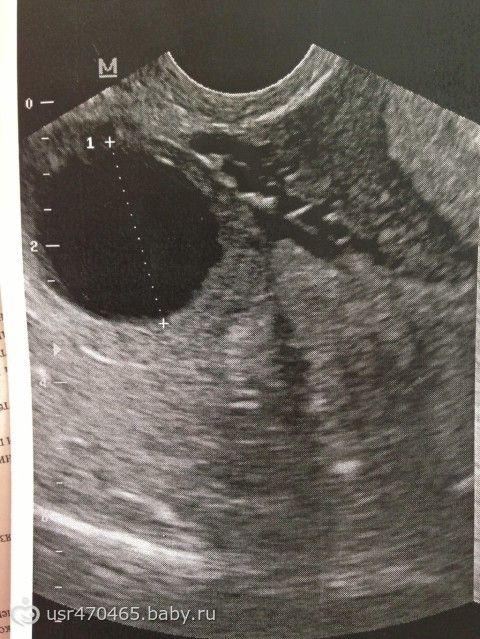 Среди новорожденных он встречается с частотой 1 случай на 600-800 родов. Синдром Дауна, так же как и другие хромосомные синдромы, возникает случайно и не подлежит лечению. Во всех случаях синдром Дауна проявляется задержкой умственного развития ребенка, иногда сопровождается пороками развития, и всегда сопряжен с тяжелыми обменными и иммунными нарушениями.
Среди новорожденных он встречается с частотой 1 случай на 600-800 родов. Синдром Дауна, так же как и другие хромосомные синдромы, возникает случайно и не подлежит лечению. Во всех случаях синдром Дауна проявляется задержкой умственного развития ребенка, иногда сопровождается пороками развития, и всегда сопряжен с тяжелыми обменными и иммунными нарушениями.
Диагноз синдрома Дауна может быть установлен только путем специального лабораторного анализа материала, полученного в результате инвазивного вмешательства. Другими словами, при подозрении на синдром Дауна у плода необходимо провести пункцию через переднюю брюшную стенку матери с целью получения клеток из плаценты, околоплодных вод или крови плода. Дальнейший анализ этих клеток в условиях генетической лаборатории позволяет установить хромосомный набор плода и диагностировать различные нарушения.
В связи с тем, что инвазивные исследования в 1,5–2% случаев приводят к самопроизвольному прерыванию беременности, их нельзя проводить всем беременным. Следовательно, среди всех пациенток необходимо выделить тех беременных, у которых риск рождения ребенка с синдромом Дауна повышен.
Следовательно, среди всех пациенток необходимо выделить тех беременных, у которых риск рождения ребенка с синдромом Дауна повышен.
Еще раз следует подчеркнуть, что синдром Дауна в большинстве случаев возникает случайно в абсолютно здоровых семьях.
К факторам, повышающим риск рождения ребенка с хромосомной патологией и, в частности, с синдромом Дауна, относятся:
• возраст мамы 35 и более лет;
• рождение в прошлом ребенка с хромосомным заболеванием;
• наличие у одного из супругов некоторых изменений в структуре хромосом;
• специфические изменения при определении уровней АФП, ХГЧ, РАРР-А (альфафетопротеин, хорионический гонадотропин, белок, ассоциированный с беременностью) в крови матери;
• определенные ультразвуковые признаки, обнаруженные при обычном ультразвуковом исследовании плода.
Наличие перечисленных факторов риска не означает наличие синдрома Дауна у плода. Это лишь повод для расширения обследования и для проведения углубленного ультразвукового исследования. Следует подчеркнуть, что ультразвуковое исследование не позволяет диагностировать синдром Дауна! С его помощью можно лишь заподозрить наличие этого синдрома, поскольку в среднем у 75% плодов с этой хромосомной поломкой есть определенные ультразвуковые признаки.
Следует подчеркнуть, что ультразвуковое исследование не позволяет диагностировать синдром Дауна! С его помощью можно лишь заподозрить наличие этого синдрома, поскольку в среднем у 75% плодов с этой хромосомной поломкой есть определенные ультразвуковые признаки.
В любом случае диагностика синдрома Дауна в каждом конкретном случае представляет значительную проблему. К сожалению, до сих пор не менее 50% случаев синдрома Дауна пропускается в дородовом периоде и диагностируется только после рождения. Для повышения эффективности пренатальной диагностики этого заболевания необходимо проводить ультразвуковые исследования в 12–14 нед одновременно с определением уровней ХГЧ и РАРР-А в крови матери, что позволяет более точно формировать группу риска и своевременно проводить инвазивные вмешательства. Этот анализ крови сдается в интервале 10–14 (лучше 12–14 нед) или между 16 и 18 нед (срок рассчитывается от первого дня последней менструации).
Помните!
*В другие сроки беременности результаты анализа трудно интерпретировать, и поэтому он теряет информативность.
Вопрос:
Что такое «инвазивная диагностика»?
Ответ:
Инвазивные исследования – это пункция плаценты, пуповины или амниотической полости (амниоцентез, кордоцентез, аспирация ворсин хориона, плацентоцентез) через переднюю брюшную стенку матери под контролем ультразвука в результате которой берется материал (клетки плаценты, клетки крови плода или клетки плода, находящиеся в околоплодных водах) для дальнейшего изучения хромосомного набора или исследования отдельных генов.
Инвазивные вмешательства – это исследования, которые проводятся по строгим медицинским показаниям, поскольку риск самопроизвольного прерывания беременности после их проведения составляет 1,5–2%.
Показания к инвазивным вмешательствам определяются только в специальных диагностических центрах.
Все инвазивные исследования являются амбулаторными процедурами, то есть в большинстве случаев не требуют госпитализации пациенток.
Вопрос:
Что такое допплерометрия?
Ответ:
Допплерометрия (синоним – допплерография)– это исследование кровотока в сосудах плода, сосудах пуповины и матки. Допплерографические исследования проводятся на обыкновенных ультразвуковых аппаратах, оснащенных специальными блоками, поэтому должны сочетаться со стандартными ультразвуковыми исследованиями.
Допплерографические исследования проводятся на обыкновенных ультразвуковых аппаратах, оснащенных специальными блоками, поэтому должны сочетаться со стандартными ультразвуковыми исследованиями.
Результаты допплерографии позволяют судить о состоянии маточно–плацентарно–плодового кровотока и косвенно свидетельствуют о внутриутробном состоянии ребенка. Достоверную информацию о состоянии маточного кровотока можно получить, начиная с 20–21 нед. В поздние сроки беременности (после 30 нед) допплерография является желательным компонентом каждого ультразвукового исследования.
Обязательными показаниями к допплерографии являются:
• несоответствие размеров плода сроку беременности;
• ультразвуковые изменения, такие как аномальное количество околоплодных вод, преждевременное созревание и другие патологические состояния плаценты и т.д.;
• заболевания матери (изменения артериального давления, сахарный диабет, анемия, заболевания почек и др.)
Помните! Нормальные показатели кровотока служат достаточно достоверным признаком нормального внутриутробного состояния плода, но не исключают развития определенных осложнений в более поздние сроки беременности.
Наличие нарушений кровотока в разных отделах маточно-плацентарно-плодовой системы требует строгого динамического контроля, в том числе в условиях стационара.
Вопрос:
Что такое КТГ?
Ответ:
КТГ (кардиотокография) – это исследование сердечной деятельности плода. Доказано, что характер сердечной деятельности зависит от состояния плода и меняется при развитии гипоксии, то есть кислородного «голодания» плода. Кардиотокография позволяет косвенно судить о самочувствии плода и оценивать степень тяжести внутриутробных нарушений.
Современные кардиотокографы с автоматическим анализом позволяют проводить это исследование с 26 нед беременности, хотя более популярна кардиотокография в более поздние сроки (с 34 нед).
Помните! Нормальные показатели кардиотокограммы служат достаточно достоверным признаком нормального внутриутробного состояния плода, но не исключают развития определенных осложнений в более поздние сроки беременности.
Наличие изменений в кардиотокограмме требует строгого динамического контроля обычно в условиях стационара.
Вопрос:
Как трактовать данные фетометрии (размеры плода)
Ответ:
В протоколе УЗИ Вы обнаружили, что размеры частей тела плода соответствуют разным срокам беременности. Это не должно Вас пугать. Как Вы знаете, одинаковых людей нет. Кто-то выше, кто-то ниже, у кого-то нога больше, у кого-то меньше, в одном и том же возрасте мы носим шапки и одежду разного размера. Точно также и размеры детей до родов при одном и том же сроке беременности могут быть различны. Существуют допустимые отклонения от средних размеров, в пределах которых могут быть размеры Вашего будущего ребенка. Все это учитывает врач, проводящий исследование.
Вопрос:
Правильно ли ребенок располагается в матке?
Ответ:
Ребенок в матке может располагаться так, как ему удобно. Чаще роды происходят при головном предлежании плода, и такое положение плод обычно занимает после 32 недель беременности, а иногда и позже.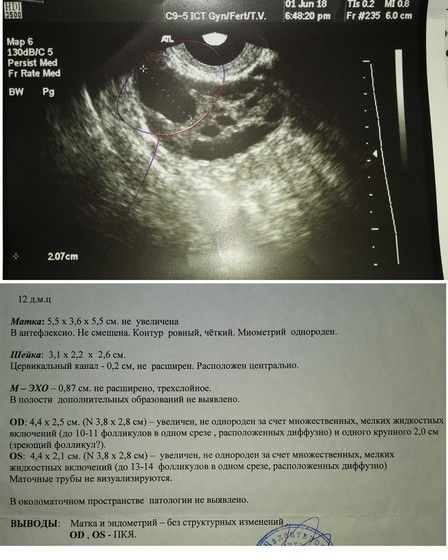 Поэтому Вас не должно пугать неустойчивое положение или даже тазовое предлежание в более ранние сроки.
Поэтому Вас не должно пугать неустойчивое положение или даже тазовое предлежание в более ранние сроки.
Вопрос:
Опасно ли обвитие пуповины вокруг шеи плода?
Ответ:
Довольно часто петли пуповины располагаются в области шеи плода. Во время беременности это никак не влияет на состояние Вашего ребенка, а во время родов Ваш врач должен более внимательно следить за самочувствием ребенка при его продвижения по родовым путям и адекватно реагировать на изменения ситуации.
Вопрос:
ТРЕХМЕРНАЯ ЭХОГРАФИЯ
Ответ:
ТРЕХМЕРНАЯ ЭХОГРАФИЯ – это новая технология, позволяющая в некоторых случаях уточнить диагноз плоду. Наличие в ультразвуковом аппарате опции трехмерного изображения свидетельствует о том, что этот аппарат относится к экспертному классу приборов, имеет высокую разрешающую способность и позволяет проводить качественные ультразвуковые исследования.
Трехмерная эхография не делает ультразвуковое изображение более понятным для родителей.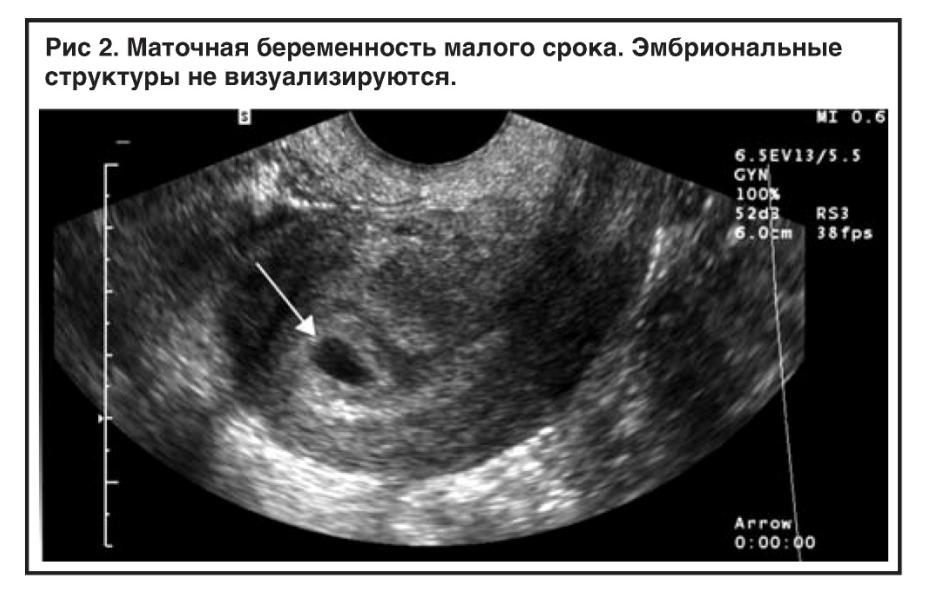 Это миф! Отдельные удачные «фотографии», которые иногда Вы видите в рекламных журналах, – это результат очень длительного обследования беременной при наличии определенных условий (положение плода, количество околоплодных вод и т.д.). В большинстве случаев трехмерную «фотографию» плода получить невозможно по абсолютно объективным причинам.
Это миф! Отдельные удачные «фотографии», которые иногда Вы видите в рекламных журналах, – это результат очень длительного обследования беременной при наличии определенных условий (положение плода, количество околоплодных вод и т.д.). В большинстве случаев трехмерную «фотографию» плода получить невозможно по абсолютно объективным причинам.
Использование трехмерного режима не повышает информативность обычного ультразвукового исследования, но существенно удлиняет и удорожает его.
Помните!
При выявлении отклонений в развитии плода в других лечебных учреждениях города и Восточного Оренбуржья (Новоорская, Домбаровская, Адамовская, Ясненская, Светлинская, Кваркенская ЦРБ) или при наличии каких-либо проблем (например, факторов риска по рождению детей с врожденными и наследственными заболеваниями) Вам будет предоставлена комплексная диагностическая помощь в полном объеме. Консультативный приём-понедельник и четверг в 14 часов, при себе необходимо иметь направление от врача женской консультации и предыдущее заключение УЗИ.
ЖЕЛАЕМ ВАМ УДАЧИ !
ЛИТЕРАТУРА
Приказ Министерства здравоохранения РФ № 457.
Приказ Главного управления здравоохранения Оренбургской области №22
Приказ Управления здравоохранения при администрации г.Орска №309л
Приказ по Горбольнице №3-3а
Рекомендации РАВУЗДПГ
www.prenataldiagn.com
УЗИ при беременности в 3D- и 4D режимах, особенности и возможности
В клиническом госпитале на Яузе проводится современное ультразвуковое исследование — построение трехмерного (четырехмерного) ультразвукового изображения плода (3D-4D), которое позволяет с ранних сроков беременности визуализировать эмбрион, дает возможность выявить грубые пороки развития эмбриона и плода, а также некоторые маркеры хромосомной патологии. Получение объемного изображения плода дает возможность будущим родителям увидеть своего ребенка с фотографической точностью.
3D-4D — исследование плода это дополнительный метод исследования, который проводится только одновременно с УЗИ плода в разных сроках беременности!
В нашем госпитале 3D-4D плода при беременности проводится на новейшем современном оборудовании (Accuvix A30) врачами высшей категории, имеющими учёные степени, многочисленные публикации в медицинских журналах, обладающими российскими и престижными международными профессиональными сертификатами. Специалисты Клинического госпиталя на Яузе оценивают состояние плода, его размеры и массу и выявляют отклонения в развитии.
Специалисты Клинического госпиталя на Яузе оценивают состояние плода, его размеры и массу и выявляют отклонения в развитии.
Процедура проведения трехмерного и четырехмерного УЗИ плода
- УЗИ плода в 3D и 4D-режимах может проводиться в любые сроки беременности.
- Если специалист ультразвуковой диагностики во время проведения УЗИ плода заподозрит какие—то отклонения в его развитии, то обязательно проведет такое дополнительное построение трехмерного изображения той или иной интересующей части плода.
- По желанию будущих родителей врач может построить изображение эмбриона или лица плода в 3D-4D режимах.
- Будущим родителям необходимо знать, что наиболее благоприятные сроки для успешного проведения исследования в 3D-4D режимах это 17-18 недель, т.е. II триместр (13-24 недели). Успех в построении трехмерного (четырехмерного) изображения плода зависит от количества околоплодных вод и от положения плода. Во II триместре плод еще не достиг максимальных размеров, как в III триместре; количество околоплодных вод достаточно для построения изображения.
 Именно околоплодные воды являются акустическим окном для успешного построения изображения, а нужное положение плода позволяет получить максимально полноценную картину. Не всегда во время проведения всего исследования плод принимает нужное положение для построения трехмерного (четырехмерного) изображения. В таком случае во время следующего скрининга можно повторить попытку построения изображения в 3D-4D режимах.
Именно околоплодные воды являются акустическим окном для успешного построения изображения, а нужное положение плода позволяет получить максимально полноценную картину. Не всегда во время проведения всего исследования плод принимает нужное положение для построения трехмерного (четырехмерного) изображения. В таком случае во время следующего скрининга можно повторить попытку построения изображения в 3D-4D режимах.
Экспертное исследование включает УЗИ при беременности соответствующего срока, в III триместре с обязательным проведением допплерографического исследования (исследование кровотока в системе мать — плацента — плод) с построением объёмного изображения плода в 3D-4D режиме.
Результаты ультразвукового исследования включают:
- заключение врача ультразвуковой диагностики,
- снимки изображения плода и диск с записью изображений и мини-видеоклипов, которые будущая мама получает в день выполнения УЗИ.
Особенности 3D- и 4D-УЗИ плода
Трех- и четырехмерное УЗИ плода относится к новейшим методам ультразвуковой диагностики, которые появились с помощью современных компьютерных технологий. Данные исследования расширили возможности объективной оценки внутриутробного развития плода и позволяют получить объемное изображение ребенка на экране ультразвукового сканера.
Данные исследования расширили возможности объективной оценки внутриутробного развития плода и позволяют получить объемное изображение ребенка на экране ультразвукового сканера.
Например, при обычном двухмерном УЗИ оценить «картинку» на экране монитора способен только специалист, тогда как трехмерное УЗИ дает возможность родителям в первый раз увидеть реальное «фото» малыша.
Четырехмерное исследование отличается тем, что кроме объемного получения изображения ребенка (высота, ширина и глубина картинки) можно увидеть и движения плода в реальном времени. То есть, к 3D-УЗИ добавляется четвертое измерение — время, что позволяет понаблюдать за внутриутробной жизнью Вашего малыша.
Рекомендуемые сроки
Обязательное скрининговое ультразвуковое исследование при беременности проводится трижды: в 11 — 14, 18 — 24 и 32 — 36 недель. Дополнительное исследование назначается в случае наличия показаний и при подозрениях на возможные аномалии развития плода и плаценты, патологию околоплодных вод и течения беременности. Трех- и четырехмерное УЗИ рекомендуется проводить в 17-18 недель.
Трех- и четырехмерное УЗИ рекомендуется проводить в 17-18 недель.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Отзывы
Наталья
Отличная клиника! Прекрасный персонал! Замечательно организованный рабочий процесс. Нет необходимости подстраиваться под работу больницы. Можно записаться в удобное для себя время и пройти нужное обследование.
Кристина
Очень понравилось отношение сотрудников клиники. Для беременной женщины важно участие и понимание. меня окружили максимальной заботой и вниманием. В кабинете тоже все оборудовано чтобы нам было удобней.
Виктория
Обследование проводилось на очень хорошем аппарате. Я, как медик, могу точно сказать, что такую детализацию мало где можно встретить. Такая точность позволяет выявить даже незначительные отклонения в развитии плода. Буду рекомендовать госпиталь всем знакомым.
Гестационный мешок при беременности и значение, если он пуст
После того, как домашний тест на беременность оказался положительным, а анализ крови, измеряющий уровни хорионического гонадотропина (ХГЧ), подтвердил беременность, для следующего доказательства беременности требуется ультразвуковое исследование.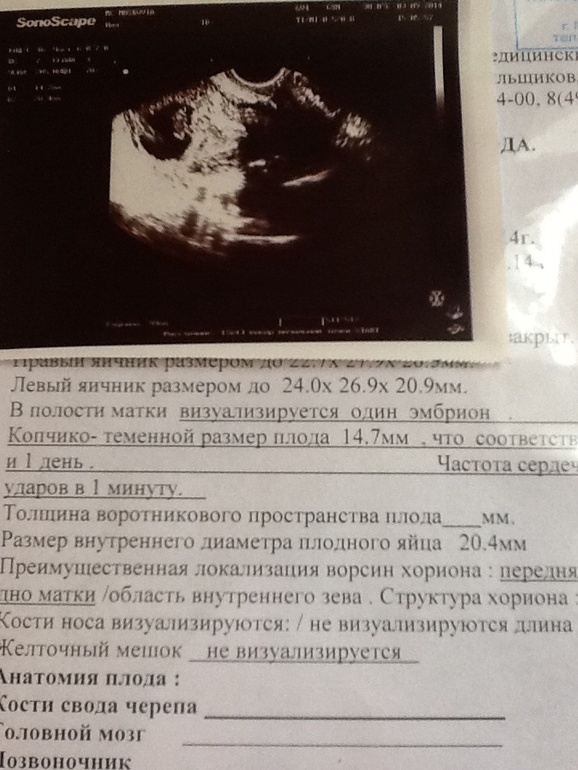
Когда вам сделают первое ультразвуковое исследование, ваш врач может рассказать о наличии или отсутствии гестационного мешка. Что такое гестационный мешок? Когда его впервые можно обнаружить на УЗИ? Что значит, есть (или нет) там? Что это значит, если гестационный мешок виден, но кажется пустым?
Вот ответы на эти и другие часто задаваемые вопросы о роли гестационного мешка в вашей беременности.
Что такое гестационный мешок?
Одним из первых признаков беременности на УЗИ является гестационный мешок, в котором находится развивающийся ребенок и содержатся околоплодные воды. Гестационный мешок находится в матке. На ультразвуковом изображении он выглядит как белый ободок вокруг четкого центра.
Гестационный мешок формируется примерно через пять-семь недель после последней менструации в естественных циклах, поэтому его обычно можно увидеть между 3 и 5 неделями гестационного возраста с помощью трансвагинального ультразвукового исследования.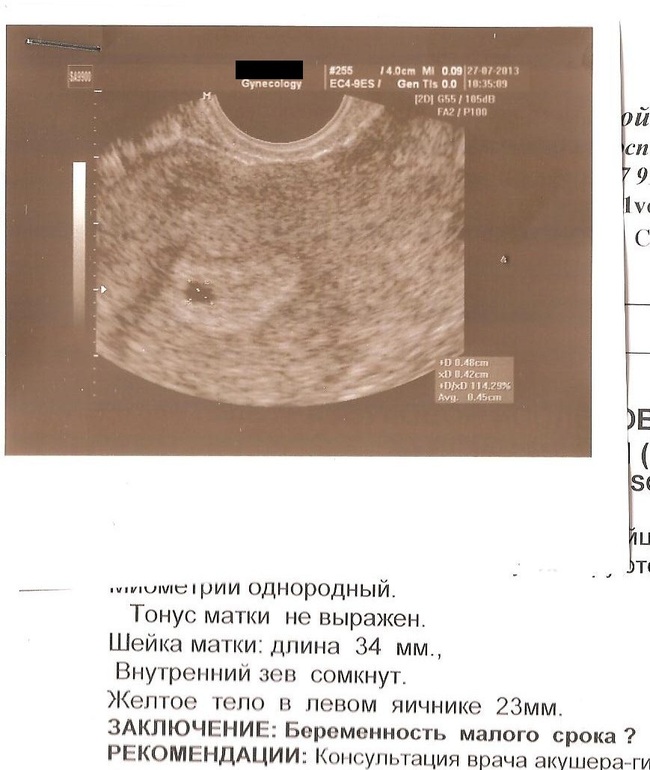
Трансвагинальное УЗИ имеет более высокую чувствительность и дает более четкие изображения, чем трансабдоминальное УЗИ. Гестационный мешок обычно можно увидеть, когда уровень ХГЧ составляет от 1500 до 2000.
При обнаружении гестационного мешка на УЗИ
Визуализация гестационного мешка — положительный признак беременности, но не гарантия того, что ваша беременность протекает нормально и протекает нормально.
После того, как мешок становится видимым, следующим положительным признаком беременности является развитие в нем желточного мешка.Желточный мешок обеспечивает питание развивающегося эмбриона до тех пор, пока его не займет плацента. Это важный показатель здоровья беременности.
В некоторых случаях гестационный мешок выявляется на УЗИ, но впоследствии желточный мешок не обнаруживается. Желточный мешок обычно становится видимым на трансвагинальном УЗИ между 5 1/2 и 6 неделями беременности.
Что делать, если гестационного мешка не видно?
Что это означает, если гестационный мешок не обнаружен на УЗИ? Есть несколько возможных причин отсутствия гестационного мешка. Это могло быть так:
Это могло быть так:
- Ваши даты отключены . Неправильно рассчитанные даты — частая причина, по которой гестационный мешок не виден, и может просто означать, что вам понадобится повторное УЗИ позже. Ваш врач может сравнить результаты с вашим уровнем ХГЧ (который, вероятно, будет ниже 1500, если вы не так далеко продвинулись в своей беременности, как вы думали).
- У вас внематочная беременность . Если ваш уровень ХГЧ составляет от 1500 до 2000, но гестационный мешок не виден, это может указывать на внематочную беременность.
- У вас случился выкидыш . Если гестационный мешок не виден, а уровень ХГЧ падает, это может указывать на ранний выкидыш (химическая беременность).
Внематочная беременность может потребовать неотложной медицинской помощи, и если это возможно, ваш врач захочет провести дополнительное обследование и обсудить варианты лечения.
Что означает пустой плодный мешок?
Эмбрион обычно появляется в гестационном мешке к 6 неделе беременности.Один из наиболее распространенных типов выкидышей, известный как эмбриональная беременность, пустой мешок или пораженная яйцеклетка, случается, когда гестационный мешок не содержит эмбриона. Другими словами, эмбрион не развился.
Этот тип потери беременности происходит в начале первого триместра и часто еще до того, как женщина осознает, что беременна. Это может быть результатом аномального деления клеток, спермы низкого качества или яйцеклетки низкого качества.
В большинстве случаев хромосомные аномалии приводят к выкидышу в организме женщины естественным путем и без вмешательства.Однако в некоторых случаях женщина может выбрать дилатацию и выскабливание (D&C) для завершения выкидыша.
Эта процедура может быть желательной для женщин, которые хотят, чтобы патологоанатом попытался найти причину выкидыша, для тех, кто считает, что это поможет им лучше справиться с потерей, или для физических или медицинских проблем, высказанных ее врачом.
Что делать, если мой врач видит пустой плодный мешок?
Если ваш врач обнаружит пустой гестационный мешок на УЗИ, он может подтвердить, что ваша беременность нежизнеспособна, другими словами, что беременность не приведет к рождению ребенка, поскольку она не протекает нормально.
В зависимости от размера гестационного мешка может быть слишком рано определять, действительно ли мешок «пуст». В этом случае ваш врач попросит вас вернуться на повторное ультразвуковое исследование, чтобы убедиться в точном диагнозе (что означает определение того, что беременность является жизнеспособной или нежизнеспособной).
Слово от Verywell
Раннее трансвагинальное УЗИ — это относительно простой способ раннего наблюдения за беременностью. В сочетании с уровнем ХГЧ УЗИ может дать вам и вашему врачу представление о том, как протекает ваша беременность.
Гестационный мешок — это первое строение, которое ваш врач будет искать при раннем УЗИ. Когда он присутствует (между 3 и 5 неделями беременности), это может быть положительным признаком. Иногда гестационный мешок виден, но оказывается пустым (без признаков эмбриона к 6 неделе беременности).
В некоторых случаях гестационный мешок вообще не виден. Наиболее частая причина этого — неточные даты или просто слишком рано. Если гестационный мешок не обнаружен при последующем сканировании или если ваш уровень ХГЧ указывает на то, что его следует увидеть, это может быть признаком выкидыша или внематочной беременности.
Беременность может быть радостным временем, но вы также можете испытывать тревогу, если считаете, что у вас выкидыш, испорченная плодная яйцеклетка или внематочная беременность. Если вы еще не поделились своей беременностью с семьей и друзьями, вы можете чувствовать себя очень одиноким. Если можете, положитесь на своих друзей и членов семьи в это время.
Люди в вашей сети поддержки могут предлагать благонамеренные, но обидные комментарии, такие как «у вас всегда может быть еще один», но вы должны уважать свои чувства.Есть этапы горя, связанные с выкидышем, и важно, чтобы вы горевали так, как вам удобно.
Что означает отсутствие желточного мешка через 6 недель?
Каждая стадия беременности имеет характеристики, которые являются достаточно надежным индикатором того, здорова ли и развивается ли беременность должным образом. Это одна из причин, почему УЗИ во время беременности может быть настолько ценным, даже в первые недели.
УЗИ обычно делают примерно на 6 неделе беременности.Одна из вещей, которую ищут врач и техник, — это желточный мешок. Когда кажется, что этой жизненно важной структуры нет, наиболее вероятная причина заключается в том, что беременность нежизнеспособна — другими словами, произошел выкидыш.
Но так бывает не всегда. Если вы недавно забеременели и желточный мешок не был виден на шестинедельном ультразвуковом исследовании, это может просто означать, что вы не так далеко, как вы думали.
Что такое желточный мешок?
На ранних сроках беременности желточный мешок служит источником питания для развивающегося плода.Это первая видимая структура внутри гестационного мешка, который окружает развивающийся плод и околоплодные воды.
Гестационный мешок выглядит как белый ободок вокруг четкого центра. Это можно увидеть на трансвагинальном УЗИ, при котором ультразвуковая палочка вводится во влагалище, а не прижимается к животу, между 3 и 5 неделями беременности. Желточный мешок не виден примерно до 5,5-6 недель беременности при использовании УЗИ брюшной полости.
Желточный мешок обеспечивает питание развивающегося эмбриона до тех пор, пока его не займет плацента.Вот почему это хороший показатель здоровья беременности.
Просчитанный срок платежа
Иногда отсутствие желточного мешка на УЗИ на этой стадии беременности может просто означать, что срок гестации был неправильно рассчитан. Это может произойти, если вы ошиблись, вспомнив, когда была ваша последняя менструация, или если у вас нерегулярный менструальный цикл.
Когда врач подозревает неправильный гестационный возраст у человека, который предположительно находится на сроке около 6 недель, но не имеет желточного мешка, он обычно рекомендует сделать еще одно УЗИ через неделю или две.К тому времени, если все в порядке и беременность жизнеспособна, будет виден желточный мешок и, возможно, полюс плода (изогнутая структура, которая в конечном итоге превратится в ребенка).
Что происходит?
Отсутствие желточного мешка на 6 неделе беременности может означать либо срок беременности менее 6 недель, либо выкидыш. Повторное ультразвуковое исследование через одну-две недели может определить, жизнеспособна ли беременность.
Признак выкидыша
Часто отсутствие желточного мешка (или желточный мешок меньше обычного или деформированного по другой причине) через 6 недель может быть признаком выкидыша.К сожалению, вам, скорее всего, придется дождаться повторного ультразвукового исследования, чтобы быть уверенным. В то время, если УЗИ не покажет дальнейшего развития беременности и желточного мешка по-прежнему нет, ваш врач диагностирует выкидыш.
Однако вам не всегда нужно ждать, чтобы узнать наверняка. Иногда, если гестационный мешок имеет определенный размер (25 миллиметров или более) на первом УЗИ и нет желточного мешка или эмбриона, ваш врач сможет сразу диагностировать выкидыш.
Беременность с пустым мешком
Когда гестационный мешок пуст (это означает, что к тому времени, когда он должен быть, нет желточного мешка или эмбриона), это называется беременностью с пустым мешком. Другие термины для обозначения беременности с пустым мешком — «анэмбриональная» беременность или пораженная плодная яйцеклетка (термин, который сейчас считается устаревшим).
Беременность с пустым мешком — это один из видов выкидыша, даже если продукты зачатия все еще содержатся в матке. Если это произойдет с вами, вам может быть предоставлен выбор: позволить природе идти своим чередом или пройти процедуру, называемую дилатацией и выскабливанием (D&C).D&C включает расширение шейки матки, чтобы создать отверстие для тонкого хирургического инструмента для удаления ткани из матки.
Исследования показывают, что при беременности с пустым мешком часто наблюдаются хромосомные аномалии. Считается, что организм распознает проблему на ранней стадии и останавливает дальнейшее развитие беременности. Диагноз пустого мешка может показаться жестоким, но он может помочь думать о нем как о естественном способе предотвращения продолжения нездоровой беременности.
Слово от Verywell
Не увидеть желточный мешок на приеме для подтверждения беременности может быть страшно и очень разочаровывать.Помните, что время может быть неподходящим, так что вы все еще можете быть беременны. В других случаях желточный мешок отсутствует из-за выкидыша.
Независимо от того, насколько рано вы забеременели, узнайте, что плод нежизнеспособен. Но будьте уверены, что ранние выкидыши очень распространены, часто случаются еще до того, как кто-то узнает, что они беременны, и их наличие никоим образом не означает, что вы не сможете вынашивать ребенка в следующий раз.
Когда гестационный мешок виден на УЗИ?
Гестационный мешок обычно является первым признаком беременности на УЗИ.При сопоставлении с уровнем ХГЧ наличие гестационного мешка может быть очень полезным для выявления внематочной или гетеротопической беременности. Его также можно использовать, чтобы определить, был ли выкидыш на очень ранней стадии. При жизнеспособной беременности трансвагинальное УЗИ должно быть в состоянии обнаружить гестационный мешок к 5-недельному сроку беременности.
Видение гестационного мешка на УЗИ
Основная причина, по которой УЗИ проводят на ранних сроках беременности, — это выявление внутриутробной беременности и исключение внематочной беременности.Если обнаружена внематочная беременность, ультразвуковое исследование полезно при выяснении того, как с ней справиться. Целью раннего УЗИ не всегда является определение жизнеспособности и возраста плода, хотя оно будет определено при обнаружении внутриутробной беременности.
На ранних сроках беременности трансвагинальное УЗИ намного точнее УЗИ брюшной полости. Если используется трансвагинальное УЗИ, мешок может быть виден на неделю или две раньше — примерно на 5 недель. В это время средний диаметр мешочка составляет от 2 до 3 миллиметров.Примерно на 5,5 неделе желточный мешок можно увидеть внутри гестационного мешка.
При корреляции с уровнем ХГЧ гестационный мешок следует увидеть на УЗИ примерно через 5 недель, когда уровень ХГЧ достигнет примерно 1500–2000.
Гестационный мешок не виден на УЗИ
Если с момента последней менструации прошло пять недель, но ваш уровень ХГЧ не был измерен, существует вероятность того, что отсутствие гестационного мешка просто означает, что у вас поздняя овуляция и срок беременности еще не достиг 5 недель.Ваш врач может назначить повторное УЗИ через несколько дней или неделю.
Есть еще несколько причин, по которым гестационный мешок не может быть обнаружен.
Внематочная беременность
Если ваш уровень ХГЧ выше 1500–2000 и гестационный мешок не виден, ваш врач может диагностировать внематочную беременность. Если у вас не было измерений ХГЧ или если ваш уровень ХГЧ ниже, ваш врач, вероятно, назначит следующее. УЗИ или постоянное наблюдение за уровнем ХГЧ.
Внематочная беременность — это беременность, при которой оплодотворенная яйцеклетка не имплантируется в стенку матки должным образом. Оплодотворенная яйцеклетка должна имплантироваться в матку для правильного развития.
При внематочной беременности оплодотворенная яйцеклетка попадает в маточную трубу, трубку, по которой яйцеклетка идет от яичника к матке. Когда оплодотворенная яйцеклетка застревает в маточной трубе, она может серьезно повредить трубу.
Трубка может разорваться или лопнуть, что может вызвать внутреннее кровотечение и шок, если ее не лечить.Поэтому очень важно исключить внематочную беременность.
Многие внематочные беременности диагностируются в отделении неотложной помощи с помощью прикроватного ультразвукового исследования. Если медицинский персонал хорошо обучен и осведомлен, отделение неотложной помощи может быть хорошим местом для постановки диагноза, поскольку внематочная беременность может быть опасной.
Женщины с внематочной беременностью, находящиеся под наблюдением в отделении неотложной помощи, при необходимости могут получить надежное неотложное лечение.
Химическая беременность
Также возможно, что произошел выкидыш на очень ранней стадии (химическая беременность).В этом случае беременность перестала развиваться до того, как гестационный мешок стал достаточно большим, чтобы его можно было увидеть на УЗИ.
Редкие осложнения
В подавляющем большинстве случаев обнаружение внутриутробной беременности означает отсутствие внематочной беременности. Однако в редких случаях внутриутробная беременность и внематочная беременность могут наступить одновременно.
Это явление называется гетеротопической беременностью и по сути является беременностью двойней, при которой один плод имплантирован в матку, а другой — в маточные трубы .
Исследования показали, что риск внематочной или гетеротопной беременности может увеличиваться, если беременность достигается путем экстракорпорального оплодотворения. Женщины, получающие лечение бесплодия и экстракорпоральное оплодотворение, должны проходить тщательный скрининг на гетеротопную беременность.
У женщин, не лечившихся от бесплодия, наличие внутриутробной беременности обычно означает, что внематочная беременность маловероятна.
Слово от Verywell
Если вы беспокоитесь о том, чтобы найти гестационный мешок на УЗИ, у вас, вероятно, возникнет много вопросов.Поговорите со своим врачом, и если вы чего-то не поняли, спросите еще раз. Размышления о беременности могут быть душераздирающими. Обратитесь к семье и друзьям, которые могут пройти это путешествие вместе с вами.
Гестационный мешок — обзор
БИОМЕТРИЧЕСКИЕ ПАРАМЕТРЫ
ГЕСТАЦИОННЫЙ мешок
Гестационный мешок можно увидеть трансвагинально уже на 4 неделе беременности, когда его больший диаметр составляет 2 мм с соответствующими уровнями хорионического гонадотропина человека (ХГЧ) около 1000 мМЕ / мл (международный эталонный препарат или IRP).Его средний диаметр имеет линейную зависимость от GA и увеличивается на 1,0–1,2 мм / день до появления полюса плода с его сердцебиением размером 10 мм с соответствующими уровнями ХГЧ около 12000 мМЕ / мл (IRP).
ДЛИНА КОРОНЫ – ПАЛЬЦА
CRL — это наибольшая длина эмбриона или плода, которую можно измерить, за исключением конечностей и желточного мешка. 14 Эмбрион становится плодом через 10 недель беременности (71 полный день на основе LMP). Точность CRL при датировании беременности зависит от хорошей корреляции между этим измерением и возрастом плода в период, когда рост быстрый и минимальное влияние патологии плода.CRL позволяет прогнозировать возраст плода с погрешностью 3 дня (90% доверительный интервал) от 7 до 10 недель и 5 дней от 10 до 14 недель беременности. CRL увеличивается примерно на 10 мм в неделю с 8 по 12 недель, и простое правило для получения GA следующее: GA (неделя) = CRL (см) + 6,5. 14,22
ИЗМЕРЕНИЕ ГОЛОВЫ
Размер головки плода был одним из наиболее полезных и проверенных измерений для определения ГА. БЛД является наиболее широко используемым показателем с наибольшей точностью в период от 12 до 22 недель, снижаясь после этого периода из-за более широкой индивидуальной вариации.БЛД демонстрирует линейный рост на 3 мм в неделю с 14 по 28 недели и на 2 мм в неделю до родов. 5,22 Измерение проводится на уровне плоскости, определяемой следующими внутримозговыми ориентирами: передние рога бокового желудочка и прозрачная полая перегородка спереди, таламус и третий желудочек по центру, а также затылочные рога желудочка головного мозга. , cisterna venae magnae cerebri и островок сзади. Измерение проводится от внешнего стола проксимального отдела черепа до внешнего стола дистального отдела черепа, при этом кости черепа перпендикулярны ультразвуковому лучу. 14 Затылочно-лобный диаметр (OFD) измеряется в той же плоскости, что и BPD, с помощью штангенциркуля, размещенного на внешнем столе черепа. Этот параметр можно использовать для расчета окружности головы (HC) и головного индекса (CI). Вариации формы головки плода (долихоцефалия, брахицефалия) и положения плода могут влиять на диагностическую точность БЛД. В случае аномального CI, определяемого как отношение BPD к OFD (нормальное значение 0,75–0,85), HC можно использовать вместо BPD, чтобы избежать этой ловушки. 22 У плодов с преждевременным разрывом плодных оболочек, тазовым предлежанием или многоплодной беременностью БЛД не является надежным для оценки истинного ГА. 19,22
HC измеряется либо на том же уровне BPD непосредственно с помощью измерителя следа, либо косвенно вычисляется с использованием такой формулы, как: HC = (BPD + OFD) × 1,57. Прямой метод систематически завышает расчетную УВ менее чем на 1,5%. HC вырастает примерно на 14 мм в неделю между 14 и 17 неделями и на 5 мм в неделю в ближайшем будущем. 22 Измерение головы — плохой метод скрининга аномалий роста плода, так как его обычно применяют до позднего времени, как при симметричном ограничении роста, так и при микроцефалии.
РАЗМЕР АБДОМИНАЛА
Размер живота оценивается путем измерения среднего диаметра брюшной полости (MAD) или окружности живота (AC) (рис. 9.1) на уровне желудка и разветвления главной воротной вены на правую и левую. ветви, следя за тем, чтобы сечение было как можно более круглым и не деформировалось под давлением зонда.Самый точный AC — это наименьший полученный результат, поскольку он более точно соответствует плоскости, перпендикулярной позвоночнику, на уровне печеночной вены. Подобно расчету HC, измерение может быть прямым (эллипс или след) или производным от поперечного диаметра живота и переднезаднего диаметра живота (MAD). Из-за неправильной формы живота плода прямой метод оценивает косвенный примерно на 5%; это изменение может иметь значение при оценке веса плода. 24
AC демонстрирует линейный рост в среднем 11–12 мм в неделю на протяжении всей беременности. 22 Этот параметр является наиболее чувствительным при прогнозировании проблем с питанием плода, на него влияют толщина брюшной стенки и количество запасов гликогена в печени, и он используется для оценки веса плода. По той же причине AC не следует использовать для расчета композитного GA после начала второго триместра. 22 К сожалению, на его измерение влияет наибольшая вариабельность между и внутри наблюдателя, что объясняет очень разные пределы референсных значений, о которых сообщают разные исследователи.Фактически, положение плода и его дыхательные движения, компрессия датчика и маловодие могут повлиять на точность этого измерения.
КОНЕЧНОСТИ
Длину бедренной кости (FL) можно измерить начиная с 10 недель, и ее можно воспроизвести от 15 недель беременности до доношенных. Он представляет собой линейный рост плода, связанный с длиной макушки до пятки при рождении. 15 Первоначально он был измерен для диагностики карликовости конечностей, и на него редко влияют проблемы с питанием плода, предлежание или маловодие, 14,22 является хорошим параметром для датировки беременности.Его измеряют (рис. 9.2) от начала до дистального конца диафиза, от большого вертела до латерального мыщелка. Головка бедренной кости и дистальный эпифиз не учитываются при измерении, а кость должна быть перпендикулярна ультразвуковому лучу. Бедренная кость увеличивается на 3 мм в неделю с 14 до 27 недель и на 1 мм в неделю в третьем триместре. 22 Сообщаемая точность датирования беременности колеблется от 1 недели во втором триместре до 3-4 недель в срок. 22
Плечевая, большеберцовая, лучевая и локтевая кости могут быть измерены так же, как и FL, но они традиционно не используются для определения срока беременности.Большеберцовая и малоберцовая кости могут быть дифференцированы, поскольку малоберцовая кость расположена латеральнее большеберцовой кости. Лучевая и локтевая кости хорошо различимы и измеряются, когда рука находится в положении лежа на спине, потому что две кости лежат строго параллельно, но в положении лежа на животе, для пересечения двух костей требуются две разные плоскости сонара для получения измерений. Локтевая кость кажется длиннее лучевой кости проксимально, но дистально обе кости заканчиваются на одном уровне. 6 На точность измерения длинной кости влияют несколько факторов, таких как угол луча к длинной оси кости (должен быть получен угол, близкий к 90 °) и тип датчика (линейный и выпуклый. зонды лучше секторных). 12
Некоторые исследователи предположили, что своего рода пренатальный весовой индекс может быть получен из длины бедренной кости, но, скорее всего, этот расчет добавляет мало информации к другим обычно используемым биометрическим параметрам. 14,22
ДРУГИЕ ИЗМЕРЕНИЯ И ДАТИРОВКА
Бинокулярное расстояние следует измерять как наименьший диаметр между глазами плода в плоскости, включая обе орбиты, которые должны казаться симметричными и равными по размеру, показывая максимальную ширину.
Это может быть полезно для датирования в случаях затылочно-заднего положения плода, когда измерение БЛД затруднено. Это измерение коррелирует с GA, но его рост нелинейный. Вариабельность в прогнозировании ГА составляет 14 дней между 14 и 27 неделями и 24 дня между 29 и 40 неделями. Бинокулярное расстояние важно для пациентов с риском врожденных аномалий и синдромов. 14,22
Поперечный диаметр мозжечка (TCD), измеренный на уровне субокципито-брегматической плоскости головы (рис.9.3) имеет криволинейную связь с GA и не сильно зависит от формы головы или нарушений роста. 22 Размер середины беременности в миллиметрах отражает GA в неделях.
Ключица имеет линейный рост во втором и третьем триместрах и была предложена в качестве полезного измерения для датирования, ее длина в миллиметрах очень близка к GA, выраженной в неделях. 14,22 Имея внутримембранное окостенение вместо эндохондрального окостенения, ключица отличается от других длинных костей тела и не страдает теми же заболеваниями.
Было показано, что измерения лопатки, крестца, подвздошной кости и стопы хорошо коррелируют с GA. 14
Многие органы плода были измерены и связаны с ГА, такие как почки, сердце, аорты и легочные артерии. 2,10
ОТЧЕТ ПО ДАННЫМ
Размер плода более однороден на ранних сроках беременности, чем на более поздних. Было показано, что ранняя оценка ГА (сканирование 11/0–13/6 недель) или при плановом осмотре плода (16–18 недель) имеет большое значение. 26 Оценка дня родов не должна производиться позже 22 недель (BPD 60 мм). Точность снижается с 7 дней до 16 недель до 28 дней после 28 недель. Если было выполнено раннее сканирование, а второе сканирование дает более позднюю оценку, чем первое, не рекомендуется изменять исходную оценку. Задержка, скорее всего, связана с ограничением роста. Ультразвуковой составной возраст используется после первого триместра, позволяя получить измерения как можно большего числа параметров, за исключением AC, чтобы повысить точность оценки.Большинство авторов предпочитают указывать нижний пятый и верхний 95-й пределы достоверности для прогноза каждого измерения, поскольку это может иметь юридические последствия в случае использования при принятии управленческих решений. 13 При многоплодной беременности большинство авторов согласны с тем, что таблицы, используемые для одноплодной беременности, подходят для двойни, по крайней мере, в первом и втором триместрах. Рекомендуется основывать оценку ГА на более крупном близнеце. Задержка роста плода при многоплодной беременности становится очевидной между 25 и 36 неделями беременности и более выражена у тройни по сравнению с беременностью двойней. 22
Аномальное УЗИ на ранних сроках беременности
В предыдущем блоге мы обсудили ожидаемые результаты УЗИ при нормальной внутриутробной беременности. Отклонения от ожидаемой модели развития вызывают беспокойство или, если они значительны, являются определяющими для ранней неудачи беременности или выкидыша. Они обсуждались в недавней обзорной статье Doubilet et al. (N Engl J Med 2013; 369: 1443-51). Вот резюме:
Критерии, наиболее часто используемые для диагностики невынашивания беременности, — это отсутствие сердечной деятельности к тому времени, когда эмбрион достигнет определенной длины (длина макушки до крестца), отсутствие видимого эмбриона к тому времени, когда гестационный мешок вырастет до определенной длины. размер (средний диаметр мешочка) и отсутствие видимого эмбриона к определенному моменту времени.
Длина короны до крестца (CRL)
Длина коронки и крестца 5 мм широко рекомендовалась в качестве критерия положительности для диагностики неудачной беременности при отсутствии сердечной деятельности. Недавние исследования показали, что отсечение 5-6 мм может привести к ложноположительному диагнозу невынашивания беременности. В настоящее время рекомендуется использовать границу ширины 7 мм (а не 5 мм) для диагностики неудачной беременности. Таким образом, если длина темени-крестца составляет 7 мм и сердцебиение не видно, это подозрительно на неудачную беременность.
Диаметр гестационного мешка
При диагностике неудачной беременности разумно использовать границу 25 мм (а не 16 мм) для среднего диаметра мешочка без видимого эмбриона (см. Рисунок выше). Это дало бы специфичность и положительную прогностическую ценность 100% (или как можно более близкую к 100%). Когда средний диаметр мешочка составляет от 16 до 24 мм, отсутствие эмбриона подозрительно, но не является диагностическим признаком неудачной беременности
Временные критерии неудачной беременности
Не во всех неудачных беременностях когда-либо развивается 7-миллиметровый эмбрион или 25-миллиметровый гестационный мешок, поэтому важно иметь другие критерии для диагностики невынашивания беременности.Наиболее полезный из таких критериев — невозможность визуализации эмбриона к определенному моменту времени. Альтернативный подход к прогнозированию невынашивания беременности, основанный на аномальном росте гестационного мешка и эмбриона, оказался ненадежным. Невизуализация эмбриона с сердцебиением через 6 недель после последней менструации подозрительна для несостоявшейся беременности, но датировка последнего менструального цикла (при беременности, зачатой без медицинской помощи) слишком ненадежна для окончательного диагноза несостоятельности беременности.
Время событий на ранних сроках беременности — гестационный мешок на 5 неделе, желточный мешок на 5 ½ недели и эмбрион с сердцебиением на 6 неделе — является точным и воспроизводимым с вариациями примерно ± ½ недели; эта последовательность объясняет временные критерии несостоятельности беременности. Например, если первоначальная ультрасонограмма показывает гестационный мешок с желточным мешком, а последующее сканирование, полученное по крайней мере через 11 дней, не показывает эмбрион с сердечной деятельностью, диагноз неудачной беременности устанавливается.
По данным консенсусной конференции Общества радиологов в области ультразвуковой диагностики по диагностике выкидыша в раннем первом триместре и исключению жизнеспособной внутриутробной беременности, октябрь 2012 г .; Ниже приведены рекомендации по трансвагинальной ультразвуковой диагностике прерывания беременности у женщины с внутриутробной беременностью с неопределенной жизнеспособностью.
Результаты диагностики прерывания беременности
- Длина коронки и крупа ≥7 мм, сердцебиение отсутствует
- Средний диаметр мешка ≥25 мм и без эмбриона
- Отсутствие эмбриона с сердцебиением ≥2 недель после сканирования, которое показало гестационный мешок без желточного мешка
- Отсутствие эмбриона с сердцебиением ≥11 дней после сканирования, которое показало гестационный мешок с желточным мешком
Результаты, вызывающие подозрение на прерывание беременности, но не являющиеся диагностическими для него
- Длина коронки и крупа <7 мм, сердцебиение отсутствует
- Средний диаметр мешочка 16–24 мм, без эмбриона
- Отсутствие эмбриона с сердцебиением через 7–13 дней после сканирования, которое показало гестационный мешок без желточного мешка
- Отсутствие эмбриона с сердцебиением через 7–10 дней после сканирования, которое показало гестационный мешок с желточным мешком
- Отсутствие эмбриона ≥6 недель после последней менструации
- Пустой амнион (амнион виден рядом с желточным мешком, без видимого эмбриона)
- Увеличенный желточный мешок (> 7 мм)
- Маленький гестационный мешок по отношению к размеру эмбриона (разница между средним диаметром мешочка и длиной макушки до крестца <5 мм)
При обнаружении подозрений на несостоятельность беременности, как правило, целесообразно повторное ультразвуковое исследование через 7–10 дней для оценки жизнеспособности беременности.Здесь обсуждаются методы лечения преждевременного выкидыша.
Чтобы обратиться к специалисту по лечению бесплодия, который является сертифицированным врачом с высокими показателями успешности, запишитесь на прием в одну из четырех клиник репродуктивного здоровья InVia в Чикаго.
Визуализация вагинального кровотечения на ранних сроках беременности
Кровотечение в первом триместре беременности является обычным явлением. Хотя обычно не имеет постоянных последствий, это может быть признаком осложнения, например, угроза прерывания беременности или неудачная внутриутробная беременность, или другая серьезная патология, например внематочная беременность или гестационный трофобластическая болезнь.Знакомство с образцами изображения этих сущности важны, так как неправильный диагноз может нанести вред матери, плод или и то, и другое. В этом обзоре основное внимание будет уделено наиболее частым причинам кровотечение в первом триместре, их визуализация и диагностические алгоритмы.
Визуализация при беременности
Радиология играет важную роль в выявлении и ранней диагностике осложнения беременности, при этом УЗИ (УЗИ) является первичной визуализацией модальность. Почти все случаи кровотечения в первом триместре могут быть адекватно оценен с комбинацией клинической оценки, сыворотка Анализ β-ХГЧ и УЗИ, предпочтительно эндовагинальным методом.Магнитный резонансная томография имеет ограниченную роль, особенно если США технически неадекватный или в условиях неопределенного придаточного масса. КТ практически не играет роли в оценке первого триместра. кровотечение. Эти рекомендации и дальнейшее обсуждение изложены в самая последняя редакция критериев соответствия ACR для первого Триместровое кровотечение (таблица 1). 1
Ультразвуковые изображения могут быть получены трансабдоминальным или эндовагинальным путем. подходы; обычно оба используются в тандеме.Трансабдоминальное сканирование обычно получается первым, с низкочастотным изогнутым или векторным преобразователь, обычно 4-6 МГц. Это обеспечивает большое поле зрения, оптимально для демонстрации крупных или широко распространенных процессов, таких как большие придаточные массы или гемоперитонеум. Эндовагинальное УЗИ обычно требуется для более детальная оценка матки и яичников. Эндовагинальный датчики используют более высокую частоту, обычно 8-10 МГц, что дает повышенное разрешение за счет меньшего проникновения в ткани. Так как точные измерения ранних гестационных процессов имеют решающее значение, По возможности следует использовать эндовагинальную визуализацию.За это обзор, все ссылки на размер основаны на эндовагинальных измерениях, если только иначе указано.
Нормальное раннее развитие
Сначала появляется децидуальная реакция
Хотя первый триместр начинается в первый день последнего менструальный цикл, оплодотворение происходит примерно через две недели, знаменуя начало периода концептуса первого триместра (Менструальный возраст 3-5 недель). Имплантация бластоцисты в эндометрий возникает во время четвертой менструальной недели, после чего эндометрий называется децидуальной оболочкой. 2 За это время очень ранний хорионический мешок может быть виден как небольшой мешок, заполненный жидкостью с эхогенным ободком, расположенным эксцентрично внутри эндометрия, известный как «внутрипадающий признак» (рис. 1). 3 Это может быть наблюдается уже через 4,5 недели и почти на 100% специфичен для внутриутробная беременность (IUP), хотя чувствительность к ней составляет всего 60-68%. 4 Он предшествует «двойному децидуальному знаку», который состоит из двух концентрические эхогенные кольца: децидуальная капсула, окружающая гестационный мешок, а decidua parietalis — противоположный стенка эндометрия, часто разделенная тонким скоплением жидкости внутри полости эндометрия (рис. 2). 5 Как и Внутридецидуальный знак, двойной децидуальный знак очень специфичен, но нечувствительный; кроме того, желточный мешок может быть виден до того, как этот знак очевидно, что делает его менее полезным для подтверждения раннего IUP. Важно отметить, что следует отличать эти два ранних признака ВМС от жидкости скопление в канале эндометрия, «псевдогестационный мешок» (Рисунок 3).
Внешний вид желточного мешка
Желточный мешок — это первая структура, которую можно визуализировать в ранний гестационный мешок (хорионический мешок), обычно ко времени Диаметр гестационного мешка (MSD) составляет 8-10 мм (рис. 4). 6 А нормальный желточный мешок всегда меньше 6 мм в диаметре; желточный мешок большой более 6 мм почти на 100% специфичны для патологической беременности. 7 Вскоре после появления желточного мешка зародыш обычно виден на примерно 6 недель, когда MSD больше 16 мм, как небольшой эхогенная структура вдоль одной стороны желточного мешка. Сердечная деятельность может обычно идентифицируются по тому времени, когда эмбрион становится видимым.
Формирование амниона и зародыша
Формирование амниотического мешка совпадает с образованием желтка мешочек, но обычно не виден на этой ранней стадии из-за его очень тонкая мембрана.К 7 неделям беременности амниотический мешок становится видимым, когда он наполняется жидкостью и отделяется от эмбриона (Рисунок 5). К тому времени, когда амниотический мешок станет видимым, эмбрион может быть легко идентифицировать; отсутствие эмбриона или «признак пустого амниона» — это высокоспецифичен для неудачной беременности (рис. 6). 8 По мере увеличения амниотического мешка он постепенно стирает хорионический мешок с полным слиянием к 12 неделям гестации. 9
При отсутствии визуализации любого из вышеперечисленных в настройках положительный результат β-ХГЧ в моче или сыворотке, беременность следует рассматривать как беременность неизвестного происхождения, или PUL.
Несостоявшаяся внутриутробная беременность
Знакомство с конкретными критериями США для диагностики неисправности или анэмбриональная беременность («зараженная яйцеклетка») (рис. 6) имеет важное значение. В традиционно преподаваемые пороги дискриминации по размеру для объявления аномальная беременность была поставлена под сомнение, 10 и Общество ультразвуковых радиологов впоследствии приняло пересмотренную критерии; результаты их консенсусного заявления на конференции недавно был опубликован. 11 Короче говоря, основная причина обновленные критерии заключались в повышении специфичности изображения диагностика неудачной IUP для предотвращения нежелательного прекращения очень ранние, но потенциально жизнеспособные беременности.
Традиционное радиологическое обучение было «кратным пяти» Правило: 1) желточный мешок должен быть виден, когда средний гестационный мешок диаметр (GSD)> 10 мм; 2) эмбрион должен быть виден, когда средний GSD> 15; и 3) сердцебиение должно присутствовать, когда коронка длина крупа (CRL) эмбриона> 5 мм.Хотя, вероятно, указывает на ненормальная беременность, они не специфичны. Строгое соблюдение этих критерии редко приводят к ложному диагнозу неудачного беременность, когда на самом деле существует потенциально жизнеспособная беременность, которая может пострадать вмешательство. Пересмотренные критерии диагностики Несостоятельность беременности следующие (таблица 2). 11 Обратите внимание на увеличение пороговых значений CRL и среднего размера GSD, ниже которых не следует диагностировать неудачную беременность.
Одна из самых важных новых концепций заключается в том, что диагностика Несостоявшаяся беременность не должна быть сделана на основании однократного повышения уровня β-ХГЧ измерение в настройках PUL.Может развиться нормальная беременность после УЗИ без IUP и β-ХГЧ больше, чем традиционный дискриминационный порог 2000 или даже 3000 мМЕ / мл. 12,13 Следовательно, диагноз несостоявшейся или внематочной беременности никогда не должен основываться на однократном измерении β-ХГЧ при отсутствии окончательного УЗИ. Выводы.
Угроза прерывания беременности
Термин «угроза прерывания беременности» применяется к любой беременности сроком менее 20 недель с аномальным кровотечением, болью или схватками, с закрытым шейка матки.Кровотечение происходит до 27% беременностей с последующим риск выкидыша примерно 12%. 14
Субхорионное кровотечение
Субхорионическое или перигестационное кровотечение присутствует примерно у 20% женщин с угрозой прерывания беременности, 15 и является наиболее частой причиной кровотечения при обычных IUP, обычно предъявляя в конце первого триместра. В США они отображаются как гиперэхогенный или гипоэхогенный, в зависимости от возраста продуктов крови (Рисунок 7).Чаще всего они не связаны с какими-либо значительными клинические последствия, особенно при наличии сердечной деятельности плода. Большие кровотечения, определяемые как охватывающие более 2/3 окружности гестационный мешок, с большей вероятностью приведет к прерыванию беременности (Рисунок 8). 16 Для гематом меньшего размера не было подтверждено прогностических пороговых значений размера, 17 , хотя это открытие является фактором риска последующих осложнений беременности. 18,19
Внематочная беременность
На внематочную беременность приходится 2% всех беременностей по сравнению с прошлым годом. Об этом сообщает U.S. Центры по контролю и профилактике заболеваний в 1992 году. 20 Заболеваемость выше у пациентов с ранее перенесенной внематочной болезнью. беременность, заболевания маточных труб, наличие внутриматочной спирали и тем, кто подвергается экстракорпоральному оплодотворению. 21 Классика клиническая триада — боль, кровотечение и образование придатков; однако это присутствует только в меньшинстве случаев. Подавляющее большинство внематочных беременность происходит в маточной трубе (трубная внематочная). Менее употребителен локализации включают интерстициальный (роговой), шейный, в пределах кесарева сечения разрез рубца, или яичника.Иногда единственная находка в США будет бесплатной. жидкость.
Трубная беременность
Визуализация живого эмбриона вне полости матки 100% специфичен для внематочной беременности, но на практике встречается редко. Чаще выявляется придаточное трубное кольцо. В США это состоит из эхогенное кольцо с центральной жидкостью, отделенное от яичника. Кольцо может содержать или не содержать желточный мешок или эмбрион. Кольцо обычно больше эхогенный, чем кольцо желтого тела, с которым оно может потенциально можно запутать (рисунок 9). 22,23 Отличительные между ними жизненно важно, поскольку неправильный диагноз желтого тела как внематочная беременность на фоне PUL может иметь трагические последствия. Давление эндовагинального датчика на яичник может помочь определить, поражение находится внутри яичника или отдельно от него. Как яичниковая внематочная беременность чрезвычайно редка, что свидетельствует о внутри яичниковом расположение подтверждает желтое тело и по существу исключает внематочную масса.
Часто эктопию можно идентифицировать только как внеовариальный придаток. масса, без классического кольцевидного вида, из-за кровоизлияния.Хотя наличие цветового потока помогает подтвердить внематочную беременность. массы, обратное не всегда верно. Не все эктопии сосудистые, а отсутствие цветного доплеровского течения не исключает внематочной беременность. Хотя большое количество кровотечений обычно указывает на разорванная внематочная киста, иногда может присутствовать разорванная геморрагическая киста с аналогичной клинической и УЗИ картиной.
Интерстициальная беременность
При внематочной беременности имплантаты внутри интерстициального сегмента маточная труба, это называется интерстициальной (или роговой) эктопией.Их можно ошибочно принять за IUP, если не исследовать полностью, поскольку они могут имеют нормальный интерфейс с эндометрием по их внутреннему краю. Кроме того, важно отличие от трубной эктопии, так как роговая беременность имеет повышенный риск сильного кровотечения и смертность.
Промежуточное положение можно определить по эксцентрическому положению. высоко в матке, а также наличием только тонкого мантия миометрия по внешнему краю, обычно менее 5 мм толстый. 24,25 Еще одна полезная функция — «Знак интерстициальной линии», представляющий собой тонкую эхогенную линию, идущую от канала эндометрия непосредственно к гестационному мешку, представляя роговой сегмент эндометриального канала или интерстициальная часть маточная труба (рисунок 10). 26
Шейная беременность
Как и при интерстициальной внематочной беременности, риск значительного кровотечение и смертность увеличиваются при эктопии шейки матки по сравнению с трубная эктопия.Гестационный мешок при шейной внематочной беременности должен отличить от гестационного мешка, проходящего через шейку матки во время аборта. В случае внематочной шейки матки гестационный мешок обычно сохраняет свою нормальную круглую или слегка яйцевидную форму форма. Дополнительно наличие перигестационного кровотока по цвету Допплер может помочь в различении (Рисунок 11 ) . 27,28 Проходящий гестационный мешок имеет зубчатый или удлиненный вид без эмбриональной сердечной деятельности (рис. 12). 29
Кесарево сечение рубец беременность
Беременности, имплантированные в месте рубца после кесарева сечения, часто приводят к самопроизвольному выкидышу (44%), но имеют повышенный риск развитие предлежания плаценты и приросшей плаценты, если они развиваются позже во время беременности и связаны с повышенным риском тяжелых кровотечение при родах. 30 Диагноз легче установить в первый триместр, когда полость матки пуста, гестационный мешок, имплантированный спереди на уровне шейного зева или на видимом или предполагаемом участке рубца после кесарева сечения, и перигестационный доплеровский поток (рисунок 13).
Ведение внематочной беременности
Внематочную беременность можно контролировать медикаментозно или хирургическим путем. Визуализация особенности, влияющие на управление, включают размер внематочной болезни; наличие сердечной деятельности эмбриона, кровотечение из таза или маточных труб разрыв; и расположение внематочной. Нехирургические методы включают: системный метотрексат или местная инъекция под контролем УЗИ метотрексат или KCl. При эктопии маточных труб — сальпингостомия или сальпингэктомия может быть выполнено. При интерстициальной эктопии может потребоваться роговая резекция или гистерэктомия.Кесарево сечение или эктопия шейки матки могут потребовать сочетание медикаментозной и хирургической терапии.
Сосудистые причины кровотечения
Сохраненные продукты зачатия
Остаточные продукты зачатия (RPOC) можно найти по следующему адресу: терапевтический или самопроизвольный аборт, а также послеродовой. Следующий аборт в первом триместре обычно бывает нормальным или слегка повышенным β-ХГЧ. Наличие задержанного гестационного мешка не является диагностическим. дилемма, но встречается редко.Наличие кровотока в утолщенный эндометрий, особенно когда он связан с видимой массой, весьма наводит на мысль о RPOC (рис. 14). Однако отсутствие Доплеровский поток не обязательно исключает RPOC. К сожалению, есть нет окончательного порога толщины эндометрия, который является полностью конкретным; однако толщина <10 мм, вероятно, исключает возможность клинически значимый RPOC. 31
Артериовенозная мальформация
Артериовенозные мальформации (АВМ) матки могут быть врожденный или приобретенный; и может встречаться в настройке предшествующего терапевтический аборт, дилатация и выскабливание, кесарево сечение или инвазивная опухоль, такая как карцинома эндометрия или гестационный трофобластическая болезнь. 17 ПТрМ могут состоять из одного артериовенозный свищ (АВФ) или сложное строение из множества сосудов. УЗИ обычно демонстрирует сложную массу с выявлением цветного допплера. внутренний поток (рисунок 15). Спектральный доплер демонстрирует низкое сопротивление формы волны артериальной и пульсирующей венозной крови, соответствующие сосудистое шунтирование. 32
На ультразвуковом изображении АВМ и АВМ часто накладываются друг на друга. RPOC, а различение не всегда возможно. RPOC, как правило, расположен внутри эндометрия, с АВМ в миометрии; тем не мение, наличие неоднородной крови в полости эндометрия может затемнить края миометрия или имитировать RPOC.Клинический анамнез и сыворотка β-ХГЧ помогает различать эти два объекта.
Гестационная трофобластическая болезнь
Кровотечение — одно из наиболее частых клинических проявлений этого спектр заболеваний, который включает пузырный занос, инвазивный родинок, и хориокарцинома. Признак — чрезмерное производство β-ХГЧ. Другие классические признаки быстро увеличивающейся матки, гиперемезиса gravidarum и преэклампсия чаще встречаются во втором триместре. 33
Эхинококковый родинок
Полная пузырно-пузырчатая родинка — наиболее распространенное из этих образований.На США, классический вид «грозди винограда» часто отсутствует в первый триместр и внешний вид вариабельны. Результаты могут включать небольшая эхогенная масса без кистозных пространств или смешанное твердое и кистозное образование масса внутри эндометрия. 34 Кисты лютеина тека в яичники возникают в результате повышенного производства β-ХГЧ, но обычно не присутствует до второго триместра. Отсутствие сосудов, цветовой поток обычно не помогает в диагностике полной пузырно-пузырчатой родинки (рис. 16). 35
Инвазивный родинок / хориокарцинома
Отличие неинвазивных родинок от инвазивных родинка / хориокарцинома не всегда возможна при УЗИ.В отличие от эхинококковые родинки, инвазивные родинки и хориокарциномы демонстрируют цветовой поток на доплеровском изображении с формами сигналов с низким импедансом (рис. 17). 35 Инвазивные родинки прорастают глубоко в миометрий, иногда с проникновение в ткани параметрия и брюшину, но редко метастазировать. Напротив, хориокарцинома легко метастазирует в легкие и реже таз 17 , для которых полезна КТ (рис. 18). Магнитно-резонансная томография может помочь в оценке стойкого остаточного поражения таза.
Заключение
Ультразвук позволяет легко определить наиболее частые причины вагинального кровотечение на ранних сроках беременности и играет важную роль в управление. Знакомство с внешним видом США, а также новые правила важно, чтобы избежать нанесения потенциального вреда матери или развивающийся плод.
Список литературы
- Lane BF, Wong-You-Cheong JJ, Javitt MC, et al. Критерии соответствия ACR ® Кровотечение в первом триместре. Доступны на http: // www.acr.org/~/media/ACR/Documents/AppCriteria/Diagnostic/FirstTrimesterBleeding.pdf. Американский колледж радиологии. По состоянию на 28 апреля 2014 г.
- Gupta N, Angtuaco TL. Эмбриозонология в первом триместре беременности. УЗИ . 2007; 2: 175-185.
- Yeh HC. Сонографические признаки беременности на ранних сроках. Crit Rev. Диагностика изображений . 1988; 28: 181-211.
- Чанг Дж., Левин Д., Свайр М. и др. Внутридецидуальный признак: надежен ли он для диагностики ранней внутриутробной беременности? AJR Am J Roentgenol .2004; 183: 725-731.
- Bradley WG, Fiske CE, Filly RA. Признак двойного мешка ранней внутриутробной беременности: использование для исключения внематочной беременности. Радиология .1982; 143: 223-226.
- Nyberg DA, Mack LA, Laing FC, Patten RM. Отличить нормальный рост гестационного мешка от аномального на ранних сроках беременности. J Ультразвук Med . 1987; 6: 23-27.
- Stampone C, Nicotra M, Muttinelli C, Cosmi EV. Трансвагинальная сонография желточного мешка при нормальной и патологической беременности. J Clin Ultrasound .1996; 24: 3-9.
- McKenna KM, Feldstein VA, Goldstein RB, Filly RA. Пустой амнион: признак неудачной беременности. J Ультразвук Med . 1995; 14: 117-121.
- Coady AM. Первый триместр, гинекологические аспекты. В: Аллан П.Л., Бакстер GM, Уэстон MJ, ред. Клиническое УЗИ. 3-е изд. Эдинбург: Черчилль Ливингстон; 2011: 740-769.
- Abdallah Y, Daemen A, Kirk E, et al. Ограничения тока определение выкидыша с использованием среднего диаметра гестационного мешка и Измерение длины макушки и крупа: многоцентровое обсервационное исследование. Ультразвуковой акушерский гинеколь . 2011; 38: 497-502.
- Doubilet PM, Benson CB, Bourne T, Blaivas M, et al. Диагностические критерии нежизнеспособной беременности в начале первого триместра. N Engl J Med . 2013; 369: 1443-1451.
- Doubilet PM, Benson CB. Еще одно свидетельство против надежности дискриминационного уровня хорионического гонадотропина человека. J Ультразвук Med . 2011; 30: 1637-1642.
- Mehta TS, Levine D, Beckwith B. Лечение внематочной беременности: это уровень хорионического гонадотропина человека 2000 мМЕ / мл разумный порог? Радиология .1997; 205: 569-573.
- Хасан Р., Бэрд Д.Д., Херринг А.Х. и др. Особенности и предикторы вагинального кровотечения в первом триместре беременности. Энн Эпидемиол . 2010; 20: 524-531.
- Нюберг Д.А., Лайнг ФК. Угрожающий аборт и аномалия в первую очередь триместр внутриутробной беременности. В: Паттерсон А.С., изд. Трансвагинальный УЗИ. Сент-Луис: Ежегодник Мосби, 1992: 85-103.
- Bennett GL, Bromley B, Lieberman E, Benacerraf BR. Субхорионический кровоизлияние при беременности в первом триместре: прогноз беременности результат с сонографией. Радиология . 1996; 200: 803-806.
- Dighe M, Cuevas C, Moshiri M и др. Сонография при кровотечении в первом триместре. J Clin Ультразвук . 2008; 36: 352-366.
- Надь С., Буш М., Стоун Дж. И др. Клиническое значение субхорионические и ретроплацентарные гематомы выявляются в первые триместр беременности. Акушерский гинекол . 2003; 102: 94-100.
- Borlum KG, Thomsen A, Clausen I, Eriksen G. Долгосрочный прогноз беременности у женщин с внутриутробными гематомами. Акушерский гинекол . 1989; 74: 231-233.
- Центры по контролю и профилактике заболеваний (CDC). Внематочная беременность — США, 1990–1992 гг. MMWR Morb Mortal Wkly Rep . 1995; 44: 46-48.
- Левин Д. Внематочная беременность. Радиология . 2007; 245: 385-397.
- Frates MC, Visweswaran A, Laing FC. Сравнение трубного кольца и эхогенность желтого тела: полезная дифференцирующая характеристика. J Ультразвук Med . 2001; 20: 27-31.
- Stein MW, Ricci ZJ, Novak L и др. Сонографическое сравнение трубного кольца внематочной беременности с желтым телом. J Ультразвук Med . 2004; 23: 57-62.
- Чен Г.Д., Линь М.Т., Ли МС. Диагностика интерстициальной беременности с помощью сонографии. J Clin Ультразвук . 1994; 22: 439-442.
- Graham M, Cooperberg PL. Ультразвуковая диагностика интерстициальной беременности: выводы и подводные камни. J Clin Ультразвук . 1979; 7: 433-437.
- Ackerman TE, Levi CS, Dashefsky SM, et al.Интерстициальная линия: сонографические данные при интерстициальной (роговой) внематочной беременности. Радиология . 1993; 189: 83-87.
- Jurkovic D, Hacket E, Campbell S. Диагностика и лечение ранних шейная беременность: обзор и отчет о двух пролеченных случаях консервативно. Ультразвуковой акушерский гинеколь . 1996; 8: 373-380.
- Vas W., Suresh PL, Tang-Barton P, et al. Ультрасонографическая дифференциация шейного аборта от шейной беременности. J Clin Ультразвук .1984; 12: 553-557.
- Kakaji Y, Nghiem HV, Nodell C, Winter TC. Сонография неотложных акушерских и гинекологических состояний: часть I, неотложные родовспоможения. AJR Am J Roentgenol . 2000; 174: 641-649.
- Юркович Д., Хиллаби К., Вельфер Б. и др. Диагностика в первом триместре и ведение беременностей с имплантацией в нижний сегмент матки Рубец после кесарева сечения. Акушер УЗИ Гинеколь . 2003; 21: 220-227.
- Коричневый DL.УЗИ органов малого таза в послеабортных и послеродовых условиях. Ультразвук Q . 2005; 21: 27-37.
- Полат П., Сума С., Кантарси М. и др. Цветной допплер-УЗИ в оценке сосудистых аномалий матки. Рентгенография . 2002; 22: 47-53.
- Hou JL, Wan XR, Xiang Y, et al. Изменения клинических признаков пузырно-пузырного заноса: анализ 113 случаев. J Репрод Мед . 2008; 53: 629-633.
- Green CL, Angtuaco TL, Shah HR, Parmley TH.Гестационная трофобластическая болезнь: спектр радиологической диагностики. Рентгенография . 1996; 16: 1371-1384.
- Чжоу Q, Лэй XY, Xie Q, Cardoza JD. Сонографическая и допплеровская визуализация в диагностике и лечении гестационной трофобластической болезни: 12-летний опыт работы. J Ультразвук Med . 2005; 24: 15-24.
Зараженная яйцеклетка: что вызывает?
Что вызывает поражение яйцеклетки? Какие симптомы я могу ожидать?
Ответ Ивонн Батлер Тобах, М.Д.Зараженная яйцеклетка, также называемая анэмбриональной беременностью, возникает, когда ранний эмбрион никогда не развивается или перестает развиваться, резорбируется и выходит из пустого гестационного мешка. Причина этого часто неизвестна, но это может быть связано с хромосомными аномалиями в оплодотворенной яйцеклетке.
Зараженная яйцеклетка обычно возникает на ранних сроках беременности — иногда даже до того, как вы узнаете, что беременны. Однако вы можете узнать о своей ранней беременности из-за положительного результата теста на беременность или пропущенного менструального цикла.Тест на беременность может быть положительным, потому что ранний эмбрион секретирует гормон беременности — хорионический гонадотропин человека (ХГЧ) — до тех пор, пока эмбрион не перестанет развиваться и не сможет имплантироваться.
У вас могут быть симптомы ранней беременности, такие как болезненность груди, тошнота и рвота. Но когда эмбрион перестает расти и уровень гормонов снижается, симптомы беременности проходят. На этом этапе возможны незначительные спазмы в животе и легкие кровянистые выделения или кровотечение. Ультразвук покажет пустой плодный мешок.
Зараженная яйцеклетка в конечном итоге приводит к выкидышу. Некоторые женщины предпочитают дождаться выкидыша естественным путем, в то время как другие принимают лекарства, чтобы вызвать выкидыш. В некоторых случаях для удаления тканей плаценты используется процедура, называемая дилатацией и выскабливанием (D&C).
У большинства женщин, у которых была пораженная плодная яйцеклетка, наступает успешная беременность. Если вы испытали несколько выкидышей подряд, поговорите со своим врачом или другим поставщиком медицинских услуг, чтобы определить основные причины.
с
Ивонн Батлер Тобах, доктор медицины
15 августа 2019 г. Показать ссылки- Габбе С.Г. и др. Акушерское УЗИ: визуализация, датирование, рост и аномалии. В кн .: Акушерство: нормальная и проблемная беременность. 7-е изд. Филадельфия, Пенсильвания: Эльзевир; 2017. http://www.clinicalkey.com. Проверено 9 августа 2016 г.
- DeCherney AH, et al. Риски ранней беременности. В: Современная диагностика и лечение акушерства и гинекологии. 11-е изд. Нью-Йорк, Н.Я .: Компании Макгроу-Хилл; 2013. http://www.accessmedicine.com. Проверено 9 августа 2016 г.
- Tulandi T, et al. Самопроизвольный аборт: факторы риска, этиология, клинические проявления и диагностическая оценка. http://www.uptodate.com/home. Проверено 9 августа 2016 г.
- Bastian LA, et al. Клинические проявления и диагностика беременности на ранних сроках. http://www.uptodate.com/home. Проверено 9 августа 2016 г.
- Лечение повторного невынашивания беременности. Американское общество репродуктивной медицины.http://www.asrm.org/FACTSHEET_Treatment_of_recurrent_pregnancy_loss/.

 И в большинстве случаев такая патология протекает без явных клинических симптомов и выявляется уже после замершей беременности.
И в большинстве случаев такая патология протекает без явных клинических симптомов и выявляется уже после замершей беременности.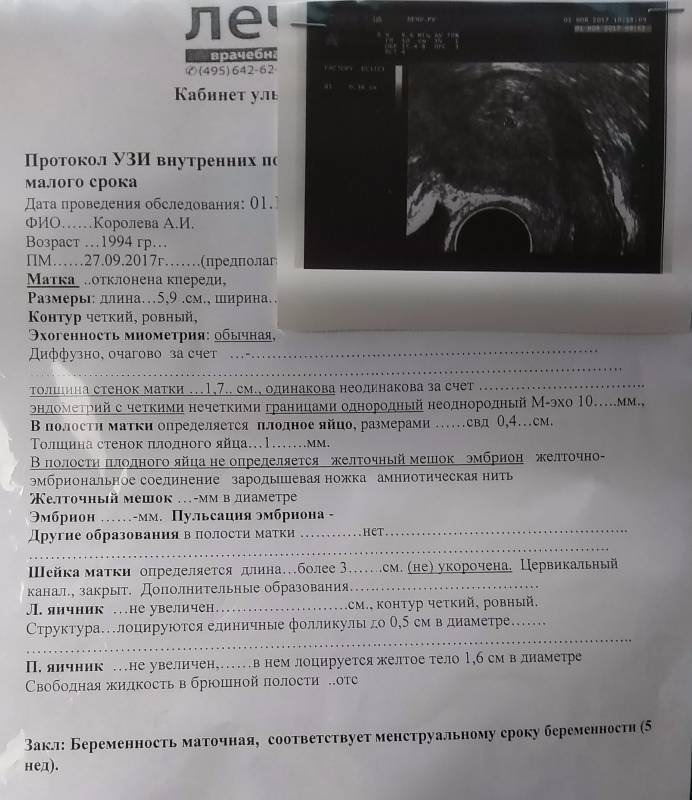


 Именно околоплодные воды являются акустическим окном для успешного построения изображения, а нужное положение плода позволяет получить максимально полноценную картину. Не всегда во время проведения всего исследования плод принимает нужное положение для построения трехмерного (четырехмерного) изображения. В таком случае во время следующего скрининга можно повторить попытку построения изображения в 3D-4D режимах.
Именно околоплодные воды являются акустическим окном для успешного построения изображения, а нужное положение плода позволяет получить максимально полноценную картину. Не всегда во время проведения всего исследования плод принимает нужное положение для построения трехмерного (четырехмерного) изображения. В таком случае во время следующего скрининга можно повторить попытку построения изображения в 3D-4D режимах.