симптомы, причины, лечение, профилактика, осложнения
Очень много факторов могут стать причиной развития уретрита у кормящей мамы. Но, все же, можно выделить основные из них:
- переохлаждения. Причем это может быть разовое сильное переохлаждение или не сильное, но постоянное. Оба вида переохлаждения могут спровоцировать уретрит;
- начало половой жизни при определенных, травмирующих условиях;
- несбалансированное питание, в котором преобладает горькое, кислое, сладкое, маринованное. Употребление спиртных напитков;
- какое-либо гинекологическое заболевание, которое очень часто сопровождается уретритом;
- образование камней в почках — мочекаменная болезнь, при которой кристаллики солей становятся травмирующим фактором и провоцируют заболевание;
- пониженный иммунитет. Кормление грудью довольно часто является причиной снижения защитных функций организма, который становится восприимчивым ко многим заболеваниям, в том числе и для уретрита;
- токсический и лучевой факторы. Они встречаются крайне редко.
Уретрит у кормящей мамы, особенно его хроническая форма, могут сильно омрачить радость материнства, стать большим препятствием для нормальной жизни, ухода за малышом и его воспитания. Жжение, резь, боли — явления не из приятных. А если они постоянные, то сон также может быть нарушен, что очень изматывает молодую кормящую маму.
Симптомы уретрита у кормящей мамы следующие:
- резкая боль на протяжении всего мочеиспускания. В отличие от цистита, при котором боль бывает лишь в конце мочеиспускания;
- резь;
- жжение;
- выделения из уретры, которые чаще всего бывают по утрам.
Если у вас проявились перечисленные симптомы, не откладывайте визита к врачу. Любое заболевание, в том числе и уретрит, легче лечится на начальной стадии. У уретрита, к тому же, хроническая форма лечится очень и очень трудно, а иногда и вовсе не поддается излечению.
Диагностика уретрита у кормящих
Уретрит у кормящей мамы врач может диагностировать достаточно легко — на основании подробного анамнеза и определенных обследований. Обычно уролог производит забор и посев выделений из уретры, и этого бывает вполне достаточно для установления диагноза — уретрит.
Дополнительно может быть назначен ряд обследований для исключения вовлеченности в воспалительный процесс близлежащих органов. У женщин — это мочевой пузырь.
После определения диагноза будет назначено индивидуальное лечение. Больной необходимо проинформировать своего лечащего врача о том, что она кормит малыша грудным молоком. Уролог учтет этот факт, и все лекарственные препараты будут подобраны соответствующим образом, так, чтобы не нанести вреда здоровью малыша. Ведь большинство лекарственных препаратов через грудное молоко могут попасть в организм крохи, что крайне нежелательно.
Осложнениями уретрита у кормящих мам являются:
- хронический уретрит;
- нарушение микрофлоры влагалища;
- цистит.
Что можете сделать вы
При первых симптомах уретрита у кормящей мамы можно попробовать домашние средства лечения заболевания, которые в некоторых случаях бывают достаточно эффективными и позволяют избавиться от недуга. Если же процесс уже углубился, то затягивать с посещением уролога не следует. Повторимся, что хроническая форма уретрита лечится крайне сложно, а иногда и вовсе не лечится.
Что делает врач
Описанные выше способы борьбы с уретритом допускаются лишь при начальной стадии заболевания. Если же недуг уже развился, то в этом случае не обойтись без медицинской помощи.
В большинстве случаев уролог назначает в качестве лекарственных препаратов антибиотики, разрешенные для употребления кормящим мамам. Госпитализация проводится крайне редко, только в самых тяжелых случаях. В большинстве случаев лечение проходит в домашних условиях, что не мешает уходу за малышом.
В целях профилактики уретрита можно рекомендовать простые, но очень эффективные меры, соблюдения которых позволит избежать заболевания:
- основное условие — не переохлаждайтесь. Ноги должны быть всегда в тепле, особенно у кормящих мам. Низ живота также нужно беречь от низких температур;
- будьте внимательны к заболеваниям, которые могут спровоцировать уретрит — хронический тонзиллит, кариес зубов. Сами по себе эти заболевания никак не вызывают уретрит, но они являются очагами инфекции, которая при снижении иммунитета может выявится в любой точке организма, в том числе и в уретре;
- лечите венерические заболевания, представляющие прямую угрозу возникновения уретрита и его хронической формы;
- соблюдайте личную гигиену.
Вооружайтесь знаниями и читайте полезную информативную статью о заболевании уретрит у кормящих мам. Ведь быть родителями – значит, изучать всё то, что поможет сохранять градус здоровья в семье на отметке «36,6».
Узнайте, что может вызвать недуг уретрит у кормящих мам, как его своевременно распознать. Найдите информацию о том, каковы признаки, по которым можно определить недомогание. И какие анализы помогут выявить болезнь и поставить верный диагноз.
В статье вы прочтёте всё о методах лечения такого заболевания, как уретрит у кормящих мам. Уточните, какой должна быть эффективная первая помощь. Чем лечить: выбрать лекарственные препараты или народные методы?
Также вы узнаете, чем может быть опасно несвоевременное лечение недуга уретрит у кормящих мам, и почему так важно избежать последствий. Всё о том, как предупредить уретрит у кормящих мам и не допустить осложнений. Будьте здоровы!
detstrana.ru
🔍 популярные вопросы про беременность и ответы на них
На данной странице собраны наиболее популярные посты и комментарии наших пользователей по теме «Уретрит после родов». Это поможет вам быстро получить ответ на вопрос, также вы можете принять участие в обсуждении.
Вчера когда врач моя участковая гинеколог выписывала направление на госпитализацию, сказала что 36 недель для двойни доношенный срок. Я говорю, а может ещё походить до 36/37 недель и по весу чтобы побольше были. Она ответила что и в 36 не хуже будет. И что для двойни возможно и лучше что родорозрешение на 36 неделе. А я вот все время боюсь той самой недоношенности и всякой бяки, когда детки…
Календарь беременности, 36 неделя беременности36 неделя беременности – это начало окончания такого насыщенного событиями, радостного и вместе с тем тяжелого периода беременности. За это время каждая женщина испытывает невероятные метаморфозы не только внешне, но и внутренне, готовясь стать мамой. Ребенок в утробе уже полностью доношен и жизнеспособен, но в норме ему еще необходимо около месяца…
Прочитала подсказку сайта об этой неделе (ниже жирным шрифтом), и пришла в очередной шок. На этот раз действительно не верится! Сначала было планирование беременности, не верилось что скоро в моём животике появится новая жизнь. Я задумывалась каждый раз после секса – а вдруг именно сейчас там плывёт мой ребёночек)) Не верилось, казалось всё каким-то нереальным! Затем был тест в день, когда…
Лежу на сохранении с 11 мая с двойней. Срок 36,2. Поставила себе установку доносить до 37 недель-25 мая, а врачи говорят давай пкс на 1 июня,будет 38 недель. А если не дохожу,то экс( Я ума не приложу как мне продержаться до 25 мая,а до 1 июня тем более. Меня просто разрывают изнутри!!! Не есть,не спать,ничего не могу((( 37 недель для двойни отличный ведь срок?! Отклонений никаких,все отлично….
Итак, в РД я приехала с предвестниками 2 января, ровно в 36 недель.И конечно уже меня никто не выпустил… до родов. Из палаты я только провожала девочек на роды, их переводили, а я ждала своего часа и встречала новых соседок по палате. Соседки были конечно… эм… как бы помягче сказать… вопчем приходилось терпеть: от одних ваняло куревом — они бегали курить, как паровозы… Другие храпели так, что…
Очень захотелось выговориться и решила написать сюда. Поэтому кто не готов много читать — можно просто пройти мимо. Как я понимаю, для беременности двойней мой срок далеко не рекордный, но уже очень даже хороший. Поэтому почти все страхи и опасения, связанные с недоношенностью, ушли на второй план и пришли другие. Теперь я прислушиваюсь к шевелениям своих активных детишек — обычно они не могли…
Привет всем, девочки! Сегодня у нас ровно 36 неделек, и сегодня был очередной прием в ЖК. Так как моя врач ушла в отпуск, попала я к новому. Конечно же, когда два участка, двойная нагрузка, приемы задерживаются… мы с сынулей прождали своего приема целый час… Набрала я за две недели 1,6 кг Ну ни в чем себе не отказываю в конце беременности, а что делать — тут ДР у сынули был, то я тут суши…
Наконец та нашла я время для написание долгого пути к моей многомама. История начинается с того что 7 августа 2013 года в 5 утра я стала мамой. Мое солнце моя жизнь мой Ахма живой родной, он выжил не смотря ни на что радости не была предела. Родила сама без разрывов и трещин и сразу же была готова идти за сестренкой для моего сыночка. Я всегда хотела очень большую семью и особенно деток…
Мой любимый круть-верть опять перевернулся, при чем сегодня утром. На УЗИ сказали, что головка опускается в таз, плацента второй-третьей степени зрелости, у малыша все органы готовы к рождению. Единственное это обвитие пуповиной, двойное, но не тугое. Малыш до сих пор вертится, сейчас он опять головкой вниз. Хотя на 28 неделе прямо во время узи перевернулся с головы на попу. Сказали малыш не…
Тяжелая статья… Когда рожают двойню??? 36-38 недель???Многоплодная беременность и роды: так ли это хорошо? Тамара Романенко Андрей Ткаченко Как часто последнее время можно наблюдать картину, когда на улице или в парке счастливая мама гордо толкает перед собой большую и непохожую на прочие коляску — дизайнерскую находку и чудо инженерной мысли с двумя пассажирами внутри. Мало кого может…
Автор статьи-Коршикова Полина Николаевна (врач акушер-гинеколог Перинатального медицинского центра)Природа порой преподносит неожиданные «сюрпризы». То, что естественнодля животных, для человека рождение сразу несколько малышей у одной мамычрезвычайно любопытное и не частое природное явление. В настоящее время близнецы составляют примерно 1,5% от всех новорождённых. На Земле живет более 100…
Природа порой преподносит неожиданные «сюрпризы». То, что естественнодля животных, для человека рождение сразу несколько малышей у одной мамычрезвычайно любопытное и не частое природное явление. В настоящее время близнецы составляют примерно 1,5% от всех новорождённых. На Земле живет более 100 миллионов близняшек, а в одной лишь Москве – не менее 70 тысяч пар. Рекордное количество близнецов…
-Текст перевода кривой не много… но думаю и так все понятно Как они растут: Мы попросили известных медицинских иллюстратор Peg Джеррити показать мир внутри утробы, чтобы видеть, как двойняйняшки развиваться с момента имплантации, пока они не готовы появиться на свет. 3 недели неидентичных близнецов, как эти (также известен как дизиготных близнецов) являются наиболее распространенными….
Текст перевода кривой не много… но думаю и так все понятно Как они растут: Мы попросили известных медицинских иллюстратор Peg Джеррити показать мир внутри утробы, чтобы видеть, как двойняйняшки развиваться с момента имплантации, пока они не готовы появиться на свет. 3 недели неидентичных близнецов, как эти (также известен как дизиготных близнецов) являются наиболее распространенными….
Судите сами. Моя первая беременность протекала с некоторыми осложнениями: на 8 неделе нашли хориальную гематому 3см, потом молочницу и 2 орв, второй треместр все ок, а 3 был веселый сначала в эпидемию гриппа переболела по полной без температуры потом на 36 неделе легкое дтп, а на 38 нед. начались боли в животе. Отправилась в ЖК там сделали ктг меня лично смутило, что у ребенка пульс упал до…
С момента, как мне сказали, что в животике я ношу двойню💙💙 меня не покидало беспокойство и страх преждевременных родов. Я бесконечно часто и внимательно прислушивалась к каждому новому ощущению, с нетерпением ждала первых движений, с волнением ждала результаты каждого анализа. Редко я переживала в жизни так, как перед УЗИ. Наслушавшись трагидеских историй, переживаний других мамочек о…
Сколько статей, отзывов и комментариев о родах я читала будучи беременяшкой, а теперь пишу сама! Это мои первые роды. Беременность проходила хорошо, не пила ни одной таблетки — только овощи, фрукты, соки. КТГ было всегда в норме, УЗИ без отклонений… И Вот, настала 36-37 неделя, моя Г спрашивает когда собираешься рожать? Я ответила, что как сынок решит, тогда и буду! На следующей плановой…
www.baby.ru
Мочевыводящая система после родов: как избежать проблем?
Для начала давайте разберемся, как устроена мочевыводящая система. Она включает в себя ряд органов: почки, мочеточники, мочевой пузырь и мочеиспускательный канал.
Почка – парный орган, по форме напоминающий фасоль, размер его чуть меньше кулака. Почки расположены в забрюшинном пространстве. Разобраться, где находится это место, совсем не сложно. Брюшина – это тонкая структура из соединительной ткани, похожая на пленку, которая покрывает все органы брюшной полости, как будто создавая для них мешок. Почки расположены вне этого мешка, на уровне пояницы, поэтому заболевания почек часто проявляются болями именно в этой области справа или слева.
Основная функция почек – выработка мочи. К почкам подходят крупные кровеносные сосуды, и кровь как бы профильтровывается через почку, при этом в ней задерживаются различные вредные вещества, которые необходимо вывести из организма. Эту функцию почки осуществляют благодаря своей структуре, элементарной функциональной единицей которой является нефрон – система, в которую входит клубочек тонких сосудов (капилляров). В почках через особую мембрану фильтруется вся кровь, которая течет по сосудам, из клубочка фильтрат (первичная моча) поступает в систему канальцев, где большая часть первичного фильтрата всасывается обратно в кровоток. Канальцы заканчиваются в чашечках и лоханках, которые собирают мочу перед выходом ее из почки в мочеточник. Так образуется моча.
От каждой почки вниз отходит мочеточник – узкая трубочка, по которой моча поступает в мочевой пузырь. Просвет мочеточника составляет 4–6 мм, длина – около 30 см. Оба мочеточника впадают в мочевой пузырь.

Мочевой пузырь – это полый мышечный орган, он располагается внизу живота за лобком. В зависимости от количества мочи, мочевой пузырь может растягиваться и сжиматься. У разных людей может удерживать от 250 до 500 мл мочи. При заполнении пузыря человек обычно ощущает позыв к мочеиспусканию. Как уже говорилось, в мочевой пузырь впадают два мочеточника. Нижняя часть мочевого пузыря суживается, образуя так называемую шейку, которая переходит в мочеиспускательный канал (уретру). Он также представляет собой полую трубку, по ней моча покидает организм человека. Причем в начале этой трубки – у выхода из мочевого пузыря и в конце – в области промежности, мочеиспускательный канал имеет так называемые сфинктеры – круговые мышцы. Первым сфинктером человек управлять не может, а вот с помощью второго можно сознательно задерживать мочеиспускание. У женщин уретра короткая (3–4 см) и широкая (10–15 мм).
При воспалении мочевого пузыря и мочеиспускательного канала появляются боли и рези внизу живота во время мочеиспускания, частые ложные позывы на мочеиспускание.
Как меняется мочевыводящая система при беременности
Во время беременности мочевыводящей системе женщины приходится работать с повышенной нагрузкой: она выводит продукты обмена не только будущей мамы, но и плода. Почкам необходимо фильтровать на 35–40 % больше крови, чем вне беременности. Растущая матка влияет на положение мочеточников, мочевого пузыря, эти органы мало смещаемы (в отличие, например, от кишечника), что затрудняет их работу во время беременности, так как беременная матка не отодвигает их, а сдавливает.

Количество мочи в течение беременности изменяется: оно увеличивается в I триместре, возвращается к исходным величинам во II триместре и уменьшается в конце беременности.
В конце беременности может появляться белок в моче (протеинурия). Это явление можно считать физиологическим, если оно не сопровождается отеками, повышением артериального давления и появлением лейкоцитов и эритроцитов в моче, а количество белка не превышает 0,3–0,5 г/л. После родов в норме белок в моче не определяется.
Во время вынашивания малыша значительно расширяются чашки и лоханки – емкости, которые собирают мочу внутри почки, особенно этот процесс выражен во втором триместре беременности – это позволяет накапливать значительно больше мочи. В таком состоянии они остаются примерно до 12–14 недель после родов. Изменения не обходят стороной и мочеточники. Во время беременности они «растут»: становятся шире и длиннее, изгибаются, обходя увеличивающуюся матку.
В результате описанных изменений, происходящих в мочевой системе, ухудшается отток мочи из почек и мочеточников, может возникнуть обратный заброс (рефлюкс) мочи из мочевого пузыря в мочеточники.
В мочевом пузыре также имеются изменения во время беременности – слизистая его становится более восприимчивой к различным поражениям, в том числе к воспалению.
После родов происходит постепенное возвращение мочевых путей к обычному состоянию. Полностью они приходят к норме в среднем к концу 16-й недели после появления малыша на свет. Если мочеточники после указанного срока остаются расширенными, возможно, для этого есть и другие причины, которые желательно найти, пройдя урологическое обследование. Необходимо отметить, что, несмотря на такое значительное расширение почечных лоханок и мочеточников, на ощущениях беременной женщины это в большинстве случаев никак не отражается.
Однако все описанные изменения являются предрасполагающими факторами для развития инфекционно-воспалительных изменений мочевой системы как во время беременности, так и после родов.
Что происходит с мочевыводящей системой во время родов?

Во время родов органы мочевыделительной системы также подвергаются значительным изменениям: так, головка малыша, продвигающаяся по родовым путям, оказывает давление на мочевой пузырь и мочеиспускательный канал. В результате такого механического воздействия эти органы мочевыделительной системы теряют чувствительность. А если в родах применялась и эпидуральная анестезия, то потеря чувствительности усугубляется. Именно поэтому только что родившие женщины часто не чувствуют позывов на мочеиспускание даже при сильно наполненном мочевом пузыре.
В течение всех родов регулярно (не реже, чем каждые 6 часов) проводятся вагинальные осмотры, во время рождения головки и сразу после рождения малыша и плаценты в области промежности выполняются различные медицинские манипуляции, в том числе в мочевой пузырь вводят катетр для его принудительного опорожнения. Это необходимо, учитывая описанную выше потерю чувствительности.
Эти факторы в дополнение ко всем вышеописанным анатомическим и физиологическим изменениям, происходящим во время беременности, являются предрасполагающими для развития инфекционно-воспалительных заболеваний органов мочевыделительной системы, так как способствуют нарушению своевременного оттока мочи и попаданию инфекции в мочевыводящие пути.
4 возможные проблемы с мочевыводящей системой после родов
1. После родов молодая мама, как правило, фактически не ощущает позывы на мочеиспускание. В свою очередь, наполненный мочевой пузырь препятствует нормальному сокращению послеродовой матки и является фактором риска маточных кровотечений, а также возникновения инфекционно-воспалительных осложнений со стороны матки. Кроме того, это способствует развитию воспаления мочевыводящих путей (мочевого пузыря и мочеиспускательного канала).
Совет. Чтобы избежать подобных неприятностей, необходимо принуждать мочевой пузырь работать. Ничего сложного тут нет – просто надо ходить в туалет каждые 2–3 часа, даже если нет никакого желания. Для этого можно завести будильник в телефоне с указанным интервалом, чтобы не забывать о необходимости посещения туалета. Чтобы попытки мочеиспускания не были бесполезными, можно включать воду, так как звук льющейся воды рефлекторно способствует расслаблению сфинктера мочевого пузыря и инициирует мочеиспускание.
2. В первые дни после родов до становления лактации – смены молозива на молоко, налаживания режима кормлений, молодым мамам обычно рекомендуют немного снизить количество потребляемой жидкости (до 1 литра в день). Даже в этих условиях не стоит забывать о том, что нужно регулярно опорожнять мочевой пузырь.

Если на промежность или стенку влагалища были наложены швы, то в этой области возможно ощущение болезненности, жжения при мочеиспускании. Это обусловлено тем, что моча обладает раздражающим действием на имеющиеся ранки. Эта проблема может возникнуть сразу после родов и беспокоить в первые 2–3 суток.
Совет. Для решения этой проблемы можно мочиться в душе или под струей воды.
3. Если болезненность при мочеиспускании сопровождается болями в области мочевого пузыря, частыми, возможно, ложными позывами на мочеиспускание, при этом количество выделяемой мочи ничтожно мало, моча меняет цвет, запах, содержит примесь крови, то можно подозревать цистит или цистоуретрит – воспаление слизистой оболочки мочевого пузыря, мочеиспускательного канала.
Совет. При появлении таких симптомов необходимо обязательно обратиться к врачу, так как воспаление нижних отделов мочевыделительной системы достаточно скоро может распространиться на вышележащие органы, в частности – почки, с развитием воспаления ткани почек – пиелонефрита. Для лечения цистита традиционно применяются антибиотики. Врач подберет такой препарат, применение которого не помешает грудному кормлению.
4. После родов молодая мама может столкнуться с недержанием мочи – ее непроизвольным отделением при смехе, чихании, кашле и физических нагрузках. Причиной недержания может быть чрезмерное растяжение, слабость мышц промежности или травма промежности. В любом случае этот симптом должен быть поводом для обращения к врачу. Доктор на первом же осмотре оценит, насколько серьезна ситуация.
Совет. Если нет серьезных травм промежности, рекомендуется делать упражнения Кегеля для тренировки мышц тазового дна, которые позволяют восстановить их тонус. В случае неэффективности данной тактики через несколько месяцев может встать вопрос об оперативном лечении.
Важно помнить, что регулярное, своевременное медицинское наблюдение во время беременности, соблюдение указанных рекомендаций по гигиене мочевых органов, поможет избежать лишних проблем после родов.
Упражнения Кегеля
Эти упражнения можно начать делать сразу после родов, если нет швов на промежности. В случае наличия швов надо подождать, пока доктор разрешит их выполнять – обычно это происходит через 10 дней после родов. Кстати, подобные тренировки в большинстве случаев можно устраивать и во время беременности.
Чтобы понять, как делать упражнения, достаточно будет один раз произвольно задержать мочеиспускание. При этом несложно понять, какие именно мышцы следует напрягать, делая упражнения. Именно такие сжатия-расслабления промежности следует выполнять, начиная с 10 раз, постепенно ежедневно наращивая их количество до сотни. Полезным будет научиться выполнять напряжения-сжатия отдельно мышц прямой кишки, отдельно – влагалища.
Как избежать воспалений в мочевыводящей системе?
Учитывая все факторы, предрасполагающие к развитию инфекционно-воспалительных заболеваний мочевой системы, формирующиеся во время беременности и родов и не теряющие актуальности после них, необходимо:
- регулярно во время беременности сдавать все необходимые анализы, в том числе анализы мочи;
- своевременно лечить все очаги инфекции во время беременности;
- соблюдать правила личной гигиены на протяжении беременности и после родов: при подмывании все движения должны быть направлены спереди назад – от мочеиспускательного канала к прямой кишке. После родов в течение первых 7–10 дней следует подмываться после каждого мочеиспускания.
www.9months.ru
Уретрит при беременности, после родов: симптомы, лечение
Растущая матка давит на органы малого таза, в результате чего возникают различные патологии в этих органах. Довольно часто врачи наблюдают уретрит при беременности, в результате которого воспаляется мочевыпускательный канал. Нередко патологическому состоянию служит ослабленный иммунитет женщины на фоне смены гормонального фона. Заболевание доставляет дискомфорт беременной женщине, а мочеиспускание сопровождается болью и жжением. При первых признаках женщине стоит обратиться за советом медиков, чтоб избежать осложнений.
 С воспалением уретретры могут столкнуться женщины в период вынашивания плода и после родов.
С воспалением уретретры могут столкнуться женщины в период вынашивания плода и после родов.Общие сведения
Заболевание достаточно распространенное и часто встречается у беременных женщин. Оно характеризуется воспалительным процессом в уретре, вследствие попадания в орган инфекции и бактерий разного рода. Нередко уретрит происходит из-за травмирования мочеиспускательного канала или использования гигиенических средств, которые раздражают слизистую оболочку. При беременности не стоит игнорировать симптомы патологии и следует незамедлительно заняться лечением, чтобы не возникло осложнений, которые повлияют на здоровье женщины и развитие плода.
Вернуться к оглавлениюРазновидности
В зависимости от очага воздействия, различают два вида уретрита: инфекционный и неинфекционный. При любом этом виде стенка уретры травмируется, но в разных случаях степень поражения отличается. При уретрите инфекционного вида в уретру проникают бактерии и различные вредоносные организмы (хламидии, гонококки и другие), которые повреждают орган.
Природа уретрита имеет инфекционную или неинфекционную форму.Инфекционный уретрит представляет значительную опасность для здоровья беременной женщины и пагубно воздействует на нормальное развитие плода.
При неинфекционном заболевании в организме не наблюдается опасных микроорганизмов, а патология возникает из-за травмы, аллергии или изменения структуры мочевого канала (сужение, сдавливание, искривление) за счет давления плода. Если патологию этого вида не лечить, то она постепенно перерастет в инфекционный уретрит.
Вернуться к оглавлениюПричины уретрита
Когда у женщин в положении диагностируют уретрит, то сразу говорят о сниженном иммунитете. Бактерии, которые имели место в женском организме, на фоне гормонального сбоя и дисбаланса в организме активизировались и стали размножаться. Медики выделяют и такие причины уретрита у беременных:
- камни в почках или мочевом пузыре, которые повредили слизистую оболочку уретры при выходе;
- переохлаждение;
- малое количество жидкости в организме;
- несоблюдение личной гигиены;
- инфекционные заболевания, которые передаются половым путем.
Инфекция может находиться в организме женщины до зачатия, но проявляется во время беременности. К ряду причин патологии относят аллергию и нестабильное психоэмоциональное состояние женщины. При урологических патологиях или проблемах в мочеполовой системе, уретра подвергается воспалению. Женщине стоит следить за рационом и не перегружать себя физически, чтобы не возникло уретрита.
Вернуться к оглавлениюСимптомы уретрита при беременности
При беременности воспаление уретры будет изнемогать женщину частыми позывами в туалет, выделениями из влагалища, отёчностью, чесанием.Клиническая картина уретрита у беременной женщины не отличается от общей симптоматики. Наблюдается лишь более яркое и интенсивное проявление. Но нередко патология не проявляется и женщина не испытывает дискомфорта и признаков болезни, поэтому патология не лечится и прогрессирует. Врачи выделяют следующие симптомы уретрита:
- частое мочеиспускание;
- выделения слизи и гноя из мочеиспускательного канала;
- отеки на половых органах;
- боль и зуд при выделении урины;
- гной в урине.
Если не обратить внимания на выше перечисленные симптомы, то в скором времени патология перейдет в хроническую форму, которая сложнее поддается лечению и несет опасность для плода. Следует незамедлительно обратиться к гинекологу и провести комплексную диагностику, чтобы воздействовать не только на симптомы, но и на источник заболевания.
Вернуться к оглавлениюВ чем опасность?
Осложнения и последствия зависят от того какой формы патология у больной. Наиболее опасной является уретрит инфекционного характера. В этом случае существует вероятность проникновения инфекции и вредоносных бактерий в матку, они начнут размножаться в околоплодных водах. Это повлияет на нормальное развитие плода и поставит под угрозу его жизнь. Самым опасным считается уретрит, который вызван хламидиями. В этом случае наносится значительный вред будущему малышу. При наличии гонококков ставится под угрозу жизнь плода. Патология приводит к таким осложнениям:
Уретрит при беременности несёт угрозу здоровью плода.- тяжелая беременность;
- несвоевременные роды;
- рождение мертвого младенца;
- плацентарная недостаточность;
- самопроизвольный выкидыш;
- аномалии в развитии плода.
При неинфекционном уретрите вероятность возникновения осложнений не столь велика, но если патологию не лечить, то грозит инфекционное поражение. Чтобы избежать такого исхода и предотвратить осложнения, следует при первых проявлениях обратиться к врачу за помощью. Раннее выявление патологии дает больше шансов на благополучное выздоровление.
Вернуться к оглавлениюДиагностика во время беременности и после родов
При уретрите во время беременности стоит проводить комплексную диагностику, чтобы определить не только наличие патологии, но и ее вид. Врач в первую очередь выясняет симптомы, которые беспокоят женщины, и как давно они возникали. Подробно интересуется образом жизни пациентки и уточняет, нет ли других заболеваний в хронической форме или воспалительных процессов, которые длятся продолжительное время. Помимо консультации у врача, используют такие подходы в диагностике:
- выделения из уретры берут на анализ, чтоб выяснить есть ли патология и в каком виде;
- проводят уретроскопию и уретрографию;
- сдается урина на бактериальный посев, при котором определяется, насколько чувствителен возбудитель патологии к антибиотикам;
- проводят ультразвуковое исследование, которое покажет, нет ли повреждения структуры органа.
Уретрит после родов способен нанести новорожденному не меньший вред, чем при беременности, поскольку инфекция может повредить жизненные органы. В большинстве случаев проводятся дополнительные исследования, которые направлены на диагностику развития плода. Врачи выясняют, не повреждены ли органы будущего ребенка, не оказал уретрит пагубного влияния на него. При инфекционной патологии есть большая вероятность развития осложнений, которые прежде сказываются на ребенке.
Вернуться к оглавлениюЛечение уретрита при беременности
В зависимости от того какой степени и вида поражение мочеиспускательное канала, подбирают индивидуальное лечение. В первую очередь, выбирая лекарственные медикаменты, стоит знать, не нанесут ли они значительного вреда плоду. Наиболее опасным уретрит является в I триместре, поскольку в данные сроки происходит формирование органов и систем будущего малыша.
Беременной женщине нельзя самостоятельно подбирать себе лекарственные препараты и заниматься самолечением — это приведет к усугублению проблемы.
При инфекционной патологии врачи прописывают пациентке лекарства местного воздействия (крема, мази, гели). Антибиотики стараются применять в исключительных случаях. Вместе с консервативным лечением женщина должна соблюдать особую диету. Нередко терапия проводится в условиях стационара, чтобы была возможность постоянно контролировать состояние больной и плода. Женщине назначают средства, которые восстанавливают нормальную микрофлору уретры. Лечение направлено и на укрепление иммунной системы. Если перечисленные методы лечения не помогли, тогда проводят прижигание слизистой мочеиспускательного канала химическим веществом. В таком случае на месте образовавшегося струпа нарастает новая ткань.
Вернуться к оглавлениюПрофилактика
Чтобы избежать уретрита во время беременности, стоит проводить регулярную профилактику. В первую очередь женщине следует тщательно следить за здоровьем, и как только что-то болит обращаться к врачу. В холодную погоду необходимо тепло одеваться, чтоб не допускать переохлаждения. Любой стресс и несоблюдение интимной гигиены, способны привести к уретриту. Женщина при вынашивании ребенка должна правильно питаться и не переутомляться. Очень важным является постоянный половой партнер женщины, который должен быть здоров.
etopochki.ru
Уретрит лечение у кормящей мамы
Цистит: лечение при грудном вскармливании. Лекарственные препараты и народные средства
Практически у всех женщин после рождения малыша иммунитет ослабляется, что является прекрасным поводом для атак различных вирусов, бактерий. Начинают «цепляться» инфекционные заболевания. Довольно часто диагностируется цистит у кормящей мамы. Разберем, как справиться с этим недугом в этот период.
Что собой представляет заболевание
Во время развития этого заболевания происходит воспаление стенок мочевого пузыря, которое провоцируется различными вирусами и бактериями. Они в обычном состоянии всегда присутствуют, но ослабленный иммунитет дает повод почувствовать им себя хозяином положения, и начинается интенсивный процесс размножения, что и приводит к тому, что развивается цистит после родов.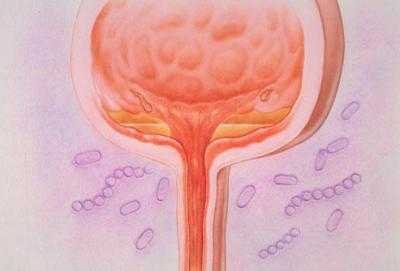
Обычно такими провокаторами выступают энтеробактерии, сапрофитные стафилококки и кишечная палочка. Реже возбудителями являются микоплазмы, хламидии или грибки.
Причины развития цистита
Существует несколько причин, по вине которых может развиться цистит после родов:
- Получение травмы в процессе родовой деятельности. Особенно риск возрастает, если во время беременности мочевой пузырь длительное время находился в неестественном положении.
- Нарушения кровообращения в кровеносных сосудах, идущих к мочевому пузырю из-за сильного сдавливания во время родов.
- Для улучшения оттока мочи часто делают катетеризацию мочевого пузыря, что может спровоцировать воспаление из-за попадания бактериальной микрофлоры.
- Переохлаждение после родов. Оно может произойти по вине пузыря со льдом, который практически всем роженицам кладут на живот для усиления сокращения матки после родов.
- Нарушение иммунной защиты, так как все силы организм направляет на вынашивание и рождение малыша.
- Несоблюдение правил личной гигиены.
Проявление заболевания
Цистит при кормлении грудью имеет симптоматику, которую сложно спутать с другим заболеванием. Вот признаки, которые должны заставить мамочку обратиться к врачу:
- Частые позывы в туалет.
- Болезненное мочеиспускание.
- Болевые ощущения в области мочевого пузыря.
- Повышенная температура тела.
- Общая слабость.
- Непроизвольные позывы в туалет в любое время суток.
Если женщина сдаст анализы, то они покажут повышенное содержание лейкоцитов и высокое СОЭ. В моче также появляются эритроциты, бактерии и молекулы белка. Так диагностируется цистит. Лечение при грудном вскармливании будет более эффективным, если по анализу мочи определить возбудителей заболевания.
Терапия цистита во время грудного вскармливания
Очень важно вовремя поставить правильный диагноз и приступить к лечению, чтобы не позволить воспалительному процессу развиваться дальше. У женщин всегда возникает вопрос: «Как лечить цистит у кормящей мамочки?» Существует несколько направлений терапии:
- Медикаментозное лечение. Сложнее всего определиться с выбором препаратов, так как многие лекарства в период кормления не разрешены к приему.
- Терапия растительными препаратами.
- Лечение народными средствами.
- Диетотерапия.
Эффект будет гораздо лучше, если к лечению подойти комплексно. Рассмотрим каждый вид лечения отдельно и более подробно.
Лечение антибактериальными препаратами
Если ярко себя проявляет цистит, лечение при грудном вскармливании следует начинать с приема антибактериальных препаратов. Без антибиотиков просто не обойтись, но для начала необходимо выявить возбудителя заболевания. Для этого обязательно сдаются анализы, проводится бактериологический посев мочи.
Каждая мамочка должна помнить, что терапия лекарственными средствами должна проводиться строго по назначению врача и не менее 3-4 дней. Если курс не пройти до конца, то только ослабнут при таком заболевании, как цистит у женщин, симптомы, и лечение придется через некоторое время повторять вновь.
Вот некоторые рекомендации по лечению препаратами, которые помогут любой женщине:
- Без опасения проникновения препаратов в грудное молоко при терапии цистита у кормящей можно назначать только средства из пенициллинового ряда или цефалоспорины. Сюда можно отнести «Цефалексин» и «Цефазолин».
- Лекарства из группы сульфаниламидов, например, «Бактрим», «Ко-тримоксазол» легко проникают в грудное молоко, поэтому на время терапии кормление лучше прекратить или подыскать другие средства.
- При лактации категорически не разрешается принимать «Невиграмон» или «Нитроксолин».
- Придется на время терапии прекратить кормление, если врач назначает препараты из группы нитрофуранов («Монурал») или макролидов («Эритромицин»). Дозировка составляет не менее 3 граммов в сутки единожды.
- «Амоксиклав» — это тот препарат от цистита при грудном вскармливании, который практически не проникает в грудное молоко, поэтому часто назначается кормящим мамочкам. К тому же он прекрасно справляется с большинством патогенных микроорганизмов. Но женщина должна следить за реакцией малыша: иногда бывает аллергия на препарат. Тогда придется лечение прервать. Курс терапии не должен быть менее 5 дней.
Заболевание можно считать побежденным только после того, как нормализуются показатели мочи и крови. А это возможно в случае полного прохождения курса терапии. При преждевременном прекращении болезнь может перейти в хроническую стадию.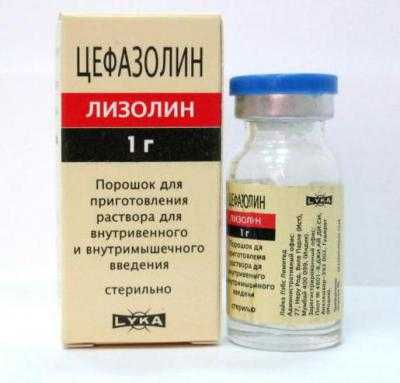
Запрещенные препараты для лечения
Если женщина не хочет прекращать грудное вскармливание на период лечения, она должна знать, что есть препараты, которые категорически запрещены в этот период. Они, проникая в молоко, могут оказать на малыша токсическое воздействие. Сюда можно отнести следующие лекарства:
Именно поэтому при посещении врача необходимо обязательно сообщать, что вы на данный момент кормите малыша грудью.
Растительные препараты для лечения
Для повышения эффективности терапии прием медикаментов можно дополнить фитопрепаратами. Они приготовлены из растительного сырья, поэтому практически не представляют опасности для мамочки и ее малыша.
Отлично зарекомендовал себя препарат «Канефрон». Его готовят на основе лекарственных трав.
«Фитолизин» также обладает мощным противовоспалительным свойством и асептическим эффектом. Растительные препараты не только снимают воспаление, но и снижают болевые ощущения, восстанавливают нормальную работу выделительной системы.
Несмотря на то что фитопрепараты чаще всего безвредны, принимать их все-таки рекомендуется с разрешения врача. Они способствуют вымыванию бактерий и токсинов из мочевыводящих путей, поэтому выздоровление наступает гораздо быстрее. Следует учитывать, что прием их должен осуществляться не менее 3 недель.
Местная терапия
Если женщине поставлен диагноз «цистит», лечение при грудном вскармливании — местное — будет совсем не лишним. Хорошую помощь оказывают инстилляции в мочевой пузырь. Лекарственные средства, которые попадают внутрь, оказывают лечебное терапевтическое воздействие, но при этом не разносятся с кровью по организму, а значит, не проникают в грудное молоко.
Для такой терапии часто используют «Протаргол», «Колларгол». Многие врачи уверены: если имеет место цистит у женщин (симптомы и лечение мы подробно обсудили), этот метод окажется наиболее эффективным и безопасным для мамочки и ее малыша.
Соблюдение диеты во время цистита
Если вам поставили диагноз «цистит», то придется не только применять медикаментозное лечение, но и пересмотреть свой рацион. Вот некоторые рекомендации, которые помогут быстрее справиться с недугом:
- Исключить или существенно снизить потребление соли. Она задерживает жидкость, а значит, усилит воспалительный процесс и отек мочевого пузыря.
- Стоит ограничить употребление копченых продуктов, острых и жареных блюд.
- Категорически запрещено принимать алкогольные напитки.
- Рекомендуется больше вводить в рацион растительной пищи, например, зелени, овощей, брусники, арбузов.
Что можно при цистите кормящей маме употреблять в пищу, а от чего лучше отказаться — обязательно должен рассказать врач. Если не придерживаться приведенных выше рекомендаций, то недуг станет вашим спутником надолго, и тем сложнее будет от него избавиться.
Питьевой режим
При любом воспалительном процессе органов мочевыделительной системы очень важно употреблять много жидкости. Цистит при лактации не является исключением. Если пить много воды или другой жидкости, мочеиспускание осуществляется чаще, происходит вымывание патогенной микрофлоры, и выздоровление наступает быстрее. Вот некоторые рекомендации по соблюдению питьевого режима:
- Необходимо сократить потребление сладких напитков. Сахар является идеальной средой для развития микроорганизмов, поэтому для избавления от недуга придется его исключить.
- Для предотвращения раздражения слизистой оболочки мочевого пузыря необходимо уменьшить или лучше вообще прекратить потребление кофе и крепкого чая, а также отказаться от специй и пряностей.
- Минимум жидкости, который за день должна выпивать женщина, составляет 1,5-2 литра.
- Очень хорошим подспорьем в терапии является употребление морсов, например, клюквенного и брусничного. Они являются прекрасными асептическими средствами и оказывают мочегонное действие. Только желательно не пить морсы магазинного производства: в них добавляют консерванты и другие химические вещества. Нет ничего сложного в том, чтобы приготовить такой напиток самостоятельно. Для этого необходимо 150 граммов ягод размять или измельчить, сок отжать, а жмых залить 600 мл воды и довести до кипения. После остывания целебный напиток готов к употреблению.
Такие простые рекомендации наряду с приемом медикаментозных средств помогут быстрее справиться болезнью.
Народная медицина против цистита
Народные методы терапии являются хорошим подспорьем для медикаментозного лечения. Они, как правило, совершенно безопасны для матери и ребенка, поэтому могут использоваться смело. Вот некоторые из них:
- Раскаленный красный кирпич необходимо положить в ведро и на него капнуть несколько капель березового дегтя. Сесть сверху и хорошо укутаться, сидеть, пока чувствуется тепло. Потом надо лечь в постель. Потребуется несколько таких процедур.
- Отлично помогает ромашка при цистите. Она оказывает мягкое мочегонное действие, асептическое и противовоспалительное. Отвар можно без опасений принимать после родов, он безопасен для малыша и мамы.
- Часто рекомендуют настой шалфея, но мамочке необходимо помнить, что он может негативно повлиять на лактацию.
- Из других лекарственных растений чаще всего для лечения цистита используют зверобой, бруснику, толокнянку, тысячелистник, кукурузные рыльца. Можно приготовить сбор из нескольких трав и использовать в борьбе с заболеванием.
Какое бы народное средство ни выбрала кормящая мамочка, будь то ромашка при цистите или толокнянка, обязательно необходимо проконсультироваться с врачом.
Профилактика
Если после родов заболевание «зацепило» женщину один раз, то где гарантия того, что не повторится вновь цистит? Лечение при грудном вскармливании мы рассмотрели, осталось остановиться на профилактике данной патологии.
- Необходимо употреблять как можно больше жидкости.
- Не сдерживать позывы в туалет.
- Соблюдать правила личной гигиены.
- Не допускать переохлаждения.
- Снизить потребление сладкого.
Довольно часто кормящие мамочки ссылаются на занятость и не спешат к врачу при первых признаках цистита. Они начинают самостоятельно принимать лекарства, лечиться народными средствами. Но порой забывают, что даже безобидные на первый взгляд фитопрепараты и растительные сборы могут нанести вред их малышу. А ведь ребенку нужна здоровая мамочка, поэтому не стоит пренебрегать походом в поликлинику. Берегите себя и будьте здоровы!
Лечение цистита при грудном вскармливании
Одна из самых распространенных послеродовых проблем – цистит, который часто вызван условно патогенной микрофлорой. Ослабленный родами организм легко подвержен заражению, особенно – мочеполовая система женщины. Лечить воспаление обязательно нужно, даже если обнаружен цистит у кормящей мамы.
Как лечить цистит после родов диетой
Главный акцент кормящей маме нужно сделать на диету. От питания зависит не только качество молока, но и здоровье матери, особенно в случае выявления воспалительного процесса в мочевом пузыре. Исключают из рациона при лечении цистита при грудном вскармливании газированные сладкие напитки, чай, кофе. Полезно пить свежие соки, отвары, обладающие антисептическими и мочегонными свойствами. Лечение цистита в домашних условиях предполагает соблюдение особой диеты, в которой нужно исключить продукты:
Назначают обильное питье, лучше – минеральную воду, которая защелачевает мочу и помогает избавиться от неприятных симптомов жжения во время мочеиспускания. Почему так происходит? Моча имеет слабокислую реакцию, поэтому при контакте с воспаленными тканями провоцирует чувство жжения. Моча с рН, близкой к нейтральной, после защелачивания минеральной водой или специальными препаратами не травмирует воспаленные стенки мочевого пузыря.

Антибактериальные препараты для лечения цистита
Воспаление мочевого пузыря чаще связано с наличием возбудителя – кишечной палочки, иногда – хламидии, грибка кандида, уреаплазмы. Для диагностики воспаления проводят следующие исследования:
- посев мочи;
- анализ крови;
- УЗИ;
- анализы на ЗППП;
- цистоскопия.
Только после клинического исследования врач может назначить соответствующее лечение. Чем лечить цистит при грудном вскармливании? Инфекция может быть занесена во время или после родов, или же появиться на фоне ослабленного иммунитета. Наличие инфекции предполагает лечение цистита при грудном вскармливании антибактериальными препаратами. Антибиотики из группы цефалоспоринов чаще используют как лекарства для лечения цистита у женщин после родов. К таким препаратам относятся:
Если при посеве мочи на флору выявлена кишечная палочка, то назначают антибиотики из группы пенициллинов, которые эффективны и не могут навредить при кормлении грудью:

При выявлении другого возбудителя возможно назначения антибиотика из группы хинолонов (Офлоксацин), производных фосфоновой кислоты (Монурал). Важно вовремя обратиться к врачу и не пить антибактериальные препараты самостоятельно, чтобы не спровоцировать последствия в виде устойчивости микроорганизмов, а тем самым – хроническую инфекцию мочевыводящих путей. Также врач назначает такие таблетки, во время приема которых не нужно прерывать ГВ. В некоторых случаях лечение цистита при грудном вскармливании эффективно таблетками из группы нитрофуранов:
Назначение таких антибиотиков предполагает прерывание кормления грудью. Даже после того как неприятные симптомы пропали, нужно пропить весь курс до конца. Только после повторных анализов, в которых не будет выявлено отклонений, болезнь считается побежденной. Курс лечения не должен заканчиваться при облегчении симптомов, а длиться – не менее пяти дней.
Симптоматическое лечение цистита при лактации
Самая важная проблема при данном заболевании – неприятные симптомы, которые делают походы в туалет частыми и болезненными. Как лечится цистит у женщин, которые кормят ребенка грудью? Помимо антибактериальной терапии важно избавиться от неприятных симптомов. Клюква и клюквенный сок, которые обладают антибактериальными и мочегонными свойствами, – быстрая помощь для избавления от воспаления. Защелачивание мочи минеральной водой и препаратами типа Катария, Цималон помогают обезболивать. Дополняют лечение мочегонными и противовоспалительными фитопрепаратами:
Как лечить цистит народными средствами
Помогают избавиться от боли при воспалении рецепты народной медицины, однако нужно помнить, что они являются только дополнением к лечению в период грудного вскармливания, а самостоятельное назначение каких-либо препаратов чревато развитием хронической инфекции и прочих осложнений. В народной медицине есть масса рецептов для наружного применения, но лучше всего применять настои трав и мочегонные чаи. Для настоев используют сборы (2-3 растения из списка):
Заваривают сборы по рецепту на упаковке, чаще – 1 ст. л. на 200 мл кипятка. Лечение отварами длится от 2 недель с обязательными перерывами. Для снятия воспаления еще помогают:
- чаи с ромашкой, репешком обыкновенным и толокнянкой обыкновенной;
- порошок семян сельдерея и алтей лекарственный – они имеют смягчающее воздействие.

Местное лечение цистита при ГВ
Для лечения женщин после родов часто используют метод инстилляции в мочевой пузырь. Данный метод заключается в введении через уретру лекарственных препаратов, которые воздействуют на стенки органа, снимая воспаление. Такое лечение могут назначить только после биопсии и цистоскопии. Противопоказанием для такого лечения является хроническое воспаление. К такому методу относятся с осторожностью, а используют после исследования. Курс лечения инстилляцией – от пяти до восьми недель. Процедуру проводят 1 раз в неделю в стерильных условиях.
Видео: как лечить цистит при грудном вскармливании
Инфекции мочевых путей и цистит – лечение при беременности и грудном вскармливании
Возникновение и терапия ИМП и цистита во время беременности и у кормящих женщин
Изменения в мочевом тракте во время беременности делает женщину более восприимчивой к инфекции мочевых путей в этот период и при ГВ. Их риски представлены возможностью преждевременных родов и рождение ребёнка с низким весом. Активное обследование беременных с бессимптомной бактериурией и её последующее лечение должно быть абсолютным стандартом, потому, что это может эффективно снизить оба риска. Основные группы антибиотиков, используемых для лечения инфекций мочевых путей во время беременности (равно, как и лечение цистита кормящей матери) представлены Цефалоспоринами I-III поколения и, иногда, пенициллиновые антибиотики. Противопоказаны, в особенности, Тетрациклины, Фторхинолоны и Хлорамфеникол. Лечение бессимптомной бактериурии или острого цистита должно длиться 5-7 дней, лечение острого пиелонефрита – до 14 дней. Важно повторно проводить проверки мочи.

Цистит после родов, при беременности и во время лактации
Наиболее распространённой симптоматической ИМП при беременности и лактации является цистит. Проявления болезни, как правило, очень похожи на симптомы у небеременных женщин, но, на более поздних стадиях беременности проявления могут быть менее характерные (например, неспецифическое давление в нижней части живота). После лечения острой инфекции рекомендуется повторять исследование мочи на ежемесячной основе, потому, что у 10-20% женщин возникает рецидив инфекции во время беременности или вскоре после родов.
Лечение цистита во время беременности, как правило, продолжается в течение 7 дней. Препаратами первого выбора, как было указано выше, являются Пенициллины и Цефалоспорины I-III поколений. Препарат Ампициллин не подходит из-за высокой заболеваемости резистентными штаммами E.coli. В отношении комбинации антибиотиков Пенициллинового ряда с ингибиторами бета-лактамазы неоднозначные из-за небольшого количества доступных данных, но, несмотря на это, их использование в некоторых случаях считается возможным. На применение другого популярного препарата, Нитрофурантоина, существует два мнения. Некоторые специалисты указывают на то, что он противопоказан при беременности, однако, многие другие источники Нитрофурантоин допускают к использованию во время 1-2 триместра. В 3 триместре беременности препарат противопоказан ввиду риска гемолитической анемии у плода. Кормящая мама принимать Нитрофурантоин не должна!

Острый цистит в период лактации и беременности
Острый цистит является наиболее распространённой ИМП во время беременности и лактации. Симптомы этого заболевания включают в себя следующие явления:
- Субфебрилия.
- Дизурия.
- Поллакиурия.
- Иногда – недержание.
При микроскопическом исследовании мочи проявляется протеинурия, лейкоцитурия, гематурия, культура демонстрирует значительную бактериурию (определяется как, по крайней мере, 103 КОЕ (колониеобразующие единиц – colony forming units) патогенных бактерий на миллилитр мочи). Лечиться от острого цистита необходимо с рассмотрением чувствительности к антибиотикам, которые могут быть использованы при беременности и лактации. Прежде всего, вводятся:
- Амоксициллин (500 мг каждые 8 часов), возможно, в комбинации с ингибиторами лактамазы.
- Цефуроксим (250 мг каждые 12 часов) в течение от 5 до 7 дней.
Всегда необходимо проверить успешность лечения повторными исследованиями. Если возникают рецидивы ИМП при беременности, необходимо ввести поддерживающее лечение одним из таких препаратов, как:
- Цефалексин (125-250 мг).
- Цефаклор 250 мг.
- Нитрофурантоин (50 мг).
Лекарства принимаются на ночь или после полового акта.
Антибиотики во время беременности
Распределение антибиотиков в зависимости от их пригодности во время беременности подвергается различным классификациям. Взгляды совпадают лишь в отношении классификация Пенициллина и Цефалоспорина, которые, как правило, считаются безопасными. Во многих других случаях мнения и рекомендации существенно отличаются. Фармацевтические препараты, как правило, противопоказанные во время беременности, включают:
- Тетрациклин.
- Фторхинолоны.
- Хлорамфеникол.
- Триметоприм (особенно, в течение 1 триместра).
- Сульфаниламиды (в частности, в последнем триместре).

Возможное лечение острых ИМП для женщин вне беременности (!) представляют собой также продукты растительного происхождения (в основном, смеси для чая) с переменным составом. Они рассматриваются, как биологически активные добавки, и об их использовании во время беременности существует много противоречивых мнений. Имеется некоторая информация об использовании клюквы (в виде фруктов или сока) во время беременности без признаков побочных эффектов. Однако, перед приёмом любого средства (фармакологического или растительного) необходимо посоветоваться с врачом!
Антибактериальная терапия и цистит – лечение при грудном вскармливании
Что касается лечения антибиотиками в период лактации, лечащий врач, обычно, не рекомендует препараты, которые противопоказаны в этот период:
- Нитрофурантоин.
- Хлорамфеникол.
- Тетрациклин.
- Метронидазол.
- Сульфаметоксазол.
- Пиперациллин.
- Рокситромицин.
- Этамбутол.
- Пиразинамид.
Наоборот, к безопасным антибиотикам во время ГВ относятся:
- Пенициллины.
- Цефалоспорины.
- Гентамицин.
- Макролиды.
- Азитромицин.
- Рокситромицин.
Тем не менее, несмотря на то, что эти антибиотики могут быть использованы в период лактации, они могут вызвать у младенца аллергические реакции или диарею.
Лечение цистита при грудном вскармливании – риски и польза
Проникновение антибиотиков в грудное молоко может повлиять на ребёнка равным образом, как и на взрослого, в том числе, возникновением лекарственной аллергии или дисбактериоза, индуцированного антибиотиками. Проникновение антибиотика в грудное молоко зависит от нескольких факторов, наиболее важными из которых являются:
- Молекулярный размер.
- Степень ионизации.
- Связывание с плазменным или молочным белком.

Влияние на детей зависит, помимо концентрации антибиотиков в молоке, на частоте лактации и длительности периода между введением антибиотика и кормлением. Максимально подходящими антибиотиками при грудном вскармливании считаются Цефалоспорины и Пенициллины. Приемлемы также Макролиды, Триметоприм и Аминогликозиды (из желудочно-кишечного тракта младенца они не абсорбируются в достаточном количестве).
Котримоксазол не следует принимать в течение первых 2 месяцев жизни ребёнка, так как, его приём может привести к повышению уровня билирубина или развитию гемолитической анемии.
Неуместны и даже противопоказаны:
- Доксициклин (жирорастворимые + риск нарушения метаболизма костей и зубов).
- Фторхинолоны (жирорастворимые + риск поражения суставов, продемонстрированный в исследованиях на животных).
- Нитрофурантоин в течение первых 3 месяцев жизни ребёнка (риск гемолитической анемии).
Лечение цистита при кормлении грудью – необходимо ли прерывать ГВ
В случае необходимости лечения антибиотиками инфекций мочевых путей в период лактации для снижения неблагоприятного воздействия на ребёнка и исключения необходимости прерывания кормления целесообразно:
- Проводить грудное вскармливание непосредственно перед приёмом следующей дозы антибиотиков.
- При приёме лекарства один раз в день, принимать антибиотик перед самой длинной ожидаемой продолжительностью кормления младенца.
- Возможна замена грудного молока во время самых высоких ожидаемых концентраций.
В большинстве случаев нет необходимости прерывать грудное вскармливание.
Лечение цистита при лактации и беременности – заключение
Исследование мочи в 1 триместре беременности является абсолютно необходимой частью ухода за беременной женщиной. В случае положительного результата необходимо повторить обследование, чтобы исключить возможность ошибки и излишнего введения терапии.
В случае исполнения критериев бессимптомной бактериурии необходимо лечение и последующий контроль.
В настоящее время выбор лекарственных средств обеспечивает эффективную терапию бессимптомных недугов и симптоматических инфекций мочевых путей во время беременности и кормления грудью, при этом сводя к минимуму риск для плода.
Предпочтительными группами препаратов являются Цефалоспорины I-III поколения и Пенициллины. Особое внимание при беременности и лактации следует обратить на использование растительных препаратов, потому, что почти у всех из них не хватает соответствующих исследований, доказывающих их безопасность.
Источники: http://fb.ru/article/256498/tsistit-lechenie-pri-grudnom-vskarmlivanii-lekarstvennyie-preparatyi-i-narodnyie-sredstva, http://vrachmedik.ru/425-lechenie-cistita-pri-grudnom-vskarmlivanii.html, http://proinfekcii.ru/urogenitalnye/cistit/lechenie-pri-beremennosti-i-grudnom-vskarmlivanii.html
zdorovnik.com
Болит мочеиспускательный канал после родов у женщин
Молодая мама испытывает самое настоящее счастье после рождения ребенка, но иногда случаются заболевания, которые мешают ей получать заслуженное наслаждение. Достаточно часто приходится сталкиваться с различными заболеваниями мочеполовой системы, среди которых необходимо выделить расстройства мочеиспускания (обычно наблюдается болезненность и нарушение частоты позывов). Эти состояния требуют врачебного наблюдения, так как могут являться симптомами опасных заболеваний.

Из-за чего болит мочеиспускательный канал после родов? Наиболее распространенные сбои в работе мочеиспускательной системе после родов
Для того, чтобы понять, какую именно тактику поведения необходимо избрать женщине, которая столкнулась с проблемами со стороны мочеполовой системы после беременности, следует детальнее разобрать природу возникших нарушений:
- Отсутствие позывов, которое связано с тем, что импульсы из мочевого пузыря не поступают в центральную нервную систему. Данное явление объясняется тем, что не происходит давление на орган матки, сократившейся в размерах после родов. Скапливающаяся моча приводит к растяжению мышечной стенки, а использование некоторых обезболивающих само по себе пагубно влияет на иннервацию мочевого пузыря. Как правило, процесс нормализуется спустя несколько месяцев после родов, однако иногда этого не происходит. В любом случае, женщинам в первые месяцы после родоразрешения стоит справлять нужду с периодичностью приблизительно раз в два часа, даже при отсутствии нервных стимулов.
- Боль при мочеиспускании. Как правило, данная патология имеет место в том случае, если во время процесса родов имело место возникновение микроскопических травм, разрывов и швов в промежности. Развитие симптома связано с раздражающим действием мочи, попадающей на повреждённые участки слизистой. Ради того, чтобы избавиться от боли, стоит осуществлять мочеиспускание под теплым душем. В большинстве случаев эта мера оказывается эффективной и боль исчезает. Если же положительный результат достигнут не был, необходимо посетить вашего лечащего врача — в виду того, что велика вероятность манифестации воспаления.
- Повышение частоты позывов к мочеиспусканию. В первые дни после родоразрешения ситуация объясняется тем, что происходит интенсивное выделение из организма человека всей лишней жидкости.Но необходимо будет обязательно обратить внимание на количество выделяемой жидкости — в том случае, если же будут наблюдаться отделения небольшого количества мочи, то необходимо будет задуматься о наличии цистита или уретрита, которые возникают из-за инфицирования в процессе родоразрешения.
- Недержание мочи. Этиология этого нарушения объясняется перерастяжением мышц тазового дна, которое обусловлено стремительными, длительными родами. Другой, не менее вероятной причиной растяжения мышц, может стать крупный плод. Мышцы теряют способность поддерживать мочевой пузырь, что является причиной того, что он наклоняется к мочеиспускательному каналу. Моча перетекает из пузыря в мочеиспускательный канал. При повышении внутрибрюшного давления (кашель, смех, физическая нагрузка) имеет место непроизвольное выведение мочи.
Помимо всего перечисленного, необходимо обязательно обратить внимание на изменения характера выделений (имеются в виду такие характеристики, как запах, цвет, количество), наличие ощущение зуда в области половых путей, болей в гипогастрии, повышение температуры тела. Все это тревожные признаки, которые указывают на необходимость скорейшего обращения к врачу — не исключено, что болезненность во время мочеиспускания вызвана каким — то опасным заболеванием.
Диагностический алгоритм боли при мочеиспускании после родов
- Проводится осмотр акушер-гинекологом.
- Осуществляется кашлевой тест — при наличии патологии повышение внутрибрюшного давления становится причиной непроизвольного мочеиспускания.
- УЗИ мочевого пузыря и почек.
- Общий анализ мочи, посев на питательную среду с определением чувствительности к антибиотикам.
- Цистоскопия (введение датчика с камерой в мочевой пузырь) и цистография (рентген мочевого пузыря с применением контраста).
Изменившийся мочевой пузырь после родов и связанные с этим проблемы — способы восстановления нормального состояния органа
- Регулярное мочеиспускание каждые 2 часа.
- Коррекция рациона — отказ от острых блюд и тонизирующих напитков.
- После 2 недель с момента родов необходимо начать выполнение комплекса упражнений для беременных.
- Трансвагинальная электростимуляция – методика, которая позволяет путем применения импульсных токов восстановить нормальный тонус мышц тазового дна.
prorozhdenie.ru
симптомы, лечение, профилактика / Mama66.ru
Беременность – это время, когда организм работает на пределе своих возможностей. Иммунная система женщины очень ослаблена, так как все её силы направлены на развитие нового организма. Также наблюдается сильный гормональный сбой. Все это ведет к уязвимости перед различными заболеваниями. Одним из таких заболеваний и является уретрит.
Что такое уретрит
Уретрит – это воспаление мочеиспускательного канала. Часто его путают с циститом, но это различные заболевания.

В зависимости от вида уретрита, возникшего во время беременности, назначается лечение и определяется степень опасности для плода.
Инфекционный уретрит – воспалительные процессы, которые вызваны какой-либо инфекцией. Уретрит могут вызвать хламидии, уреаплазмы, гоноккоки… Все эти и многие другие – возбудители инфекционных заболеваний, которые могут жить в организме женщины и до беременности, но проявиться только после зачатия.
Неинфекционный уретрит может стать последствием аллергии, травмы. Во время беременности он появляется из-за растущего плода, который давит на мочевой канал.
Симптомы уретрита при беременности
Симптоматика уретрита у беременных не отличается от симптомов заболевания небеременных женщин. Особенностью признаков этой болезни является вероятность приглушенных болевых ощущений, на которые женщина может не обратить внимания. Но на осмотре у гинеколога уретрит диагностируется сразу.
Сигналом к тревоге должно стать учащенное мочеиспускание, которое сопровождается болевыми ощущениями, зудом и жжением. Совместно с этими признаками появляются выделения из мочеиспускательного канала, обильность и вид которых зависит от возбудителя уретрита.
По симптомам уретрит похож на цистит, но различия в следующем: во время цистита боль появляется после мочеиспускания, а при уретрите она сопровождает этот процесс и не прекращается после его завершения.
Чем опасен уретрит во время беременности
Любая инфекция, которая поражает женский организм, может серьезно повлиять на течение беременности и на развитие плода. Степень риска возникновения патологий плода зависит от того, каким типом уретрита страдает беременная, и какой вид инфекции дал начало уретриту.
Наиболее опасным является уретрит, возникший при заболевании хламидиозом или уреаплазмозом. Дело в том, что эти инфекции способны проникать в околоплодные воды, через которые легко заражают плод. В результате возможно возникновение патологий развития.
Велика вероятность инфицирования ребенка во время родов, когда он уже движется по родовым путям. При таком заражении новорожденный может страдать конъюнктивитом, пневмонией, гонококковой инфекцией.

Неинфекционной уретрит во время беременности – это менее опасно, так как нет вероятности инфицирования плода опасными микробами. Но лечения требует, так как при запущенных формах неинфекционный уретрит может перерасти в другие более серьезные заболевания мочеполовой системы.
Как диагностируется уретрит
Во время беременности женщина посещает гинеколога раз в месяц на ранних сроках и раз в неделю-две на более поздних. Перед каждым посещением сдаются определенные анализы, согласно которым определяется состояние здоровья будущей мамы. Также при каждом визите доктор проводит опрос о самочувствии беременной. Начало диагностики уретрита – это жалобы женщины на плохое самочувствие и дискомфорт при мочеиспускании.
На основе жалоб проводится осмотр наружных половых органов и берется мазок из уретр, посев на чувствительность к антибиотикам. Во время беременности воспалительные процессы, сопровождающие уретрит, быстро распространяются на слизистую влагалища. Взяв мазок из этой области, становится сразу понятно, что происходит воспаление мочеиспускательных каналов.
Лечение уретрита во время беременности
Лечение уретрита во время беременности полностью зависит от его характера. Если причиной стала инфекция, то женщина незамедлительно направляется в стационар. Здесь подбираются наиболее консервативные антибиотики, которые как можно меньше повлияют на развитие плода. Также назначаются препараты местного действия и курс иммунотерапии.
Неинфекционный уретрит лечится на дому после назначений врача. Прописанные препараты должны снять воспаление и устранить причину заболевания.
Существую также методы народной медицины, но они являются только дополнениям к медикаментозному лечению, и применяются после консультации с врачом. Может практиковаться спринцевание настоями ромашки, липы. Также рекомендуют пить кислые соки, морсы и употреблять больше листовых овощей.

Целью лечения при любом типе уретрита является восстановление свойств стенок мочеиспускательного канала, восстановление микрофлоры влагалища и усиление защитных функций иммунной системы.
Профилактика уретрита
Возникновение уретрита у женщин при беременности может быть связано, как с инфекцией, так и с другими неблагоприятными факторами, которые нарушают микрофлору влагалища. Женщина всегда, а особенно во время беременности, должна защищать свой организм от этих факторов:
- избегать переохлаждения;
- не подвергать организм стрессовым ситуациям;
- соблюдать правила личной гигиены;
- иметь постоянного полового партнера или предохраняться при случайных связях;
- правильно питаться для поддержания иммунитета;
- обеспечить полноценный отдых;
- регулярно посещать гинеколога.
Соблюдение мер предосторожности снизит вероятность возникновения этого заболевания.
Самолечение в любом случае может привести только к усугублению проблемы. Помните, сейчас вы отвечаете за две жизни: вашу и малыша. Уретрит во время беременности может привести к необратимым последствиям, поэтому при малейших недомоганиях обратитесь к специалисту. Только он сможет поставить правильный диагноз и подобрать щадящее лечение.
Советуем почитать: Пиелонефрит во время беременности: симптомы, лечение, профилактика
mama66.ru
