что проверяет, какие анализы сдать
Если женщина после 30 лет имеет проблемы со щитовидной железой и весом, с нарушением обмена веществ (холестерин и повышенный сахар) и т.д., она может планировать беременность под наблюдением врача-эндокринолога.Врач-эндокринолог и беременность
Если беременность не наступает в течение 6 месяцев, врача-эндокринолога нужно посетить обязательно. Если же у женщины есть заболевания по эндокринологии, к такому врачу необходимо записаться на прием еще на этапе планирования материнства. После 30 лет это особенно важно, так как заболевание в этом возрасте проявляются в большей степени, чем, например, в 20 лет.Эндокринолог при беременности поможет решить существующие проблемы и правильно подготовит к беременности. Лечение не следует откладывать. Здоровье щитовидной железы мамы связано с интеллектуальным развитием ребенка в будущем. Гормон щитовидной железы отвечает за формирование и закладка нервной системы ребенка и, в числе прочих, сохраняет беременность.
Когда беременность наступила, врач-эндокринолог следит за состоянием щитовидной железы и углеводным обменом.
Идеальный возраст для беременности
Эндокринная система — это система жизнеобеспечения с момента внутриутробного развития до последнего дня жизни человека. Есть старения эндокринной системы, возрастные изменения. Если у женщины нет эндокринных заболеваний, имеющийся хороший менструальный цикл и есть овуляция, то с точки зрения эндокринологии, 30 лет — это хорошее время, чтобы забеременеть и родить ребенка.У гинекологов — есть свои нюансы. Щитовидная железа одинаково работает и в 20 лет, и в 30, и в 40. Но если есть заболевания, то с возрастом они могут усиливаться. Поэтому такие проблемы важно решать еще на этапе планирования беременности. Здесь каждый случай надо рассматривать индивидуально. Приводим список самых распространенных заболеваний, которые встречаются у женщин с эндокринологии, и важные в контексте беременности после 30 лет.
- Аутоиммунный тиреоидит. Заболевание, которое может приводить к снижению функции щитовидной железы. Чем старше женщина, тем больше вероятность того, что это произойдет. Если такой диагноз поставлен, то обратиться к эндокринологу нужно еще на этапе планирования материнства. Врач поможет правильно подготовиться к беременности. А во время нее будет следить, хорошо справляется щитовидная железа с возросшей нагрузкой, обусловленным беременностью.
- Узловые заболевания щитовидной железы. У женщин, которым за 30, они могут проявлять себя больше. На фоне беременности узлы могут увеличиваться более активно, чем до беременности. И так как достаточно сложно выяснить, рост узлов — физиологический или патологической, то в этом случае существующие проблемы надо решать до беременности, чтобы во время нее не проводить сложных обследований.
- Проблемы с весом. У женщин после 30 лет проблемы углеводного обмена проявляются в большей степени. А если есть проблемы с весом, то это значительно увеличивает вероятность возникновения сахарного диабета в будущем и гестационного диабета во время беременности опасно для ребенка.
- Нарушение гормонального фона. Если есть сильные нарушения, то женщина не сможет забеременеть. Если беременность наступила и развивается — это говорит о том, что гормональный фон в норме. Практически не бывает, чтобы у женщины в 30 лет гормональный фон сильно изменился.
- Другие заболевания. Женщине можно беременеть, если щитовидная железа была удалена и при любых других эндокринных заболеваниях, включая женщин, выздоровели после рака этого органа. Главное, чтобы анализы были в норме. А этого поможет достичь врач-эндокринолог, благодаря наблюдению и специальным препаратам.
Если отсутствуют заболевания, то и возрастные различия в плане беременности до или после 30 лет с точки зрения эндокринологии — отсутствуют! В 30 лет — такие же механизмы развития беременности и в 20 лет. А если есть эндокринные заболевания, то хорошая новость полагаю в том, что своевременная диагностика и протоколы ведения беременности помогают выявить проблемы и вовремя оказать необходимую помощь. Если у женщины до беременности и во время беременности были проблемы со щитовидной железой, то они во время лактации могут проявиться еще больше. Поэтому такая женщина имеет обращаться к врачу-эндокринологу и после родов.
Здоровый, физически крепкий, смышленый малыш — заветное желание любой супружеской пары. Однако для его зачатия необходимо, чтобы сошлись многие факторы. В том числе очень важен гормональный баланс.
О том, к чему может привести нарушение работы щитовидной железы и гормонального фона рассказали врачи медицинского центра «Созвездие здоровья и красоты».
Анастасия Михайлова
– Недостаток гормонов щитовидной железы – гипотиреоз – негативно сказывается на репродуктивной системе женщины. Довольно часто это приводит к нарушению менструального цикла, проблемам с вынашиванием и даже бесплодию. Наступление беременности, ее течение и, главное, умственное и физическое развитие ребенка, напрямую зависят от функционирования щитовидной железы женщины.
Если такое состояние развивается во время беременности, то повышается риск угрозы преждевременных родов, гестоза, а также проблем во время родовой деятельности. Более тяжелые последствия при гипотиреозе ожидают будущего малыша: пороки развития, уменьшение массы головного мозга, умственная отсталость, психомоторные нарушения.
о возможных противопоказаниях проконсультируйтесь со специалистом
Но особенно опасен гипотиреоз в первом триместре беременности, когда идет закладка внутренних органов и центральной нервной системы. Поэтому очевидно: беременность и гипотиреоз являются несовместимыми понятиями, а значит, при планировании беременности обследование щитовидной железы должно входить в список обязательных диагностических мероприятий.
– Другая ситуация – слишком активная работа щитовидной железы женщины – тиреотоксикоз, – говорит Анастасия Михайлова. – Он неизбежно влечет за собой повышенные риски акушерских осложнений, спонтанного прерывания беременности, преждевременных родов, задержки внутриутробного развития плода, мертворождения, а также, за счет перехода большого количества гормонов от матери к плоду, приведет к нарушению работы щитовидной железы плода уже во время беременности, что невозможно скорректировать.
Поэтому важно планировать беременность только после полной нормализации работы щитовидной железы.
Так же одной из распространенных причин нарушений в гормональном балансе, а, следовательно, и в регулярности менструального цикла является повышение гормона пролактина. Возникновение такой ситуации возможно как в норме (физиологическая гиперпролактинемия: половой акт, беременность и лактация), так и при патологии, которая в иных случаях может оказаться предвестником тяжелых заболеваний, а так же при стрессах, приеме некоторых лекарственных препаратов.
При высоком уровне пролактина отмечаются задержки менструального цикла, отсутствие овуляции и бесплодие, сухость слизистой оболочки, снижение либидо, нарушение работы надпочечников. В дальнейшем возможно развитие изменений в тканях молочной железы, появление кист, аденом.
о возможных противопоказаниях проконсультируйтесь со специалистом
Поэтому поход к гинекологу-эндокринологу позволит своевременно выявить гиперпролактинемию, а значит и проведение соответствующих лечебных мероприятий позволит достигнуть положительных результатов в восстановлении репродуктивной функции.
Следовательно, грамотная, думающая женщина должна знать свой уровень гормонов щитовидной железы уже на этапе планирования и, если это необходимо, пройти лечение для нормализации гормонального фона и, таким образом, свести к нулю все связанные с этим риски.
Мария Матвеева, врач-эндокринолог:
Мария Матвеева
– Женщина, планирующая беременность, должна знать свой уровень сахара крови. Если она уже получает инсулинотерапию, то для нее контроль особенно важен и имеет очень жесткие рамки. Беременность не желательна (читай – противопоказана) при некомпенсированном сахарном диабете. Это ситуация жизнеугрожающая и для матери и для плода! Если у женщины нет диагноза «сахарный диабет», то она тем более должна выяснить свой уровень глюкозы крови и гликированный гемоглобин, чтобы предотвратить/выявить развитие сахарного диабета и уберечь себя, а главное плод, от фатальных исходов и необратимых осложнений.
Невынашивание, высокая частота оперативных вмешательств, артериальная гипертензия, гестационный сахарный диабет, преждевременные роды, послеродовые инфекции, задержка внутриутробного развития плода, врожденные пороки развития, внутриутробная гибель плода – к этом может привести ожирение.
о возможных противопоказаниях проконсультируйтесь со специалистом
Надо понимать, что ожирение и инсулинорезистентность, сопутствующая ему, генетически запрограммировано, и будет проявляться у потомства, начиная с детского возраста, неся с собой все осложнения, риски и сопутствующую патологию. Очень важно таким женщинам провести терапию, направленную на коррекцию веса и метаболических нарушений, создать благоприятный фон не только для наступления самой беременности, но и для дальнейшего ее существования с минимальными рисками как для матери так и для плода.
К сожалению, это далеко не полный список возможных гормональных проблем, влекущий бесплодие или тяжелую беременность.
Но любые осложнения можно предотвратить или минимизировать.
Для этого, кроме гинеколога, контролирующего все этапы беременности, женщина должна обязательно пройти консультацию эндокринолога. Он окажет помощь на этапе планирования, на протяжении всей беременности и, часто, на протяжении нескольких месяцев после родов, осуществляя контроль за адекватной работой гормональной системы женщины и ребенка.
о возможных противопоказаниях проконсультируйтесь со специалистом
Своевременно пройти обследование у квалифицированного гинеколога и эндокринолога в Туле или встать на учет по беременности можно в медицинском центре «Созвездие здоровья и красоты».
Медицинский центр «Созвездие здоровья и красоты»
Тула, пр-т Ленина, 66А
Ежедневно с 09:00 до 20:00
sozvezdie-tula.ru
Тел.: +7 (4872) 25-11-41
+7 (967) 431-77-41
+7 (960) 609-91-80
о возможных противопоказаниях проконсультируйтесь со специалистом
Содержание:
Основной врач, который наблюдает женщину во время беременности, это конечно, акушер-гинеколог. Но есть и другие специалисты, которых желательно посетить будущей маме. «Зачем, ведь меня же ничего не беспокоит?» — недоумевают многие женщины. Сделать это надо потому, что беременность может активизировать некоторые заболевания, о которых будущая мама уже забыла или вовсе не знала.
Терапевт
С первого дня беременности и до окончания послеродового периода будущих мам вместе с врачом акушером-гинекологом наблюдает и врач-терапевт — специалист по различным внутренним болезням. Этот доктор помогает предупредить и вылечить патологию сердца, легких, почек, пищеварительной системы. Если у будущей мамы уже есть какие-то болезни внутренних органов, то терапевт поможет их скорректировать.
Однако не только женщины с хроническими заболеваниями, но и те будущие мамы, которые считают себя практически здоровыми, тоже должны посетить терапевта. Дело в том, что нагрузка на внутренние органы во время беременности возрастает во много раз, а наблюдение терапевта, который фактически ведет беременность совместно с акушером-гинекологом, помогает предвидеть заболевания или осложнения и ликвидировать их. Посетить терапевта во время беременности нужно 1–3 раза.
Отоларинголог
Отоларинголог (или врач «ухо-горло-нос») нужен для того, чтобы предупредить и лечить хронические и острые инфекционные заболевания, такие как тонзиллит, фарингит, риносинусит (насморк), отит. Ведь мало того, что сами по себе ангина и насморк неприятны, они могут повлиять и на состояние будущего малыша. Кроме того, врач-отоларинголог определит состояние носового дыхания будущей мамы, исследует ее слух, а также диагностирует врожденные и приобретенные изменения лор-органов.
Какое отношение все это имеет к беременности? Самое прямое. Например, нарушение носового дыхания при простуде влияет на общее состояние беременной женщины, приводит к повышенной утомляемости, головным болям, беспокойному сну. Не все лекарства, которые применяются для лечения обычного насморка, можно использовать во время беременности, и врач-отоларинголог подскажет необходимые средства.
Беременность — отличное время наконец-то заняться своим здоровьем и посетить тех врачей и обследовать те органы и системы, до которых раньше просто не доходили руки.
Офтальмолог
Офтальмолог исследует остроту зрения будущей мамы, состояние оптической системы глаза (наличие близорукости, дальнозоркости, астигматизма). Кроме того, врач-офтальмолог определит, есть ли патологические изменения глазного дна или еще какие-то общие заболевания зрения. Иногда для более тщательного исследования периферических отделов сетчатки врач закапывает в глаза специальные капли для расширения зрачка. Обычно офтальмолог осматривает женщину в I и III триместрах беременности или при необходимости один раз в триместр. После обследования офтальмолог делает заключение о возможности родоразрешения естественным путем или о необходимости оперативного вмешательства (кесарева сечения).
К приему офтальмолога надо подготовиться: взять с собой очки или контактные линзы (если будущая мама ими пользуется) и данные предыдущих осмотров.

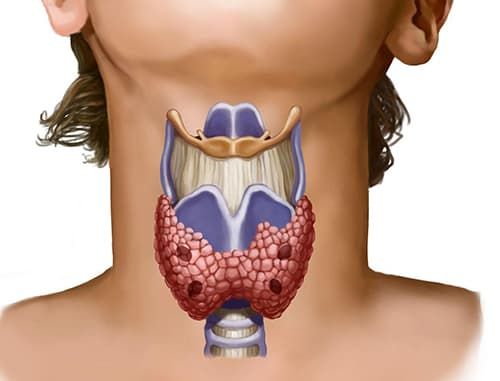
Эндокринолог
Во время беременности работа эндокринных желез, в частности щитовидной железы, у женщины меняется — ей приходится функционировать «за двоих». Ведь щитовидная железа ребенка приобретает способность самостоятельно накапливать йод и синтезировать гормоны только на 10–12-й неделе беременности, а полностью формируется и активно работает к 16–17-й неделе. До этого времени щитовидная железа малыша существует за счет гормонов мамы. А это очень важный орган — он влияет на интеллект будущего ребенка. И если в первом триместре у женщины есть дефицит тиреоидных гормонов (а он сейчас встречается очень часто), это может привести к снижению интеллекта у ребенка в будущем. Поэтому во время беременности очень важно контролировать функцию щитовидной железы — этим занимается врач-эндокринолог.
Генетик
Генетик — специалист, который выявляет различные врожденные или хромосомные патологии. Риск появления некоторых хромосомных болезней значительно увеличивается, если возраст будущей мамы больше 35 лет. Для того чтобы выявить этот риск, и проводится консультация генетика. Нужна она и в случае, если в семье или у близких родственников уже есть какие-то аномалии развития, хромосомная патология или просто носительство хромосомных перестроек. Генетик оценивает результаты предыдущих УЗИ а также исследование крови на уровень специальных белков (альфафетопротеина, хорионического гонадотропина). Некоторым беременным проводят специальную пренатальную диагностику — биопсию хориона, амниоцентез. Консультация генетика нужна не каждой будущей маме, но о возможности ее проведения тоже надо знать.
Информация на сайте имеет справочный характер и не является рекомендацией для самостоятельной постановки диагноза и назначения лечения. По медицинским вопросам обязательно проконсультируйтесь с врачом.
Статья предоставлена журналом «Роды.ру»
https://www.7ya.ru/Bauskas iela 58A — 7RīgaLV-1004Заболевания эндокринной системы и беременность
 Эндокринная система играет важную регулирующую роль в организме человека. Любые нарушения деятельности эндокринной системы отражаются на состоянии других органов (сердце, сосуды, головной мозг и т.д.). Беременность предъявляет повышенные требования к органам эндокринной системы. Вот почему особенно важно, чтобы в эндокринной системе беременной женщины не возникало никаких изменений, так как от этого зависит рост и развитие будущего ребенка.
Эндокринная система играет важную регулирующую роль в организме человека. Любые нарушения деятельности эндокринной системы отражаются на состоянии других органов (сердце, сосуды, головной мозг и т.д.). Беременность предъявляет повышенные требования к органам эндокринной системы. Вот почему особенно важно, чтобы в эндокринной системе беременной женщины не возникало никаких изменений, так как от этого зависит рост и развитие будущего ребенка.
Во время беременности щитовидная железа работает с повышенной нагрузкой, ведь в этот период жизни женщины требуется больше гормонов, чем обычно. Как дефицит, так и избыток гормонов щитовидной железы может приводить к нарушению развития плода. Тиреоидные гормоны матери играют большую роль в развитии головного мозга, сердечно-сосудистой системы и щитовидной железы ребенка. Желательно, чтобы женщина еще до беременности позаботилась о своем будущем ребенке, обратившись к эндокринологу для оценки состояния и активности щитовидной железы. Это позволит выявить уже имеющиеся заболевания и начать их своевременное лечение до наступления беременности.
Доказано, что прием препаратов йода до беременности приводит к повышению интеллекта будущего ребенка. Прием препаратов йода во время беременности обязателен для женщин с нормальной функцией щитовидной железы. Оценить функцию щитовидной железы во время беременности достаточно сложно. Поэтому беременной женщине необходима консультация опытного врача эндокринолога, а в ряде случаев и лабораторные исследования уровня гормонов щитовидной железы в сыворотке крови. Дело в том, что закладка почти всех органов плода происходит на сроке беременности 6-8 недель. Поэтому, чем раньше будут выявлены нарушения функции щитовидной железы, тем лучше.
Лечение заболеваний щитовидной железы во время беременности также имеет свои особенности. Беременная женщина с заболеванием щитовидной железы должна находиться под постоянным наблюдением врача-эндокринолога. В данном случае осмотры врача должны осуществляться 1 -2 раза в мес.
Деятельность репродуктивных органов у женщин напрямую зависит от состояния эндокринной системы. Почти все гормоны, вырабатываемые в органах внутренней секреции, оказывают влияние на половую функцию. Существует целый ряд заболеваний эндокринных желез, при которых страдает репродуктивная система (заболевания надпочечников, гипофиза, щитовидной железы). Например, гипотиреоз (состояние, вызванное дефицитом тиреоидных гормонов) приводит к нарушению менструального цикла, бесплодию. К бесплодию могут привести гормонально-активные опухоли гипофиза, опухоли и туберкулез надпочечников, воспалительные заболевания органов эндокринной системы. Для своевременного выявления этих серьезных заболеваний все пациенты, страдающие нарушениями репродуктивной функции (бесплодие, невынашивание беременности), обязательно должны пройти обследование у врача- эндокринолога.
К счастью, не все изменения менструальной функции являются следствиями тяжелых эндокринных заболеваний. Наряду с органическим поражением желез внутренней секреции, часто встречаются функциональные нарушения, хорошо поддающиеся лечению при своевременном выявлении. Иногда при обследовании пациентки выявляются врожденные заболевания, вызванные нарушением синтеза гормонов. Существует множество генетических синдромов, при которых страдает половая система (синдром Шерешевского-Тернера и др.). Эти заболевания не всегда проявляются внешними признаками и могут быть установлены только при специальном обследовании.
В настоящее время часто встречается так называемый «синдром поликистозных яичников», при котором происходит поликистозная трансформация яичников, уплотнение их капсулы, нарушение образования женских половых гормонов. Причиной данных нарушений может быть как ферментативный дефект в яичниках или надпочечниках, так и дисфункция гипоталамо- гипофизарной системы. Это приводит к повышению содержания мужских половых гормонов у женщин, нарушению менструального цикла, бесплодию. Внешние проявления данного синдрома — усиленный рост волос на лице, животе, груди, появление угревой сыпи. Лечение этого синдрома должно проводиться совместно эндокринологом и гинекологом.
Избыток или дефицит массы тела также часто неблагоприятно отражается на половой функции. Причиной развития ожирения и нарушения менструальной функции у женщин может явиться дефицит гормона лептина. Ожирение может стать самостоятельной причиной бесплодия. В этих случаях похудание способствует улучшению менструальной функции и восстановлению фертильности. При дефиците массы тела тоже происходят изменения в репродуктивной системе. Следует помнить, что резкое и беспричинное похудание может быть следствием тяжелых эндокринных заболеваний (диффузный токсический зоб, недостаточность коры надпочечников, сахарный диабет). Даже при отсутствии серьезных заболеваний при выраженном дефиците массы тела может возникнуть дефицит половых гормонов, так как определенная доля женских половых гормонов вырабатывается в подкожной жировой клетчатке.
Одним из очень сложных и серьезных заболеваний эндокринной системы является сахарный диабет, особенно, если он развивается в раннем детском возрасте. Инсулин является гормоном, регулирующим обмен веществ, а также деятельность других органов, в том числе половой системы. У подростков, страдающих сахарным диабетом, может развиваться задержка полового развития. У женщин, имеющих это заболевание, могут возникать проблемы с вынашиванием беременности. Беременность женщины, страдающей сахарным диабетом должна протекать под постоянным наблюдением врача эндокринолога и при ежедневном контроле глюкозы крови. От полноценности компенсации обмена веществ беременной женщины зависит здоровье будущего ребенка.
Выявить нарушения деятельности эндокринной системы и назначить своевременное лечение Вам поможет врач-эндокринолог, при своевременном обращении к специалисту лечение наиболее эффективно.
Тарасова Ж.С., Врач-эндокринолог
При упоминании врача-эндокринолога, в подсознании множества людей сразу же всплывают такие болезни, как зоб, нарушения щитовидной железы и сахарный диабет. Это, безусловно, верно, но на этом список эндокринных заболеваний не заканчивается.
Эндокринная система — это совокупность нескольких структур и органов, называющихся железами внутренней секреции. Их основная задача — производить определенное количество специальных веществ, известных под названием гормоны. Они необходимы для того чтобы контролировать и даже в какой-то степени управлять работой внутреннего организма. Когда их вырабатывается меньше чем нужно, или больше нормы (что также бывает), в других органах и системах могут произойти сбои. Это способно сказаться на обмене веществ, на репродуктивной функции, на усвояемости полезных микроэлементов и прочем. А на фоне этого уже развиваются серьезные осложнения, которые могут привлечь к ухудшению здоровья и качества жизни.
К эндокринным железам можно отнести: надпочечники, гипофиз, щитовидку и паращитовидную железу, тимус, гипоталамус и семенники. Но сегодняшняя статья будет по большей части посвящена сугубо женской железе — яичникам, ведь это то, что лечит эндокринолог у женщин.
Кто такой эндокринолог?
Эндокринология — это достаточно молодая медицинская наука, которую активно развивают и совершенствуют. Под ее интересы попадают:
- сами железы внутренней секреции, а именно их строение и то, какие функции они выполняют;
- гормоны, их виды, процессы образования и влияние на организм;
- болезни, спровоцированные сбоем в работе органов эндокринной системы;
- гормональные нарушения, и их действие на другие внутренние системы.
Эндокринолог — это врач, компетентный во всех вышеупомянутых вопросах, который знает, как правильно диагностировать любое эндокринное заболевание, что предпринять для его лечения, и с помощью чего оно предотвращается.
К нему могут обращаться пациенты, при возникновении каких-то специфических симптомов, либо же по направлению от терапевта, кардиолога, гастроэнтеролога или другого профильного специалиста. Если говорить конкретно о женщинах, то с подозрениями на эндокринное заболевание их может направить гинеколог.
Вообще в современных медицинских центрах есть врачи, называющиеся гинеколог-эндокринолог. Они специализируются исключительно на гинекологических заболеваниях, возникших на фоне гормонального сбоя или другого эндокринного нарушения.
 Эндокринология — это очень обширная область медицины, поэтому было принято решение, выделить в ней несколько подразделов:
Эндокринология — это очень обширная область медицины, поэтому было принято решение, выделить в ней несколько подразделов:
- Детская эндокринология — занимается проблемами детей и подростков, связанных с их ростом и половым развитием. Помимо этого, ребенка следует показать этому врачу при задержке умственного и физического становления, слабом иммунитете и склонности к аллергиям;
- Диабетология — очень большой раздел эндокринологии, посвященный серьезному хроническому заболеванию — диабету. Кстати к его признака
Автор: Анастасия Величко / Иллюстрации: Наташа Пирог
Мы продолжаем проект об осознанном родительстве «Мама-LIVE-2» и в этом материале поговорим о здоровье эндокринной системы. Какие гормоны нужно контролировать во время беременности? Как патологии щитовидной железы могут повлиять на развитие малыша?
Эти вопросы мы задали врачу-эндокринологу медицинского центра «Экомедсервис» Оксане Попченко.
Заболевание может протекать бессимптомно
Обследование у эндокринолога стоит пройти еще на стадии планирования беременности. Даже в том случае, если жалоб на самочувствие у вас нет.
— За несколько месяцев до планируемого зачатия стоит обратиться к специалисту: врач определит, какие именно исследования вам нужны, — поясняет врач. — Как правило, в обязательном списке — общие анализы крови и мочи, контроль уровня глюкозы, тиреотропного гормона и витамина D в крови.
Распространенная эндокринная проблема беременных — субклинический гипотиреоз.
— Это патология щитовидной железы, она характеризуется повышением уровня тиреотропного гормона (ТТГ) в крови, — поясняет эндокринолог. — Субклинический гипотиреоз может быть причиной повышенной утомляемости, слабости, склонности к отекам, набору веса и нарушениям сна. А может протекать бессимптомно, но все равно влиять на способность выносить ребенка, поэтому при постановке на учет по беременности нужно показаться специалисту и сдать анализы на гормоны.
Также в период беременности может проявиться гестационный сахарный диабет.
— Это форма диабета, которую диагностируют именно во время вынашивания ребенка. В группе риска — женщины с избыточной массой тела или наличием сахарного диабета у ближайших родственников, беременные старше 30 лет или те, у кого раньше рождался крупный ребенок.
Как правило, физически гестационный диабет никак не проявляется, но может навредить будущей маме. Поэтому единственная возможность обнаружить эту патологию — лабораторная диагностика. Пациентка сдает анализ крови на определение уровня глюкозы и тест на толерантность к глюкозе.
— Если лабораторные тесты покажут отклонения от нормы, доктор может назначить дополнительные исследования — в частности, регулярный контроль уровня сахара в крови, — поясняет врач. — Также пациенткам с гестационным сахарным диабетом назначают витаминные комплексы для профилактики осложнений сердечно-сосудистой и нервной систем. Как правило, это препараты, содержащие метафолин — биодоступную форму фолиевой кислоты в суточной дозировке 400 мкг. Также им рекомендуют частое (четыре-шесть раз в день) белково-растительное питание с ограничением легкоусвояемых углеводов (например, сладостей, макарон, картофеля).
А еще, акцентирует внимание специалист, таким женщинам очень важна физическая активность.
— Как минимум — 30−60-минутные ежедневные прогулки на свежем воздухе. Все остальное лучше заранее согласовывать с врачом.
Врач предупреждает: эндокринные нарушения во время беременности могут навредить как матери, так и малышу. Поэтому игнорировать их нельзя.
— Патологии эндокринной системы влияют на рост и развитие плода, — поясняет Оксана Владимировна. — Они могут стать причиной невынашивания беременности, задержки развития плода, врожденных отклонений (например, пороков развития сердечно-сосудистой или нервной систем) у малыша.
Также гестационный диабет может привести к макросомии — крупному плоду. Это чревато осложнениями в родах. Кроме того, у женщины с гестационным сахарным диабетом впоследствии может возникнуть сахарный диабет второго типа (инсулиннезависимый).
— В то время как при правильном контроле уровня глюкозы в крови беременной женщины эта патология, как правило, не отражается на внутриутробном развитии плода, — отмечает эндокринолог.
Можно ли предупредить развитие эндокринных заболеваний во время беременности? По мнению специалиста, сохранить здоровье поможет только соответствующий образ жизни.
— Регулярная физическая активность, правильное питание (преимущественно — белково-растительное), борьба с ожирением и вредными привычками помогут поддерживать организм в форме, — считает врач.
Принимать кальций без сдачи анализов нельзя
Оксана Попченко ответила на вопросы участниц проекта об осознанном родительстве «Мама-LIVE-2».
— Какие гормоны важно контролировать во время беременности?
— При постановке на учет по беременности назначают контроль уровня тиреотропного гормона (ТТГ). Если показатели в норме (и нет сопутствующих патологий эндокринной системы в анамнезе), в дальнейшем уровень ТТГ контролировать не нужно.
— В первом триместре был низкий уровень тиреотропного гормона (ТТГ). Затем он пришел в норму. Нужно ли контролировать его в дальнейшем?
— Подобная ситуация (когда уровень ТТГ в первом триместре снижается, а потом самостоятельно отстраивается) возникает довольно часто и не является серьезным отклонением. Если при повторном обследовании показатель нормализовался и в анамнезе нет эндокринных нарушений (например, заболеваний щитовидной железы), контролировать уровень ТТГ в дальнейшем не нужно.
— Была на приеме у эндокринолога один раз на 12−13 неделе, анализы были в норме. Нужно ли еще сдавать какие-то анализы, касающиеся эндокринной системы?
— Если при постановке на учет по беременности все показатели были в пределах нормы, в анамнезе нет эндокринных патологий и жалоб, повторно сдавать анализы не нужно. Единственный показатель, который необходимо контролировать на протяжении всей беременности — уровень сахара в крови. Его нужно обязательно проверять на 22−24 неделе, а также по направлениям врача.
— Как часто нужно наблюдаться у эндокринолога во втором и третьем триместре?
— Это зависит от состояния здоровья беременной. Если после первичного обследования были обнаружены отклонения от нормы (например, диагностирован гестационный сахарный диабет), посещать эндокринолога нужно будет на протяжении всей беременности — ежемесячно. Если же с анализами все в порядке, повторный визит не нужен — ни во втором, ни в третьем триместре.
— Нужен ли дополнительный прием Са при нормальном уровне гормонов и отсутствии жалоб во второй половине беременности?
— Назначать препараты кальция без биохимического анализа крови нельзя. Бесконтрольный прием может спровоцировать гиперкальциемию, которая не менее опасна для плода, чем недостаток кальция в крови. Поэтому перед тем, как принимать какие-либо добавки, стоит обратиться за консультацией к специалисту.
Вопросы женской эндокринологии
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения щитовидки наши читатели успешно используют Монастырский чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
При возникновении симптомов расстройства эндокринной системы следует обращаться к эндокринологу, который отличается тем, что лечит у женщин не только сахарный диабет или недуги щитовидной железы, но и патологии половой функции.
При этом эндокринолог узкой специализации, занимающийся половыми расстройствами женского организма, называется гинеколог-эндокринолог.
Эндокринолог
Часто у пациентов возникает вопрос о специалисте эндокринологе: кто это и что лечит?
В область интересов эндокринологии включены следующие направления:
- лечение сахарного диабета;
- лечение недугов щитовидной железы;
- решение проблем ожирения;
- эндокринология детства;
- восстановление работы половых желез.
Последнее направление особенно развито в практике лечения женского здоровья, поэтому эта деятельность выделена в особую подгруппу гинекологии.
Гинеколог-эндокринолог
Пациентки женских консультаций интересуются, кто такой гинеколог эндокринолог и чем он отличается от гинеколога?
Специалист в области женской эндокринологии занимается следующими проблемами женского организма:
- Нарушения в развитии половых желез у детей.
- Бесплодие или гормональная подготовка к зачатию.
- Лечение СПКЯ, эндометриоза.
- Развитие тестикулярной феминизации.
- Устранение миом, полипов.
- Подбор контрацептивов.
- Восстановление женского организма во время климакса.
Врач гинеколог-эндокринолог также занимается вопросами устранения причин эндокринного ожирения.
В свою очередь работа гинеколога отличается решением следующих вопросов:
- устранения инфекционных заболеваний;
- устранения воспалительных процессов;
- эндокринология беременности;
- лечение болей в животе.
При возникновении комплексных проблем, например, эндометриоза на фоне вялотекущей инфекции, может быть назначено посещение обоих специалистов.
Симптомы эндокринных заболеваний
Эндокринологические заболевания отличаются по своим проявлениям, но они обладают некоторыми специфическими свойствами:
- Нарушение психического равновесия.
- Расстройство сна и интеллекта.
- Быстрый набор веса или наоборот его потеря.
- Проблемы с кожей.
- Сухость во рту.
- У женщин может возникнуть нарушение менструального цикла.
- Расстройство сердечной деятельности.
Помимо этого, могут возникнуть утолщения в области шеи, что будет свидетельствовать о проблемах со щитовидной железой.
Или возникают болевые ощущения внизу живота, что будет свидетельствовать о нарушениях в половой сфере.
Все это диагностируется и лечится у эндокринолога.
Детский эндокринолог
Особое место в эндокринологии занимает детское напр
Зачем мне посещать и чего мне ожидать?
Эндокринная система человека состоит из ряда желез, которые выделяют гормоны для управления многими различными функциями.
Когда гормоны покидают железы, они попадают в кровоток и транспортируются в органы и ткани в каждой части тела.
Надпочечники
Поделиться на PinterestЭндокринология — это медицинский акцент на гормоны. Гормоны формируют тело и управляют его системами.Надпочечники или надпочечники расположены сверху почек.Они разделены на два региона. Правая железа треугольная, а левая — в форме полумесяца.
Надпочечники выделяют:
- кортикостероидов, стероиды, участвующие в реакциях на стресс, иммунную систему, воспаление и более
- катехоламинов, таких как норэпинефрин и адреналин, в ответ на стресс
- альдостерона, который влияет на функцию почек
- андрогенов или мужских половых гормонов, включая тестостерон.
У мужчин и женщин есть немного андрогена, но у мужчин более высокий уровень.Андрогены контролируют развитие характеристик, связанных с мужчинами, таких как волосы на лице и более глубокий голос.
Гипоталамус
Гипоталамус расположен чуть выше ствола мозга и ниже таламуса.
Эта железа активирует и контролирует непроизвольные функции организма, включая дыхание, частоту сердечных сокращений, аппетит, сон, температуру и циркадные циклы, или ежедневные ритмы.
Гипоталамус соединяет нервную систему с эндокринной системой через прикрепленный гипофиз.
Яичники и яички
Яичники расположены по обе стороны от матки у женщин. Они выделяют гормоны эстроген и прогестерон.
Эти гормоны способствуют половому развитию, фертильности и менструации.
Яички расположены в мошонке, ниже полового члена у мужчин. Они выделяют андрогены, в основном тестостерон.
Андрогены контролируют половое развитие, половое созревание, волосы на лице, сексуальное поведение, либидо, эректильную функцию и образование сперматозоидов.
Поджелудочная железа
Расположенная в брюшной полости, поджелудочная железа является одновременно эндокринной железой и пищеварительным органом.
Выпускает:
- Инсулин: важный для углеводного и жирового обмена в организме
- Соматостатин: регулирует функции эндокринной и нервной системы и контролирует секрецию нескольких гормонов, таких как гастрин, инсулин и гормон роста
- Глюкагон: Пептидный гормон, повышающий уровень глюкозы в крови, когда он падает слишком низко.
- Полипептид поджелудочной железы: помогает контролировать секрецию веществ, вырабатываемых поджелудочной железой.
Паращитовидные железы
- Эти маленькие эндокринные железы, расположенные в области шеи, вырабатывают паратиреоидный гормон, который регулирует содержание кальция и фосфатов в крови.
- Мышцы и нервы могут работать безопасно и эффективно, только если эти химические вещества находятся на правильном уровне.
Пинеальное тело или шишковидная железа
Это небольшая эндокринная железа, расположенная глубоко в мозге. Он секретирует мелатонин и помогает контролировать режим сна и умеренный уровень репродуктивных гормонов в организме.
Гипофиз
Эндокринная железа, прикрепленная к гипоталамусу у основания мозга.
Его иногда называют главной эндокринной главной железой, потому что он выделяет гормоны, которые регулируют функции других желез, а также рост и некоторые другие функции организма.
Передняя или передняя часть гипофиза секретирует гормоны, которые влияют на половое развитие, функцию щитовидной железы, рост, пигментацию кожи и функцию надпочечников.
Если передний гипофиз обладает недостаточной активностью, это может привести к задержке роста в детском возрасте и недостаточной активности в других эндокринных железах.
Задний или задний гипофиз выделяет окситоцин, гормон, который усиливает сокращения матки, и антидиуретический гормон (АДГ), который стимулирует почки поглощать воду.
Тимус
Тимус — это эндокринная железа, расположенная под грудиной или грудиной.
Т-лимфоциты, тип иммунных клеток, созревают и размножаются в тимусе в раннем возрасте. После полового созревания железа сжимается.
Тимус играет роль в иммунной системе, которая защищает организм от болезней и инфекций.
Щитовидная железа
Щитовидная железа, расположенная чуть ниже яблока Адама на шее, щитовидная железа вырабатывает гормоны, которые играют ключевую роль в регулировании кровяного давления, температуры тела, частоты сердечных сокращений, обмена веществ и того, как организм реагирует на другие гормоны.
Щитовидная железа использует йод для создания гормонов.
Два основных гормона, которые он производит, это тироксин и трийодтиронин.
Он также производит кальцитонин, который помогает укрепить кости и регулирует метаболизм кальция.
Ниже представлена трехмерная модель эндокринной системы, которая полностью интерактивна.
Исследуйте модель с помощью коврика для мыши или сенсорного экрана, чтобы узнать больше об эндокринной системе.
Share on PinterestАндокринолог специализируется на диагностике и лечении различных состояний, связанных с гормональным дисбалансом и проблемами.Во время первого визита врач задаст пациенту ряд вопросов, чтобы помочь установить диагноз.
Сюда могут входить:
- текущие лекарства
- семейный анамнез гормональных проблем
- другие медицинские состояния, включая аллергию
- привычки питания
Это может помочь перечислить любые существующие симптомы до посещения.
Эндокринолог может спросить о симптомах, которые, по-видимому, не связаны или кажутся ненужными.
Это связано с тем, что уровни гормонов влияют на многие различные системы организма, поэтому небольшие изменения в одной железе могут воздействовать на части тела вдали от места расположения самих желез.
Они будут проверять частоту сердечных сокращений и артериальное давление пациента, а также следить за состоянием их кожи, волос, зубов и рта.
Могут быть взяты образцы крови и мочи.
После постановки диагноза эндокринолог предложит план лечения. Это будет зависеть от того, какое основное состояние вызывает симптомы.
Беременные с простудой: лечение и профилактика
Шансы женщины простудиться во время беременности высоки, потому что беременность влияет на иммунную систему.
Сезонная простуда является одним из самых распространенных респираторных заболеваний у людей. По данным Центров по контролю и профилактике заболеваний (CDC), ежегодно в одних только Соединенных Штатах миллионы случаев простуды.
Знание того, что делать, если кто-то простужается во время беременности, может помочь сохранить здоровье им и их ребенку.Есть несколько факторов, которые беременная женщина должна учитывать при лечении или профилактике простуды, и бывают случаи, когда ей следует обратиться за помощью к врачу.
Share on Pinterest Заболевание простудой во время беременности встречается довольно часто, поэтому знание того, какие лекарства выбрать, может вызывать некоторые опасения.Лечение простуды обычно означает покупку любого количества безрецептурных лекарств. Во время беременности есть и другие вещи, которые следует учитывать как для женщины, так и для ее ребенка.
Лекарства могут быть деликатной темой.Возможность приема лекарств, влияющих на будущего ребенка, может беспокоить некоторых беременных женщин. В большинстве безрецептурных лекарств используются одни и те же ингредиенты для лечения симптомов простуды.
Обезболивающие
Важно лечить боль во время беременности, так как она может привести к стрессу, высокому кровяному давлению и даже симптомам депрессии, если ее не контролировать. Внебиржевые обезболивающие препараты включают ацетаминофен и нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен.
Согласно исследованиям, отмеченным U.S. Управление по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA), использование обезболивающих во время беременности должно осуществляться под непосредственным руководством врача или поставщика медицинских услуг.
Исследования показали потенциальный риск использования обезболивающих во время беременности:
- Рецептурные НПВП могут увеличить риск выкидыша во время первой половины беременности
- Опиоиды, отпускаемые по рецепту, могут увеличить риск врожденных дефектов при приеме в первом триместре
- Применение ацетаминофена во время беременности может быть связано с повышенным риском синдрома дефицита внимания и гиперактивности у детей.
. УЛХ отмечает, что все исследования имеют ограничения в том, как они проводились, поэтому эти правила могут не быть жесткими и быстрыми.Например, другое исследование, опубликованное в официальной публикации Колледжа семейных врачей Канады , утверждает, что использование ацетаминофена во время беременности является безопасным.
Важно отметить, что медицинские работники всегда должны быть вовлечены в решение принимать любые лекарства, которые снимают боль.
Средства от кашля
Средства от кашля, такие как декстрометорфан, часто встречаются в безрецептурных препаратах. Эти лекарства, как правило, считаются безопасными для беременных в правильных дозах, но варианты без лекарств всегда должны рассматриваться в качестве первой линии защиты.
Перед использованием лекарств от кашля беременные могут попробовать травяные или ментолистые пастилки для горла, чтобы облегчить кашель или боль в горле.
Антигистаминные препараты
Согласно обзору, опубликованному в Журнале фармакологии и фармакотерепевтики , ни один из доступных сегодня антигистаминных препаратов не классифицирован как безопасный для использования во время беременности.
Два препарата, которые называются ципрогептадин и хлорфенирамин, относятся ко второй категории.Эти антигистаминные препараты были связаны с временными симптомами у беременной матери, но не были связаны с какими-либо врожденными дефектами при использовании во время беременности.
Эта ссылка не означает, что они полностью безопасны, но никаких негативных последствий пока не обнаружено. По этой причине многие предпочитают избегать употребления антигистаминных препаратов во время беременности.
Противоотечные
Исследования использования противозастойных средств во время беременности дали неоднозначные результаты.
Некоторые исследования показывают, что использование противозастойных средств в течение первого триместра беременности было связано с небольшим увеличением проблем, связанных с родами.Тем не менее, несколько последующих исследований не смогли получить те же результаты.
Противоотечные средства для полости рта считаются относительно безопасными для использования во время беременности, но их следует принимать только под руководством медицинского работника.
Многие из этих исследований предназначены для краткосрочного использования лекарств. Лекарства, отпускаемые без рецепта, не должны использоваться дольше, чем это необходимо для предотвращения риска для здоровья как матери, так и ребенка.
Натуральные средства
Многие врачи рекомендуют немедикаментозные альтернативы для лечения симптомов простуды.Увеличение потребления жидкости до восьми-десяти стаканов в день может помочь вымыть тело и заставить людей чувствовать себя более комфортно. Соки и смузи также могут обеспечить питание, когда у людей нет аппетита.
Отдыхать дольше, пока болеете, важно, чтобы организм уделял время восстановлению. Ложь с поднятой головой может также помочь с дыханием и заложенностью.
Многие беременные женщины также используют комнатные увлажнители, чтобы помочь очистить заложенный нос и вызвать сильный кашель.Теплые компрессы также применяются к голове, пазухам и плечам, чтобы уменьшить боль и застой.
Поделиться на PinterestПравильно питаясь и оставаясь активным, регулярное мытье рук может помочь предотвратить развитие простуды.Один из самых важных шагов против простудных заболеваний во время беременности — по возможности предотвратить их. Врачи рекомендуют регулярно мыть руки с мылом и теплой водой. Это особенно важно после контакта с другими людьми или общественными вещами, такими как тележки и дверные ручки.
Сохранение активности также является важной частью профилактики простудных заболеваний. От легких до умеренных безопасных для беременности упражнений, таких как плавание и езда на велосипеде в помещении, может помочь укрепить иммунную систему и увеличить метаболизм, заставляя людей чувствовать себя голодными
Здоровое питание — еще один важный фактор профилактики холода. Сосредоточение внимания на потреблении разнообразных свежих продуктов может помочь обеспечить организм необходимыми питательными веществами. Поиск внутриутробного витамина, который включает в себя цинк и витамин С, также может помочь в дальнейшей поддержке иммунной системы для предотвращения простудных заболеваний.
Беременные женщины часто испытывают симптомы простуды. У женщин очень часто бывает заложенный нос во время беременности, потому что смещение гормонов влияет на носовые ходы. Это может привести к головной боли от ощущения холода.
Если других симптомов нет, вполне вероятно, что у женщины нет простуды.
Симптомы, которые обычно вызваны простудой, включают:
- Чихание
- Насморк
- Ангина
- Охриплость
- Грубый кашель
Эти симптомы обычно не вызваны гормональными изменениями во время беременности.Если женщина испытывает эти симптомы, она может простудиться.
Поделиться на PinterestЕсли есть подозрение на грипп или лихорадку, следует проконсультироваться с медицинским работником.Простуда во время беременности такая же, как и любая другая простуда, хотя беременная женщина должна принять во внимание некоторые дополнительные мысли.
Важно быть уверенным, что это простуда, а не грипп. Оба имеют схожие симптомы, но грипп имеет тенденцию быть более серьезным и обычно сопровождается лихорадкой.
Если беременная женщина испытывает лихорадку, им следует обратиться к врачу, чтобы узнать, какие шаги можно предпринять, чтобы максимально быстро снизить температуру до безопасного уровня.
Повлияет ли простуда на ребенка?
Простуда во время беременности обычно не влияет на ребенка. Простуда — это легкое заболевание, с которым иммунная система справляется относительно легко.
Тем не менее, температура матери и инфекции могут повлиять на ребенка. Если беременная женщина испытывает лихорадку или другие признаки инфекции, важно немедленно поговорить с врачом, чтобы предпринять шаги для уменьшения этих симптомов.
Когда обратиться к врачу
Организм борется с простудой во время беременности почти так же, как и с простудой в любое другое время. Симптомы носят временный характер, и в большинстве случаев простуда исчезнет в течение 2 недель.
Если у беременной женщины наблюдаются такие симптомы, как температура выше 100,4 ° F, кашель с желтой или зеленой слизью или симптомы, длящиеся более 2 недель, они должны немедленно обратиться к врачу.
Узнайте больше о лечении простуды или гриппа во время беременности.
Необработанная низкая функция щитовидной железы во время беременности может вызвать проблемыС комментариями Спироса Мезитиса, доктора медицины, доктора философии, консультанта по эндокринологии и клинического исследователя для больницы Ленокс Хилл, Нью-Йорк
Лечение беременных женщин с недостаточной функцией щитовидной железы, достаточно серьезной, чтобы вызывать симптомы, помогает им избежать нежелательных эффектов, таких как высокое кровяное давление, согласно новому исследованию, в котором оценивались тысячи женщин. Исследователи обнаружили, что у женщин, не получавших лечения, больше побочных эффектов.Исследователи также обнаружили, что пороговое значение для лечения женщин от этого гипотиреоза, однако, может быть выше, чем полагают некоторые эксперты, считают исследователи.
Исследователи из юго-западного медицинского центра Техасского университета оценили результаты беременности более 26 000 женщин, опубликовав свои результаты онлайн 8 июля в Американском журнале акушерства и гинекологии.
Женщины были беременны в период с 2000 по 2003 год. Всего было подтверждено, что 47 имели гипотиреоз с симптомами, называемыми явным гипотиреозом, и проходили лечение.Еще у 182 женщин был аномальный результат, свидетельствующий о гипотиреозе при первом анализе крови, но у них не было типичного контрольного теста, подтверждающего это, и они не получали лечения. У тех нелеченных женщин, у которых в начальном тесте уровень гормона стимулирования щитовидной железы (ТТГ) был выше 4,5, в начале исследования был отмечен более высокий уровень связанного с беременностью высокого кровяного давления, чем у женщин с нормальными результатами теста на щитовидную железу, что дополнительно подтверждает ценность лечения низкой функции щитовидной железы во время беременности, Исследователи говорят.
Эксперты сходятся во мнении, что нелеченный гипотиреоз с симптомами связан с повышенным риском возникновения проблем, как для матери, так и для ребенка.Помимо высокого кровяного давления, они включают преждевременные роды, выкидыш и даже смерть плода. Тем не менее, скрининг всех беременных женщин не рекомендуется многими организациями, включая Американский колледж акушеров-гинекологов (ACOG) и Эндокринное общество.
В самом последнем руководстве ACOG, обновленном в 2015 году, говорится, что универсальный скрининг не рекомендуется во время беременности, поскольку не выявлено, что выявление и лечение субклинического гипотиреоза у матери приводит к улучшению нейрокогнитивной функции у потомства.«ACOG поддерживает тесты функции щитовидной железы у беременных женщин с личным анамнезом заболевания щитовидной железы или его симптомов. Среди симптомов — усталость, выпадение волос, холодная непереносимость и сухость кожи.
Однако, основываясь на результатах исследования, исследователи, похоже, рекомендуют универсальный скрининг беременных женщин на функцию щитовидной железы, говорит Спирос Мезитис, доктор медицинских наук, консультант по эндокринологии и клинический исследователь в больнице Ленокс Хилл, Нью-Йорк. Он рассмотрел результаты, но не участвовал в исследовании.«Их основной вывод заключается в том, что в зависимости от исходного значения ТТГ (тиреотропного гормона), они могут сказать, каковы будут результаты внутриутробного развития».
Повышенный риск возникновения проблем с высоким кровяным давлением наблюдался только у женщин с начальным уровнем ТТГ выше 4,5 мЕд / л. По словам доктора Мезитиса, другие ставят порог для лечения ниже 3,0. Чем выше результаты ТТГ, тем тяжелее гипотиреоз, объясняет он.
В исследовании «женщины, которые не были подтверждены [по поводу гипотиреоза с симптомами] по сравнению с нормальной функцией щитовидной железы, имели более высокое кровяное давление во время беременности», — обнаружили авторы, но только у женщин с начальным уровнем ТТГ выше 4.5.
Американская ассоциация щитовидной железы рекомендует различные референсные диапазоны для ТТГ в зависимости от триместра. В первом триместре оно составляет от 0,1 до 2,5 мМЕ / л; 2-й триместр — от 0,2 до 3,0; и 3-й триместр составляет от 0,3 до 3,0.
Мезитис говорит, что одного этого исследования недостаточно, чтобы изменить рекомендации, которые не рекомендуют универсальный скрининг. «Вам нужно несколько подобных исследований», — говорит он. Он говорит, что анализ крови на функцию щитовидной железы относительно недорогой, около 70 долларов и выше.
«Если есть проблемы со щитовидной железой, и в этих случаях они в основном протекают бессимптомно, когда вы берете их с помощью теста на щитовидную железу и принимаете одну таблетку в день лечения, вы собираетесь предотвратить эти [плохие] результаты», — говорит он. В соответствии с рекомендациями ACOG, беременным женщинам, у которых имеется гипотиреоз и наблюдаются симптомы, следует назначать замену гормонов щитовидной железы, начиная с левотироксина.
Женщины должны пройти тест на функцию щитовидной железы, когда они узнают, что они беременны.Мезит говорит. Тест представляет собой простой анализ крови, который может помочь определить, является ли щитовидная железа малоподвижной или сверхактивной. В идеале беременная женщина, у которой обнаружен симптоматический гипотиреоз, будет направлена к эндокринологу, говорит он, и начнет замену гормонов щитовидной железы. Он говорит, что ее дородовой уход должен контролироваться как ее акушером, так и ее эндокринологом.
Последнее обновление: 23.07.2015
Причины гипотиреоза
,беременных и отмена опиоидов
В возрасте 14 лет у Бриттани Шейхинг началась мигрень. Врачи сказали ей, что со временем они уйдут, когда она станет старше.
Только они этого не сделали. На самом деле, когда Шейхинг стареет, ее мигрени становятся только хуже, с приступами рвоты, нарушением зрения и другими изнурительными эффектами.
В течение многих лет бета-адреноблокаторы, казалось, помогали облегчить боль. Но когда Шейхинг из Колорадо забеременела в возрасте 20 лет, ей сказали, что лекарства будут вредны для ее ребенка.
Чтобы защитить ее и ее развивающегося ребенка, ее врач прописал оксикодон — мощный опиоид.
С этим рецептом Шейхинг стал одним из миллионов пациентов, которым врач назначал опиоиды только для того, чтобы стать зависимым от лекарств.
Такого рода рецепты помогли начать «первую волну» продолжающейся опиоидной эпидемии, по данным Центров по контролю и профилактике заболеваний (CDC). Это продолжающийся кризис, который приводит к гибели 115 американцев каждый день.
Рассказ Шейхинга о беременности и назначенных опиоидах не является чем-то необычным.
Согласно исследованию 2016 года, до 22 процентов беременных женщин выписывают опиоиды во время беременности.
В последние 10 лет в Соединенных Штатах неуклонно растет число беременных женщин, которые зависят от опиоидов. Фактически, в среднем около 21 000 беременных женщин в возрасте от 15 до 44 лет злоупотребляли опиоидами в прошлом месяце, согласно объединенным национальным обследованиям употребления наркотиков и здоровья, проведенным Управлением служб по борьбе со злоупотреблением психоактивными веществами и наркотиками в 2007–2012 годах.
Беременные женщины, принимающие опиоиды во время беременности, подвержены риску рождения детей, рожденных в зависимости от опиоидов, с состоянием, которое называется абстинентный синдром новорожденных (NAS).
В период с 1999 по 2013 год количество случаев НАС увеличилось с 1,5 случаев на 1000 родов в стационаре до 6 случаев на 1000 родов в стационаре, поскольку потребление опиоидов во время беременности возросло.
Эти дети рискуют родиться с низким весом при рождении, а также иметь судороги и проблемы с кормлением.
Лечение беременных женщин опиоидами
Выяснение того, как лечить этих женщин и должны ли врачи консультировать детоксикацию при «холодной индюке», было предметом многочисленных исследований и в центре политических и медицинских споров.
Хотя многие исследования показали, что лечение метадоном или бупренорфином с медицинской помощью рекомендуется при полной детоксикации, в некоторых областях врачи по-прежнему рекомендуют немедленную немедленную детоксикацию в надежде удержать детей от развития НАС.
В апреле в метаанализе, опубликованном в «Акушерстве и гинекологии», рассматривались различные подходы к лечению беременных женщин, которые зависят от опиоидов. Большой обзор оценил 15 ранее проведенных исследований, в которых участвовало около 2000 женщин.
Исследователи обнаружили, что было мало различий в количестве выкидышей между женщинами, которые детоксифицировали холодную индейку (1,2 процента), и теми, кто не детокс (2 процента).
Анализируемые исследования включали различные программы по лечению женщин, в том числе три исследования, в результате которых женщины были заключены в тюрьму и подвергались «принудительной абстиненции». Хотя некоторые исследования проводились за десятилетия до нынешнего опиоидного кризиса, 10 проводились с 2000 г.
«Наш обзор не поддерживает детоксикацию для профилактики абстинентного синдрома у новорожденных в результате высокой частоты рецидивов и, следовательно, продолжающегося воздействия опиоидов на плод», — пишут исследователи. «Кроме того, рецидивы, о которых сообщалось во включенных исследованиях, вероятно, были занижены в результате отсутствия последующего наблюдения за периодом после послеродового периода, а также высоких показателей потери результатов во всех исследованиях».
Используя полученные данные, исследователи приходят к выводу, что лечение с помощью медикаментов вместо детоксикации для беременных женщин с опиоидной зависимостью является лучшим планом лечения.
«Наш обзор поддерживает рекомендации Американского общества наркологической медицины, Американского колледжа акушеров и гинекологов и Всемирной организации здравоохранения, которые продвигают фармакотерапию, направленную на детоксикацию при расстройствах, вызванных употреблением опиоидов, во время беременности в результате низкого завершения детоксикации. частота, высокий уровень рецидивов и ограниченные данные о влиянии детоксикации на исходы у матери и новорожденного после родов », — говорится в отчете.
Что происходит с женщинами, пытающимися получить помощь?
д-рДжессика Янг, акушер-гинеколог из медицинского центра Университета Вандербильта в штате Теннесси, сказала, что в медицинском сообществе проявляется большой интерес к лучшему способу лечения беременных женщин, принимающих опиоиды.
«Это действительно вызвано желанием снизить уровень зависимости у детей», — сказала она.
Это правда, что необработанное употребление опиоидов во время беременности обычно приводит к негативным последствиям для матери и ребенка — наиболее серьезной является зависимость.
Но детоксикация автоматически не приводит к положительным результатам, по словам Сара Даубер, доктора философии, помощника директора по исследованиям подростков и семей в Национальном центре наркомании и злоупотребления психоактивными веществами.
Даубер рассказал Healthline, что многие медицинские работники все еще считают, что детокс является средством лечения опиоидной зависимости. В некоторых случаях детоксикация необходима, сказала она, но без какого-либо последующего наблюдения этот тип лечения неэффективен.
Беременные женщины, которые зависят от опиоидов, ничем не отличаются.
«Когда речь заходит о беременных женщинах, многие медработники и медработники считают, что их следует детоксицировать от опиоидов, несмотря на клинические рекомендации об обратном», — говорит Даубер.«Как и в случае лечения расстройства, связанного с употреблением опиоидов, среди населения в целом, исследования поддерживают использование медикаментозного лечения расстройства, связанного с употреблением опиоидов, у беременных женщин».
Женщины, которым дают медикаментозное лечение опиоидной зависимости, часто имеют детей с менее тяжелым НАС, чем если бы они не лечились или у них был рецидив.
Правовые вопросы для беременных женщин, принимающих опиоиды
Женщины также могут столкнуться с усилением стигмы и даже получить угрозу ареста, если они продолжат использовать опиоиды во время беременности.
В некоторых штатах, таких как Теннесси, женщины были арестованы и обвинены в угрозе детей, если их ребенок родился с NAS.
В дополнение к юридическим угрозам, часто есть несколько программ для лечения людей с расстройствами употребления опиоидов. Время ожидания может быть особенно продолжительным в учреждениях, желающих лечить беременных женщин с опиоидной зависимостью.
Это может осложнить возможность женщинам обращаться за помощью и получать опиоидную терапию с применением лекарств, увеличивая риск того, что у их детей будет тяжелая форма НАС.
Шейхинг родила дважды, и оба раза она зависела от опиоидов. Она никогда не получала никакого лечения от своей зависимости, пока она была беременна.
Шейхинг сказала, что ее доктора заставили ее пойти на одно совещание по поводу наркомании, когда они впервые положили ее на оксикодон, но это было все.
Однако ее дочери не проявляли признаков зависимости при рождении. Но оба весили менее 5 фунтов и имели проблемы с регулированием их температуры. Ее старший ребенок также провел неделю в отделении интенсивной терапии.
Шейхинг сказала, что она продолжала принимать прописанный оксикодон между беременностями отчасти потому, что у нее был ряд проблем со здоровьем, включая хирургию желчного пузыря и удаление зубов мудрости. Но еще и потому, что к тому времени у нее развилась зависимость от наркотика.
Во время второй беременности ее доктор вернул ей бета-блокаторы и уменьшил дозу опиоидов. Шейхинг сказала, что примерно в то же время она начала признавать, что у нее были серьезные проблемы.
Через два месяца после рождения второго ребенка Шейхинг решила обратиться за лечением.Когда она сделала выбор, ее муж взял отпуск, чтобы помочь ей детокс дома.
«Первые три дня я была на полу в ванной», — сказала она. «У вас дрожь, потливость, диарея, боль. Каждый дюйм тебя кричит.
Примерно через месяц в амбулаторной программе Scheihing был помещен в Subutex. Общее название — бупренорфин, распространенный препарат, используемый для лечения расстройств, связанных с употреблением опиоидов. Метадон это другое.
Почему лечение с медицинской помощью может быть лучше для ребенка, чем детокс
Янг, который руководит Клиникой наркозависимости Вандербильта, говорит, что использование метадона и бупренорфина у беременных с зависимостью от опиоидов дает ребенку шанс на борьбу.
Она сказала, что беременные женщины, которые активно находятся в опиоидном цикле наркомании, имеют 70-процентную вероятность того, что их ребенок также будет зависимым. Но если мать участвует в программе детоксикации с медицинской помощью, этот риск зависимости для младенца имеет тенденцию к снижению.
«С метадоном, этот риск для младенца падает до 50 процентов и 30 процентов, если детоксикации помогает с помощью бупренорфина», сказала она. «Этот показатель может быть даже ниже в зависимости от того, где живет мать.
Многие из беременных женщин в программе Янга принимают бупренорфин. Она сказала, что уровень успеха варьируется, потому что не все женщины реагируют на лечение одинаково. Кроме того, многие из этих женщин имеют постоянные проблемы с психическими заболеваниями, включая травму и посттравматическое стрессовое расстройство (ПТСР), которые также необходимо решать.
«Большинство преуспевает во время беременности», — сказала она. «Некоторый рецидив. Это природа зависимости ».
Янг приветствует систематический обзор, опубликованный в прошлом месяце.Она сказала, что это может помочь подавить идею, что одна только детоксикация — лучший выбор для беременных женщин и их ребенка.
Янг отметил, что из-за того, что очень немногие врачи имеют надлежащее образование о зависимости и лечении, они иногда заканчивают тем, что ничего не делают, как в случае с Шейхингом.
«Пациентов бросают», — сказала она. «Я вижу это все время».
Что она действительно хотела бы увидеть, так это рандомизированные контролируемые испытания для этой группы населения. Она отмечает, что систематический обзор может найти только 15 исследований для анализа, что не так уж и много.Контролируемое испытание может предоставить основанные на фактических данных решения.
«Мы до сих пор не знаем, есть ли более безопасный способ детоксикации, потому что все исследования делают это по-разному», — сказал Янг. «Есть еще длинный список вопросов без ответа».
Для Шейхинга она пытается принимать вещи по одному разу. Ее дочери и муж являются отличными источниками вдохновения, и она нашла в себе силы в дружбе, которую она установила в своей программе.
Только что закончив амбулаторную программу, Шейхинг сказала, что полезно знать, что она не одна в своем стремлении остаться без опиоидов.Она надеется, что, выйдя вперед, ее история может вдохновить других.
«Большинство из нас стараются изо всех сил», — сказала она. «Я просто хочу помочь другим мамам».
